абдоминальная область что такое у человека
Абдоминальный болевой синдром: этиология, патогенез и вопросы терапии
По механизму возникновения боли в брюшной полости подразделяются на висцеральные, паристальные (соматические), отраженные (иррадиирующие) и психогенные Каковы причины абдоминального болевого синдрома? В чем заключается терапия абдоминального болевог
По механизму возникновения боли в брюшной полости подразделяются на висцеральные, паристальные (соматические), отраженные (иррадиирующие) и психогенные
Каковы причины абдоминального болевого синдрома?
В чем заключается терапия абдоминального болевого синдрома?
Абдоминальный болевой синдром является ведущим в клинике большинства заболеваний органов пищеварения. Боль — это спонтанное субъективное ощущение, возникающее вследствие поступления в центральную нервную систему патологических импульсов с периферии (в отличие от болезненности, которая определяется при обследовании, например, при пальпации). Тип боли, ее характер не всегда зависят от интенсивности инициальных стимулов. Органы брюшной полости обычно нечувствительны ко многим патологическим стимулам, которые при воздействии на кожу вызывают сильную боль. Разрыв, разрез или раздавливание внутренних органов не сопровождаются заметными ощущениями. В то же время растяжение и напряжение стенки полого органа раздражают болевые рецепторы. Так, натяжение брюшины (опухоли), растяжение полого органа (например, желчная колика) или чрезмерное сокращение мышц вызывают абдоминальные боли. Болевые рецепторы полых органов брюшной полости (пищевод, желудок, кишечник, желчный пузырь, желчные и панкреатические протоки) локализуются в мышечной оболочке их стенок. Аналогичные рецепторы имеются в капсуле паренхиматозных органов, таких как печень, почки, селезенка, и их растяжение также сопровождается болью. Брыжейка и париетальная брюшина чувствительны к болевым стимулам, в то время как висцеральная брюшина и большой сальник лишены болевой чувствительности.
Абдоминальные боли подразделяются на острые, которые развиваются, как правило, быстро или, реже, постепенно и имеют небольшую продолжительность (минуты, редко несколько часов), а также хронические, для которых характерно постепенное нарастание. Эти боли сохраняются или рецидивируют на протяжении недель и месяцев. Этиологическая классификация абдоминальных болей представлена в табл. 1.
По механизму возникновения боли в брюшной полости подразделяются на висцеральные, париетальные (соматические), отраженные (иррадиирующие) и психогенные.
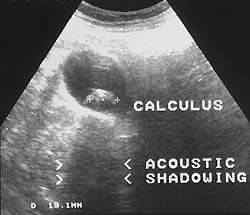 |
| Рисунок 1. Причиной абдоминальной боли может быть калькулезный холецистит (УЗИ) |
Висцеральная боль возникает при наличии патологических стимулов во внутренних органах и проводится симпатическими волокнами. Основными импульсами для ее возникновения являются внезапное повышение давления в полом органе и растяжение его стенки (наиболее частая причина), растяжение капсулы паренхиматозных органов, натяжение брыжейки, сосудистые нарушения.
Соматическая боль обусловлена наличием патологических процессов в париетальной брюшине и тканях, имеющих окончания чувствительных спинномозговых нервов.
Основными импульсами для ее возникновения являются повреждение брюшной стенки и брюшины.
Дифференциально-диагностические признаки висцеральной и соматической боли представлены в табл. 2.
Иррадиирующая боль локализуется в различных областях, удаленных от патологического очага. Она возникает в тех случаях, если импульс висцеральной боли чрезмерно интенсивен (например, прохождение камня) или при анатомическом повреждении органа (например, ущемление кишки). Иррадиирующая боль передается на участки поверхности тела, которые имеют общую корешковую иннервацию с пораженным органом брюшной области. Так, например, при повышении давления в кишечнике вначале возникает висцеральная боль, которая затем иррадиируют в спину, при билиарной колике — в спину, в правую лопатку или плечо.
Психогенная боль возникает при отсутствии периферического воздействия либо когда последнее играет роль пускового или предрасполагающего фактора. Особая роль в ее возникновении принадлежит депрессии. Последняя часто протекает скрыто и не осознается самими пациентами. Тесная связь депрессии с хронической абдоминальной болью объясняется общими биохимическими процессами и, в первую очередь, недостаточностью моноаминергических (серотонинергических) механизмов. Это подтверждается высокой эффективностью антидепрессантов, особенно ингибиторов обратного захвата серотонина, в лечении болевого синдрома. Характер психогенных болей определяется особенностями личности, влиянием эмоциональных, когнитивных, социальных факторов, психологической стабильностью больного и его прошлым «болевым опытом». Основными признаками данных болей являются их длительность, монотонность, диффузный характер и сочетание с другими локализациями (головная боль, боль в спине, во всем теле). Нередко психогенные боли могут сочетаться с другими, указанными выше типами болей и оставаться после их купирования, существенно трансформируя их характер, что необходимо учитывать при терапии.
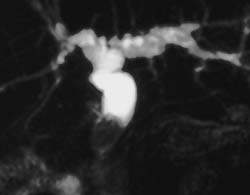 |
| Рисунок 2. Камень в общем желчном протоке у пациента после холецистэктомии (МРТ) |
Одной из разновидностей болей центрального генеза является абдоминальная мигрень. Последняя чаще встречается в молодом возрасте, носит интенсивный разлитой характер, но может быть локальной в параумбиликальной области. Характерны сопутствующие тошнота, рвота, понос и вегетативные расстройства (побледнение и похолодание конечностей, нарушения ритма сердца, артериального давления и др.), а также мигренозная цефалгия и характерные для нее провоцирующие и сопровождающие факторы. Во время пароксизма отмечается увеличение скорости линейного кровотока в брюшной аорте. Наиболее важными механизмами контроля болевого синдрома являются эндогенные опиатные системы. Опиатные рецепторы локализуются в окончаниях чувствительных нервов, в нейронах спинного мозга, в стволовых ядрах, в таламусе и лимбических структурах головного мозга. Связь данных рецепторов с рядом нейропептидов, таких как эндорфины и энкефалины, обусловливает морфиноподобный эффект. Опиатная система работает по следующей схеме: активация чувствительных окончаний приводит к выделению субстанции Р, что вызывает появление периферических восходящих и центральных нисходящих ноцицептивных (болевых) импульсов. Последние активизируют выработку эндорфинов и энкефалинов, которые блокируют выделение субстанции Р и снижают болевые ощущения.
Существенное значение в формировании болевого синдрома имеют серотонин и норадреналин. В структурах мозга находится большое количество серотонинергических и норадренергических рецепторов, а в состав нисходящих антиноцицептивных (противоболевых) структур входят серотонинергические и норадренергические волокна. Уменьшение уровня серотонина приводит к снижению болевого порога и усилению болей. Норадреналин опосредует увеличение активности антиноцицептивных систем.
Наличие болевого абдоминального синдрома требует углубленного обследования больного для уточнения механизмов его развития и выбора тактики лечения. Подавляющему большинству больных с наличием соматических болей, как правило, необходимо хирургическое лечение. Висцеральные боли, возникающие у больных как с наличием органических поражений органов пищеварения, так и без них, являются следствием нарушения, в первую очередь, моторной функции последних. В результате в полых органах повышается давление и/или наблюдается растяжение его стенки, и возникают условия для формирования восходящих ноцицептивных импульсов.
В регуляции транспорта ионов кальция участвуют ряд нейрогенных медиаторов: ацетилхолин, катехоламины (норадреналин), серотонин, холецистокинин, мотилин и др. Связывание ацетилхолина с М-холинорецепторами способствует открытию натриевых каналов и вхождению ионов натрия в клетку. Последнее снижает электрический потенциал клеточной мембраны (фаза деполяризации) и приводит к открытию кальциевых каналов, через которые ионы кальция поступают в клетку, вызывая мышечное сокращение.
Серотонин оказывает существенное влияние на моторику желудочно-кишечного тракта, активируя ряд рецепторов, локализирующихся на эффекторных клетках. Выделяют несколько подтипов рецепторов (5-МТ1-4), однако наиболее изучены 5-МТ3 и 5-МТ4. Связывание серотонина с 5-МТ3 способствует расслаблению, а с 5-МТ4 — сокращению мышечного волокна. В то же время механизмы действия серотонина на мышечные волокна желудочно-кишечного тракта до конца не установлены. Имеются лишь предположения о вовлечении в эти процессы ацетилхолина.
Тахикинины, в состав которых входят три типа пептидов (субстанция Р, нейрокинин А и В), связываясь с соответствующими рецепторами миоцитов, повышают их моторную активность не только в результате прямой активации, но и вследствие выделения ацетилхолина. Определенную роль в регуляции моторной функции кишечника играют эндогенные опиаты. При связывании их с μ- и δ-опиоидными рецепторами миоцитов происходит стимуляция, а с κ-рецепторами — замедление моторики пищеварительного тракта.
Основные направления купирования болевого абдоминального синдрома включают: а) этиологическое и патогенетическое лечение основного заболевания; б) нормализацию моторных расстройств; в) снижение висцеральной чувствительности; г) коррекцию механизмов восприятия болей.
Нарушения двигательной функции органов желудочно-кишечного тракта играют значительную роль в формировании не только болевого синдрома, но и большинства диспепсических расстройств (чувство переполнения в желудке, отрыжка, изжога, тошнота, рвота, метеоризм, поносы, запоры). Большинство из указанных выше симптомов могут иметь место как при гипокинетическом, так и при гиперкинетическом типе дискинезии, и только углубленное исследование позволяет уточнить их характер и выбрать адекватную терапию.
Одним из наиболее частых функциональных нарушений, в том числе и с наличием органической патологии органов пищеварения, является спастическая (гиперкинетическая) дискинезия. Так, при спастической дискинезии любого отдела пищеварительного тракта наблюдается повышение внутрипросветного давления и нарушение продвижения содержимого по полому органу, что создает предпосылки для возникновения боли. При этом скорость нарастания давления в органе пропорциональна интенсивности боли.
Спастическая дискинезия мышечной оболочки стенки полого органа или сфинктеров представляет собой наиболее частый механизм развития болевого синдрома при эзофагоспазме, дисфункции сфинктера Одди и пузырного протока, синдроме раздраженного кишечника.
В настоящее время для купирования болевого синдрома в комплексном лечении вышеуказанных заболеваний используются релаксанты гладкой мускулатуры, которые включают несколько групп препаратов. Антихолинергические средства снижают концентрацию интрацеллюлярных ионов кальция, что приводит к мышечной релаксации. Важно отметить, что степень релаксации находится в прямой зависимости от предшествующего тонуса парасимпатической нервной системы. Последнее обстоятельство определяет существенные различия индивидуальной эффективности препаратов данной группы. В качестве спазмолитиков используют как неселективные (препараты красавки, метацин, платифиллин, бускопан и др.), так и селективные М1-холиноблокаторы (гастроцепин и др.). Однако довольно низкая эффективность и широкий спектр побочных эффектов ограничивают их применение для купирования болевого синдрома у значительной части больных.
Механизм действия миотропных спазмолитиков в конечном итоге сводится к накоплению в клетке цАМФ и уменьшению концентрации ионов кальция, что тормозит соединение актина с миозином. Эти эффекты могут достигаться ингибированием фосфодиэстеразы, или активацией аденилатциклазы, или блокадой аденозиновых рецепторов, либо их комбинацией. Основными представителями данной группы препаратов являются дротаверин (но-шпа, но-шпа форте, спазмол), бенциклан (галидор), отилония бромида (спазмомен), метеоспазмил и др. При использовании миогенных спазмолитиков, так же как и М-холиноблокаторов, необходимо учитывать существенные индивидуальные различия их эффективности, отсутствие селективности эффектов (действуют практически на всю гладкую мускулатуру, включая мочевыделительную систему, кровеносные сосуды и др.), развитие гипомоторной дискинезии и гипотонии сфинктерного аппарата пищеварительного тракта, особенно при длительном применении. Данные препараты используются кратковременно (от однократного приема до двух-трех недель) для купирования спазма, а следовательно, болевого синдрома.
В ряду миотропных спазмолитиков следует отметить препарат мебеверин (дюспатолин), механизм действия которого сводится к блокаде быстрых натриевых каналов клеточной мембраны миоцита, что нарушает поступление натрия в клетку, замедляет процессы деполяризации и блокирует вход кальция в клетку через медленные каналы. В результате прекращается фосфорилирование миозина и отсутствует сокращение мышечного волокна. Известно также, что выход ионов кальция из внутриклеточных депо в результате активации α1-адренорецепторов приводит к открытию калиевых каналов, выходу ионов калия из клетки, гиперполяризации и отсутствию мышечного сокращения, что может становиться в течение длительного времени причиной мышечной гипотонии. В отличие от других миотропных спазмолитиков мебеверин препятствует пополнению внутриклеточных кальциевых депо, что в конечном итоге приводит лишь к кратковременному выходу ионов калия из клетки и ее гипополяризации. Последняя предупреждает развитие постоянного расслабления или гипотонии мышечной клетки. Следовательно, назначение мебеверина (дюспатолина) приводит только к снятию спазма без развития гипотонии гладкой мускулатуры, т. е. не нарушает моторики желудочно-кишечного тракта. Препарат оказался эффективным для купирования абдоминальных болей и дискомфорта, нарушений стула, обусловленных синдромом раздраженного кишечника, а также возникающих на фоне органических заболеваний.
Среди миотропных спазмолитиков также обращает на себя внимание препарат гимекромон (одестон). Одестон (7-гидрокси-4-метилкумарин) оказывает избирательное спазмолитическое действие на сфинктер Одди и сфинктер желчного пузыря, обеспечивает отток желчи в двенадцатиперстную кишку, снижает давление в билиарной системе и, как следствие, купирует билиарный болевой синдром. Одестон не обладает прямым желчегонным действием, но облегчает приток желчи в пищеварительный тракт, тем самым усиливая энтерогепатическую рециркуляцию желчных кислот, которые участвуют в первой фазе образования желчи. Преимущество одестона по сравнению с другими спазмолитиками заключается в том, что он практически не оказывает влияния на другие гладкие мышцы, в частности, кровеносной системы и кишечной мускулатуры.
Чрезвычайно перспективным направлением в лечении моторных расстройств является использование селективных блокаторов кальциевых каналов. В настоящее время из этой группы широкое распространение получил пинавериум бромид (дицетел). Дицетел блокирует потенциалзависимые кальциевые каналы миоцитов кишечника, резко снижает поступление в клетку экстрацеллюлярных ионов кальция и тем самым предотвращает мышечное сокращение. К числу достоинств дицетела относятся местное (внутрикишечное) действие препарата, тканевая селективность, отсутствие побочных, в т. ч. и кардиоваскулярных эффектов. Препарат можно применять в течение длительного времени, не опасаясь развития гипотонии кишечника. Клинические исследования показали высокую эффективность дицетела в лечении синдрома раздраженного кишечника и других заболеваний, при которых наблюдается спастическая дискинезия толстой кишки.
В купировании болевого синдрома особая роль отводится препаратам, влияющим на висцеральную чувствительность и механизмы восприятия болей. Это касается, в первую очередь, больных с функциональными заболеваниями желудочно-кишечного тракта (функциональная диспепсия, синдром раздраженного кишечника, функциональные абдоминальные боли и др.) и психогенными абдоминальными болями.
В настоящее время широко обсуждается возможность использования антидепрессантов, антагонистов 5-НТ3, агонистов κ-опиоидных рецепторов, аналогов соматостатина (октреотида). Из них лучше всего изучены антидепрессанты, реализующие противоболевой эффект двумя путями: 1) за счет уменьшения депрессивной симптоматики, учитывая тот факт, что хроническая боль может быть маской депрессии; 2) за счет активации антиноцицептивных серотонинергических и норадренергических систем. Антидепрессанты назначаются в терапевтических (но не в низких) дозах (амитриптилин 50-75 мг/сут., миансерин 30-60 мг/сут. и т. д.), продолжительность их приема должна составлять не менее 4-6 недель. Препараты эффективны в комплексной терапии.
Таким образом, генез абдоминальных болей является полиэтиологическим и полипатогенетическим. Лечение болевого синдрома должно быть направлено на нормализацию структурных и функциональных нарушений пораженного органа, а также на нормализацию функций нервной системы, отвечающих за восприятие болей.
Литература.
1. Вегетативные расстройства. Руководство для врачей. Под ред. проф. А.М. Вейна. М., 1998.
2. Вейн А. М., Данилова А. Б. Кардиалгии и абдоминалгии // РМЖ, 1999. 7, № 9. С. 428-32.
3. Григорьев П. Я., Яковенко А. В. Клиническая гастроэнтерология. М.: Медицинское информационное агентство, 2001. С. 704.
4. Ивашкин В. Т. Синдром раздраженной кишки // Рос. журн. гастроэнтерол., гепатол., колопроктол. 1993, т. 2, № 3. С. 27-31.
5. Яковенко Э. П. Григорьев П. Я. Хронические заболевания внепеченочных желчевыводящих путей. Диагностика и лечение. Метод. пособие для врачей. М.: Медпрактика, 2000. С. 31.
Таблица 1. Этиология абдоминальных болей
Интраабдоминальные причины
Экстраабдоминальные причины
Примечание. Частота заболеваний в рубриках указана в убывающем порядке.
Боль абдоминальная
Причины абдоминальной боли
Можно выделить два наиболее распространенных вида боли:
Спастическая (судорожная) абдоминальная боль (колика). Обычно она проявляется волнообразными приступами, интенсивность которых увеличивается или уменьшается. Боль обусловлена деформациями в кишечнике (растяжениями или сжатиями), и, как правило, является следствием гиперактивной перистальтики. Такую боль вызывает избыточное газообразование в кишечнике, инфекционные воспалительные процессы или стресс.
Постоянная абдоминальная боль. Этот тип боли в животе характеризуется относительно постоянным и устойчивым течением. Пациенты часто описывают его как «горение в животе», острую, режущую или «голодную» боль. Такой вид боли является следствием серьезных воспалений органов брюшной полости, язвенных поражений, приступов желчекаменной болезни, абсцессов или острого панкреатита.
Самые опасные и неприятные состояния объединены в понятие “острый живот” (острый панкреатит, перитонит). Боль чаще всего интенсивная, разлитая, общее самочувствие: плохое, нередко поднимается температура, открывается сильная рвота, мышцы передней брюшной стенки напряжены. В этой ситуации нельзя давать какие-то обезболивающие лекарства до осмотра врача, а срочно вызывать скорую помощь и госпитализироваться в хирургический стационар.
Существуют и такие абдоминальные боли, которые не связаны с заболеваниями кишечника или других внутренних органов: невротические боли. Человек может жаловаться на боли, когда он чего-то боится или не хочет или после каких-то психоэмоциональных стрессов, потрясений. При этом, вовсе не обязательно, что он симулирует, живот действительно может болеть, иногда даже боли очень сильные, напоминающие “острый живот”. Но при обследовании ничего не находят. В этом случае нужно проконсультироваться у психолога или невропатолога. Можно зайти и к кардиологу, если боли в животе являются частью вегето-сосудистой дистонии, при этом у ребенка, кроме болей в животе может быть потливость, утомляемость, повышенное сердцебиение.
Часто абдоминальные боли сопровождается другими неприятными симптомами, такими как:
урчание (особенно при принятии горизонтального положения или смены позиции).
Симптомы являются важными факторами, указывающими на нарушения функции кишечника, желудка, желчных путей или воспалительных процессов в поджелудочной железе. Озноб и лихорадка обычно сопровождают опасные кишечные инфекции или закупорку желчевыводящих протоков. Изменение цвета мочи и кала также является признаком блокады желчных путей. При этом моча, как правило, приобретает темный цвет, а кал светлеет. Интенсивная судорожная боль, сопровождаемая черным или кровянистым стулом, указывает на наличие внутреннего кровотечения и требует немедленной госпитализации.
Абдоминальная боль
Интенсивная абдоминальная боль, которая заставляет Вас просыпаться ночью. Она может появляться до или после приемов пищи. Боль зачастую может предшествовать опорожнению кишечника, или проявляется сразу после акта дефекации. «Режущая» боль, характерная при язве кишечника, проявляется непосредственно перед приемом пищи. Интенсивная боль, обусловленная желчекаменной болезнью, как и боль при панкреатите, обычно развивается после еды. Наиболее частыми причинами, определяющими абдоминальную боль, являются синдром раздраженного кишечника и дискинезия желчных путей.
Для людей, страдающих синдромом раздраженного кишечника характерно появление боли сразу после еды, что сопровождается вздутием живота, усилением перистальтики, урчанием, диареей или урежением стула. Боли стихают после дефекации и прохождения газов и, как правило, не беспокоят по ночам. Болевой синдром при синдроме раздраженного кишечника не сопровождается потерей массы тела, лихорадкой, анемией.
Воспалительные заболевания кишечника, сопровождаемые поносом (диареей), также могут вызывать спазм и боли обычно до или после опорожнения кишечника. Среди больных психогенными нарушениями желудочно-кишечного тракта боль в животе как ведущий симптом встречается в 30% случаев.
Диагностика
Место локализации боли является одним из главных факторов диагностики заболевания. Боль, сосредоточенная в верхних отделах брюшной полости обычно вызвана нарушениями в пищеводе, кишечнике, желчевыводящих путях, печени, поджелудочной железе. Боль, возникающая при желчекаменной болезни или воспалительных процессах в печени, локализуется в верхнем правом отделе брюшины; (может иррадиировать под правую лопатку). Боль при язве и панкреатите, как правило, иррадиирует через всю спину. Боли, вызванные нарушениями в тонком отделе кишечника, обычно сосредоточены вокруг пупка, тогда как боли, обусловленные толстым кишечником, распознаются в середине брюшины и ниже пупка. Тазовые боли обычно ощущаются как сдавливание и дискомфорт в ректальной области.
При синдроме абдоминальной боли, боль, как правило, небольшой интенсивности, сосредоточена в верхней средней части брюшной полости, или в левом нижнем ее отделе. Болевой синдром характеризуется многообразием проявлений: от диффузных тупых болей до острых, спазматических; от постоянных до пароксизмов болей в животе. Длительность болевых эпизодов от нескольких минут до нескольких часов. В 70% случаев боль сопровождается нарушением моторики кишечника (понос или запор).
Лечение
Наиболее распространенной причиной абдоминальной боли является пища, которую мы употребляем. Вам следует обратиться к гастроэнтерологу если Вы:
часто испытываете сильные боли в животе;
наблюдаете потерю своего привычного веса;
страдаете хроническими заболеваниями ЖКТ.
Раздражение пищевода (давящие боли) вызывает соленая, слишком горячая или холодная пища. Некоторые продукты (жирная, богатая холестерином пища) стимулируют образование или движение желчных камней, вызывая приступы желчных колик. Не секрет, что многие люди имеют непереносимость к определенного рода продуктам, например, молоку, молочному сахару или лактозе. Употребление их в пищу приводит к спастическим болям в животе, вздутиям живота и поносам.
Абдоминальная боль и патология кишечника. Вопросы диагностики, подходы к лечению
Владимир Трофимович Ивашкин, академик РАМН, доктор медицинских наук:
– Сообщение Марины Федоровны Осипенко, профессора из Новосибирска.
Марина Федоровна Осипенко, профессор:
– Добрый день, уважаемые коллеги, глубокоуважаемый Владимир Трофимович! Проблема, которую мне хотелось бы сегодня обсудить и коснуться, она касается абдоминальной боли и патологии кишечника, вопросов, связанных с диагностикой и подходами к лечению. Мне кажется, что вот то, что мы начали обсуждать не только нозологический подход к ведению пациентов, но и синдромальный, на самом деле очень важно, потому что особенно к докторам первичного звена – да и не только к докторам первичного звена, и к узким специалистам – пациенты обращаются не с готовым диагнозом, пациенты обращаются с симптомами, синдромами, и, безусловно, наша с вами задача заключается в том, чтобы верифицировать причину этих симптомов и синдромов, выстроить нозологический диагноз. Но с другой стороны, наша задача заключается и в том, чтобы обеспечить и определенное качество жизни нашим пациентам даже в момент обследования, и с другой стороны, конечно, оказать помощь по купированию симптомов и синдромов.
Итак, уважаемые коллеги, мы с вами великолепно знаем, что хроническая боль – а в подавляющем большинстве случаев и чаще всего мы все-таки сталкиваемся именно с таковой болью – поражает 19-20% взрослого населения. То есть практически каждый пятый страдает различными проявлениями или различными причинами, скажем так, лежащими в основе возникновения боли, и, безусловно, абдоминальная боль относится к разряду очень серьезных симптомов, по поводу которых наши пациенты очень страдают. Безусловно, мы должны помнить очень, казалось бы, простые моменты, но они очень важны для того, чтобы мы с вами, помимо выявления самой абдоминальной боли, смогли выявить и причины ее возникновения. Мы великолепно с вами знаем еще со студенческой поры, что слизистая не имеет болевых рецепторов, соответственно, даже выраженные поражения слизистой часто не сопровождаются никакими болевыми ощущениями. С другой стороны, мы понимаем, что изменение давления в просвете полого органа, к которым вне всякого сомнения относится и весь кишечник, они именно приводят к активации ноцицептивных рецепторов и к появлению различных болевых ощущений, точно так же, как и париетальная брюшина, и брыжейка, и в конечном итоге это очень, еще раз подчеркиваю, важно, и мы с вами это понимаем, для того, чтобы верифицировать причину возникновения болевых ощущений.
Собственно, давно уже было понятно, что уровень и порог восприятия боли у всех очень разный, и сейчас большое количество исследований в мире посвящено именно генетике боли, и все больше и больше исследований касается и ферментов, принимающих участие в метаболизме катехоламинов и энкефалинов, и в особенности в строении метаболизма опиодных рецепторов, и гены трансферы афферентных нейронов, точно так же, как и гены, которые определяют транспорт ионов калия, кальция, натрия и так далее. Понятно совершенно, что во многом субъективное восприятие боли (а мы с вами великолепно понимаем, что боль – это субъективное проявление той или ной степени неблагополучия со стороны разных систем и органов), оно определяется именно целым рядом сложных генетических факторов, потому что один и тот же практически стимул, если его оценивать даже с каких-то строгих физических параметров, разные совершенно ощущения вызывает у пациента. И мы должны с вами, несмотря на, казалось бы, очень банальные вещи, но четко совершенно понимать, что для того, чтобы перейти от синдрома к собственно нозологической форме, мы должны достаточно хорошо верифицировать абдоминальную боль и понять возможный механизм ее возникновения.
Мы должны выяснить длительность боли, мы должны выяснить ее характер, мы должны выяснить ее локализацию, мы должны попытаться определить, генез ее функциональный или органический, мы должны попытаться определить механизм ее формирования, при этом принимая во внимание и учитывая, что по происхождению, несмотря на локализацию в области живота, это может быть не только патология собственно органов желудочно-кишечного тракта, но это могут быть и проявления со стороны других систем и органов. Поэтому чисто пропедевтические вещи были, есть и остаются очень важными для того, чтобы нам с вами выйти или перейти уже, собственно говоря, к диагностическому поиску. Это необходимый вариант нормального диагностического поиска. Безусловно, в большинстве случаев мы, гастроэнтерологи, да в общем и терапевты, в большинстве сталкиваются с подострой или хронической болью, то есть та, которая длится более двух суток, скажем так. Острая боль в большинстве случаев все-таки это удел хирургический, хотя любая боль, которая потом становится хронической, она, безусловно, когда-то начинается.
Безусловно, такие моменты, как колика, которая все-таки в большей степени связана именно с увеличением внутрипросветного давления, или боль воспалительного характера, более хорошо локализована, носящая постоянный характер, более острый по субъективности ощущений, или ишемического характера, с нарастающей интенсивностью, ноющая, постоянная, круглосуточная – все это тоже помогает нам с вами верифицировать диагноз точно так же, как и локализация боли. Если мы сейчас делаем акцент или я в своем сообщении делаю акцент на заболевания кишечника, которые проявляются абдоминальной болью, то места локализации боли, связанные с кишечником, мы тоже с вами великолепно знаем – это нижние отделы живота или правый верхний квадрант живот. То же самое важным моментом является и попытка определить ведущий механизм формирования абдоминальной боли, потому как мы великолепно знаем, что париетальная боль – это всегда вовлечение брюшинного покрова. Она четко локализована, она сопровождается разной степенью напряжения мышц, и вот пример, который Владимир Трофимович привел в самом начале нашего круглого стола, в очередной раз подчеркивает, что наличие у пациента париетальной боли не сопровождалось классическими проявлениями этого недуга, но при всем при том в конечном итоге эта ситуация таковой оказалась. Усиливается при изменении положения тела, кашле, и, конечно, при подозрении на то, что боль носит париетальный характер, вне всякого сомнения, консультация хирурга и участие хирурга в ведении пациентов должно быть всенепременно.
Висцеральная боль – в основном мы сталкиваемся именно с ней – это именно изменение давления, растяжение, натяжение, может быть, нарушение кровообращения, это задействование ноцоцептивных факторов и так далее. В большинстве случаев мы сталкиваемся именно с этим генезом боли. Иррадиирующая, отраженная боль тоже доставляет нам много проблем, поскольку весьма нередко мы имеем с ней дело, и, конечно, возникая не в месте проекции органа, она доставляет нам много проблем. Ну, и, наконец, психогенная, которую, по существу, только методом исключения и с помощью совершенно разных, весьма нестрогих, скажем так, по своей сути тестов мы можем диагностировать. Конечно, париетальная боль – это всегда органическое заболевание, вне всякого сомнения. Что касается органических заболеваний, то на начальных этапах, вернее, даже не на начальных этапах, а при отсутствии осложнений они могут сопровождаться висцеральной болью. Как только присоединяется реакция со стороны брюшины, это, вне сомнения, париетальная боль.
Функциональные заболевания – это всегда висцеральная боль плюс психогенная, плюс могут быть компоненты иррадиирующей боли. Объем обследований у всех пациентов разный, и в этом, собственно говоря, большая задача, потому что если всех пациентов с абдоминальной болью обследовать углубленно с применением всего, что на сегодняшний день в мире есть, то, в общем, ни в одной самой развитой цивилизованной стране не хватит таковых возможностей. Поэтому наша с вами задача, как докторов, заключается прежде всего в том, чтобы наметить каждому пациенту, в каждой конкретной клинической ситуации свой разумный алгоритм действий и свой разумный перечень тех обследований, который поможет нам диагностировать патологию. Безусловно, даже такой метод – я говорю «даже», потому что был момент, когда очень много уповали на лапароскопию и считали, что это метод, который позволяет практически, ну, чуть ли не в 100 процентах случаев выйти на нозологическую форму – на самом деле, вне сомнения, себя в этом смысле оправдал весьма относительно, потому что вполне конкретный перечень нозологических форм или патологических ситуаций, он позволяет выявлять, и далеко не всегда проведение лапароскопии позволяет нам выходить, как я уже говорила, и как мы с вами великолепно знаем, на конкретную нозологическую форму.
И вот обзор, в общем, десятилетней давности, но достаточно корректно, скажем так, проведенный, показал, что от 10 до 15% пациентов, которым была проведена лапароскопия, по существу, так и остались, условно скажем, без определенного диагноза, потому что лапароскопия не помогла диагностировать причину абдоминальной боли у этих пациентов. Конечно, на сегодняшний день, гастроэнтерология особенно – это все-таки область медицины, в которой объем обследования во многом определяется, есть ли у пациента симптомы тревоги или этих симптомов тревоги нет. И мы с вами, понимая, с одной стороны, казалось бы, банальность этих симптомов тревоги и, казалось бы, их очевидность, с другой стороны, должны совершенно четко понимать, что такие моменты, как ночной характер боли, как дебют заболевания после 50 лет, как наличие в семье онкологических или органических заболеваний, если мы сейчас говорим о заболеваниях кишечника, это воспалительное заболевание кишечника целиакия, это лихорадка и потеря массы тела, это изменения при непосредственном исследовании больного, изменения размера органов, это изменения лабораторных показателей – и рутинных, и результатов инструментальных методов исследования, они заставляют нас с вами, безусловно, более углубленно обследовать пациентов, потому что это сигналы и маркеры именно органической патологии. Если в целом мы будем говорить о заболеваниях кишечника, то, конечно, самый все-таки частой причиной хронической абдоминальной боли является синдром раздраженного кишечника.
Мы все великолепно с вами знаем критерии, поскольку они уже практически не меняются с 2006 года, и мы понимаем, что ведущим здесь является именно рецидивирующая абдоминальная боль, которая ассоциирована либо с фактом дефекации, либо с изменением частоты, либо с изменением формы стула. И мы великолепно с вами понимаем, что для постановки синдрома раздраженного кишечника вот все те критерии, которые перечислены и которые рекомендованы нам как раз Римскими рекомендациями, все эти критерии должны очень четко соблюдаться. Тогда, действительно, при четком сборе анамнеза и соответствии этих симптомов вероятность синдрома раздраженного кишечника велика. Это висцеральная боль, причем хроническая, при полном отсутствии симптомов тревоги. Причем именно хроническая, то есть они возникли, эти болевые ощущения и эти нарушения, в течение полугода. При этом мы понимаем, что несмотря на то, что эта называется нозологическая форма синдромом, это, в общем, самостоятельная нозологическая форма, и вопросы, связанные с патогенезом ее возникновения, патофизиологией возникновения, многократно обсуждаются и очень активно изучаются.
При этом мы понимаем, что если мы четко соответствуем критериям, то вероятность синдрома раздраженного кишечника – это данные, имеющие отношение к предыдущим рекомендациям синдрома раздраженного кишечника, – соответствует 93%. При этом однако синдром раздраженного кишечника может маскироваться, скажем так, или сочетаться с некоторыми другими заболеваниями. Это и энтеропатии, это и воспалительные заболевания кишечника, это и паразитарные колиты, и лимфоцитарный/аллергический колит, и синдром избыточного бактериального роста, и дивертикулярная болезнь, и эндометриоз. Причем мы должны понимать, что здесь может быть несколько вариантов. С одной стороны, это могут быть похожие синдромы синдрома раздраженного кишечника и заболеваний кишечника, и второй очень важный момент – это то, что может существовать перекрест, то есть наличие и заболевания кишечника органической природы, и одновременно синдрома раздраженного кишечника. То есть тогда, когда мы сталкиваемся с симптомами, которые входят в критерии диагноза синдрома раздраженного кишечника, мы должны понимать, что за ними могут прятаться и симптомы другого заболевания или это может быть перекрест органической патологии и чисто функциональной патологии.
Если рассматривать подходы к лечению синдрома раздраженного кишечника, то гайдлайнов очень много. Одни из них, которые довольно широко цитируются и не самые последние, это Американского колледжа гастроэнтерологов. Спазмолитики занимают там существенное место, имеют достаточно неплохой, скажем так, уровень доказанности, причем преимущественно обсуждаются именно м-холинолитики, причем селективные м-холинолитики, когда говорят о терапии СРК, основанной на доказательствах. Но однако если мы с вами говорим о том, с чем мы прежде всего должны дифференцировать синдром раздраженного кишечника, то согласно рекомендациям Всемирной гастроэнтерологической организации больше всего похожа на СРК целиакия, паразитарные заболевания. Поэтому у пациентов с классическими СРК проявлениями, без симптомов тревоги мы должны исключить с вами и целиакию, мы должны с вами исключить и паразитарные заболевания. А дальше наиболее тревожными с точки зрения других органических заболеваний являются пациенты, у которых имеется персистирующая диарея. Вот если мы посмотрим с вами глютеновую энтеропатию, то на сегодняшний день в мире есть довольно четкие рекомендации по диагностике. Они зиждятся на определении, прежде всего, антител к трансглутаминазе, кроме того, на определении уровня ндомизиальных антител и особенности HLА-системы.
Но в любом случае, когда мы говорим об энтеропатии, это, безусловно, висцеральная боль, это стойкий диарейный синдром, это наличие той или иной степени выраженности мельабсорбции, хотя мельабсорбция может и отсутствовать, и внекишечные симптомы, которые свойственны глютеновой энтеропатии. Подходы к лечению в целом глютеновой энтеропатии достаточно понятны, хотя в ряде случаев при наличии абдоминального синдрома мы тоже всегда думаем, перекрест ли это с СРК или абдоминальный синдром каким-то образом ассоциирован собственно с течением энтеропатии, хотя в общем это не самый характерный для этой патологии симптом. Если говорить о воспалительных заболеваниях кишечника, то здесь, по сути, может быть тоже классические две ситуации, и в основном когда мы сталкиваемся с болезнью Крона вследствие обструкции или глубокого воспаления, поражающего слизистую, подслизистую, доходящую до мышечного слоя, здесь может быть реакция со стороны ноцицептивных рецепторов, поэтому может возникать боль, и второй вариант – это, конечно, перекрест, сосуществование вот этих двух нозологических единиц. Вот сосуществование двух нозологических единиц – исследования показали, что в популяции 30% пациентов с язвенным колитом страдают СРК-подобными синдромами, при болезни Крона эта ситуация чаще.
И вот в одном из последних обзоров Дроссмана по поводу воспалительных заболеваний кишечника СРК-подобного синдрома как раз помимо того, что мы пытаемся купировать болевой синдром назначением специфической терапии для лечения воспалительных заболеваний кишечника, однако мы пользуемся и подходом другим для лечения боли, а именно – включение препаратов-антидепрессантов, спазмолитиков и препаратов, влияющих на моторику. Следующая нозологическая форма, которую мы включаем в круг дифференциальной диагностики, это синдром избыточного бактериального роста в тонкой кишке. Если мы посмотрим и вспомним в очередной раз симптомы, которые ассоциированы с данной патологией, мы видим там очень много похожих симптомов на синдром раздраженного кишечника. Это та же висцеральная боль, в большинстве случаев хроническая, и симптомы тревоги отнюдь не всегда у этих пациентов присутствуют. Во всяком случае о перекресте СРК с синдромом избыточного бактериального роста сейчас очень много говорят и пишут, и встречается он в большом проценте случаев, и важным моментом является то, что, конечно, здесь есть специфическое лечение, непосредственно направленное на этот избыточный бактериальный рост, но в целом ряде случаев мы должны с вами купировать и проявление СРК-подобного симптомокомплекса у этих пациентов.
Следующая ситуация, которая отнюдь не редкая, это дивертикулярная болезнь, и при этом, безусловно, у ряда пациентов она может протекать бессимптомно, в ряде случаев мы можем сталкиваться с дивертикулитом или другими вариантами осложнений дивертикулярной болезни, и, наконец, существует термин «симптомная дивертикулярная болезнь» – это наличие хронической абдоминальной боли, нарушение пассажа по кишечнику, которая очень похожа на проявление синдрома раздраженного кишечника. Если говорить об особенностях абдоминальной боли при дивертикулите, то мы понимаем, что эта боль висцеральная, с присоединением париетального компонента, если речь идет о значительном истончении стенок этого дивертикула. Как правило, есть симптомы тревоги – это такие, как лихорадка, такие, как ускорение СОЭ, как повышенный уровень С-реактивного белка. Боль, как правило, локальная, усиливается при движении, что говорит о присоединении именно париетального компонента этой боли, и, конечно, возраст, вне всякого сомнения, является очень важным.
Если говорить о симптомной дивертикулярной болезни, то вопрос дискутируется – то ли это сегментарный колит, то ли это просто сопутствующий синдром раздраженного кишечника. Идей высказывается очень много, но, действительно, она очень похожа на синдром раздраженного кишечника по своим проявлениям, кроме, конечно, возраста. Поскольку мы понимаем, что дивертикулярная болезнь – это удел лиц старших возрастных групп, здесь, конечно, возраст играет очень существенную роль для того, чтобы мы заподозрили именно эту патологию у наших пациентов. Если говорить о подходах к лечению, то при неосложненном остром дивертикулите купирование боли – это важный раздел, и он обсуждается в тех гайдлайнах, которые в отдельных странах есть. При этом надо понимать, что нестероидные противовоспалительные препараты ухудшают течение острого дивертикулита, поэтому на преимущественно селективные антихолинергические препараты был сделан акцент в лечении – он снижает давление в просвете кишки – и препараты 5-аминосалицилового ряда.
Что касается симптомной формы ведения дивертикулярной болезни, то ведение, по существу, никак не отличается от ведения пациентов с синдромом раздраженного кишечника. А дальше идет большой перечень различных других воспалительных, аллергических заболеваний со стороны кишечника, и тонкой, и толстой кишки. Никогда нельзя сбрасывать со счетов эту группу заболеваний, и мы неоднократно сталкивались с колитом, проводя дифференциальный диагноз воспалительных заболеваний кишечника, а там, например, оказывался иерсиниоз, и он тоже может иметь не подострое, а хроническое рецидивирующее течение, и, безусловно, ишемический колит, и, безусловно, ассоциированный с лекарствами, о котором мы нередко забываем, и микроскопический колит. Несмотря на то, что, в общем, я в своей жизни не так много поставила этих диагнозов, но однако полностью сбрасывать их со счетов, безусловно, нельзя. Я демонстрирую здесь некоторые моменты, не акцентируя внимание на частностях, о том, что для каждой из форм колита существуют свои диагностические особенности, и во многом они связаны и с особенностями, в том числе, и морфологических гистологических заключений. А вот то, что касается, например, некоторых форм микроскопического колита, то вот обзор десятилетней давности, который говорит о том, что отличить его от синдрома раздраженного кишечника не всегда бывает действительно легко.
Ну, и, наконец, появляются новые нозологические формы, как, например, кишечный синдром наркоманов. На сегодняшний день эта форма претендует на самостоятельную нозологическую форму, она возникает у людей, зависящих от наркотиков, и связано это с изменением порога болевой чувствительности, и, безусловно, мы прекрасно понимаем, что она если не доставляет, то в ближайшее время доставит нам очень много проблем с точки зрения и ведения этих пациентов, и постановки диагноза в том числе. Таким образом, в целом если говорить о подходах к лечению абдоминальных болей при заболеваниях кишечника, конечно, мы должны в тех вариантах, в которых можем, пытаться устранить причину. Хотя, увы, мы можем это далеко не всегда. Дальше мы, конечно, должны устранить абдоминальную боль. Она снижает качество жизни, она затрудняет обследование пациентов. Для этого существует целый ряд различных подходов, и в целом, если располагать их по ступеням, то это нестероидные противовоспалительные препараты, анальгетики, спазмолитики, дальше это более интенсивный, скажем так, более сложные препараты-опиоиды и хирургические вмешательства, это, безусловно, антидепрессанты, и вот говоря здесь о спазмолитической терапии, мы должны с вами понимать: с одной стороны, комбинированное назначение препаратов действительно рассматривается как один из способов купирования боли, но в этом отношении гиосцина бутилбромид имеет свои сильные стороны, поскольку обладает тропностью к энтеральной нервной системе, и кроме того, вот исследование, которое хорошо тем, что при абдоминальных болях эффект от парацетамола, препарата №1 в мире для купирования боли, именно для оказания симптоматической помощи, практически показал полностью похожие результаты, и поэтому мы рассматриваем этот препарат как препарат для купирования абдоминальной боли.
Тем более, принимая во внимание, что частота побочных эффектов практически не превышает частоту побочных эффектов при приеме плацебо, и имея в виду, что боль любого происхождения облегчается или купируется при использовании этого препарата, плюс быстро, плюс небольшое количество побочных эффектов, и это все, конечно, мы должны принимать во внимание. Конечно, мы можем пользоваться антиконвульсантами, но нужно сказать, что большее количество исследований по этому поводу проведено именно при хронических панкреатитах. В ряде случаев мы можем прибегнуть к лапароскопическому лечению в тех ситуациях, когда мы подозреваем наличие спаек как причину боли, но мы понимаем, что это не спайки как таковые, а это либо реакция со стороны брыжейки, либо изменения моторики со стороны кишечника. Но если мы посмотрим те исследования, которые на сегодняшний день более или менее строгие имеются, то не более чем в 60-70% случаев мы имеем сколько-нибудь стойкий эффект от проведения этой манипуляции.
Таким образом, на сегодняшний день мы должны с вами четко совершенно понимать, и мы это знаем с вами, что абдоминальная боль – это один из важнейших симптомов патологии кишечника, безусловно, не единственный, но очень важный. Одной из его причин, если говорить о статистике, то самой частой, является синдром раздраженного кишечника, при этом это может быть либо самостоятельная нозологическая форма, либо за ним может скрываться органическое заболевание, либо он может одновременно сосуществовать с органической патологией. Механизмы возникновения боли разные, поэтому используют разные препараты, разные сочетания в купировании болевого синдрома, но мне кажется, мы должны четко понимать, что купирование боли в 21-м веке – это самостоятельная клиническая задача, и мы должны сделать все, чтобы наши пациенты, живя на белом свете, эту боль не должны испытывать, в том числе и страдая серьезными заболеваниями. Большой ряд препаратов используется, и различных других подходов, в том числе и хирургических, эндоскопических, и одним из хорошо изученной группы препаратов, который может купировать боли и в монотерапии, и в комплексной терапии, является группа спазмолитиков, и среди них, безусловно, важное место занимает гиосцина бутилбромид благодаря безопасности, достаточно хорошей изученности и благодаря тем исследованиям, которые показали безопасность его приема на протяжении длительных промежутков времени, до 3-х месяцев. Спасибо большое за внимание.