burgdorferi sl икб обнаружено что значит как лечить
Клещевой боррелиоз: болезнь на всю жизнь?
Клещевой энцефалит — опасное вирусное заболевание, поражающее центральную нервную систему, — вряд ли нуждается в представлении, особенно в связи с недавним всплеском заболеваемости. А вот к проблеме другой, но уже бактериальной, инфекции, также переносимой клещами, внимание врачей и ученых России было привлечено сравнительно недавно
В России боррелиоз (или болезнь Лайма, как ее называют в США) был впервые серологически (т. е. на основе наличия специфических антител) выявлен сотрудниками научно-исследовательского института эпидемиологии и микробиологии им. Н. Ф. Гамалеи РАМН под руководством Э. И. Коренберга в 1985 г. Но только в 1991 г. иксодовые клещевые боррелиозы (ИКБ) были включены в официальный государственный перечень заболеваний, регистрируемых на территории России.
Наиболее распространенным этот недуг признан в США: ежегодно там заболевает более 16 тыс. человек. Рост заболеваемости боррелиозом в настоящее время наблюдается и во многих странах Европы.
Возбудитель — спирохета
Уже из самого названия видно, что переносчиками этой болезни, также как и клещевого энцефалита, являются клещи. В США болезнь Лайма переносят клещи Ixodes scapularis (в 1982 г. американский исследователь В. Бургдорфер именно от этих клещей впервые изолировал самих инфекционных агентов — боррелий); в Европе эту функцию выполняют клещи Ixodes ricinus, а у нас — печально известные таежные клещи Ixodes persulcatus.
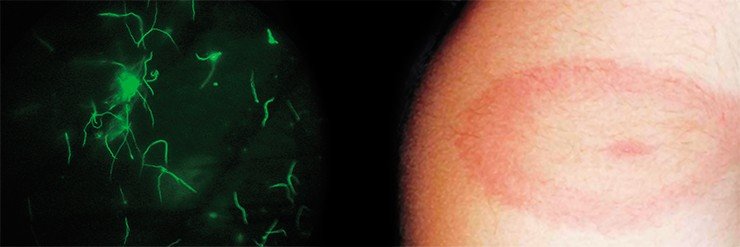
Возбудитель боррелиоза — спирохета комплекса под пышным латинским названием Borrelia burgdorferi sensu lato (s. l.) — состоит в близком родстве с трепонемой — возбудителем всем известного сифилиса — и лептоспирой — возбудителем лептоспироза, серьезного заболевания, которому подвержены многие виды животных, и человек в том числе. Все перечисленные спирохеты имеют сходный внешний вид и по форме напоминают извитую спираль.
К сегодняшнему дню на основании генетических и фенотипических различий выделено 12 видов боррелий, но опасными для человека до недавнего времени считалось только три вида: B. burgdorferi sensu stricto (s.s.), B. afzelii и B. garinii. Однако в последнее время появились сообщения, что от больных ИКБ был выделен еще один вид — B. spielmanii, что говорит о возможной патогенности и этого вида.
Боррелии способны не только передвигаться под кожей, но и проникать в кровеносные сосуды, перемещаясь с током крови во внутренние органы. Не является для них преградой и гематоэнцефалический барьер, защищающий кровеносные сосуды мозга
Боррелии распространены по регионам мира неравномерно. В России основное эпидемиологическое значение имеют два вида — B. afzelii и B. garinii, которые обнаружены в обширной лесной зоне от Прибалтики до Южного Сахалина.
В Институте химической биологии и фундаментальной медицины изучение боррелий было начато в 2000 г. Исследования, проведенные совместно с Институтом систематики и экологии животных СО РАН, направленные на выявление видового разнообразия боррелий, циркулирующих в природных очагах ИКБ Новосибирской области, позволили установить ряд фактов. Помимо широко распространенных B. afzelii и B. garinii были обнаружены редко встречающиеся генетические варианты этих видов.
Согласно данным световой микроскопии, зараженность таежных клещей боррелиями на территории Новосибирской области составляет 12—25 %. При микроскопическом исследовании фиксированных и витальных препаратов боррелии были выявлены как у взрослых клещей, собранных с растений, так и у частично или полностью напитавшихся личинок и нимф.
Поскольку эти спирохеты были обнаружены на всех стадиях развития клещей — от личинок до взрослых особей (имаго), все они могут служить источниками заражения. Цикл переноса возбудителя начинается с процесса питания неинфекционного клеща на инфицированном животном. Клещи, зараженные боррелиями, при следующем кормлении способны передавать эти микроорганизмы здоровым животным, а также продолжать воспринимать дополнительную «порцию» спирохет от инфицированных млекопитающих. На ранних этапах развития клеща в данный процесс вовлечены мелкие млекопитающие; взрослые клещи начинают питаться на крупных млекопитающих, и кроме того могут «покушаться» на человека, заражая его.
Проникнув в тело млекопитающего вместе со слюною клеща, спирохеты начинают усиленно размножаться в кожных покровах на месте укуса. Они способны не только передвигаться под кожей, но и проникать в кровеносные сосуды, перемещаясь с током крови во внутренние органы. Не является для них преградой и гематоэнцефалический барьер: размножаясь в спинномозговой жидкости, боррелии становятся причиной тяжелых нейроинфекций.
Первая стадия — обратимая
Иксодовый клещевой боррелиоз — полисистемное заболевание, при котором возможны поражения кожи, опорно-двигательного аппарата, нервной и сердечно-сосудистой систем. Характер клинических проявлений заболевания зависит от его стадии. Условно выделяют три стадии боррелиозной инфекции, хотя четко различить их не всегда удается. Заболевание, как правило, развивается последовательно, переходя из одной стадии в другую.
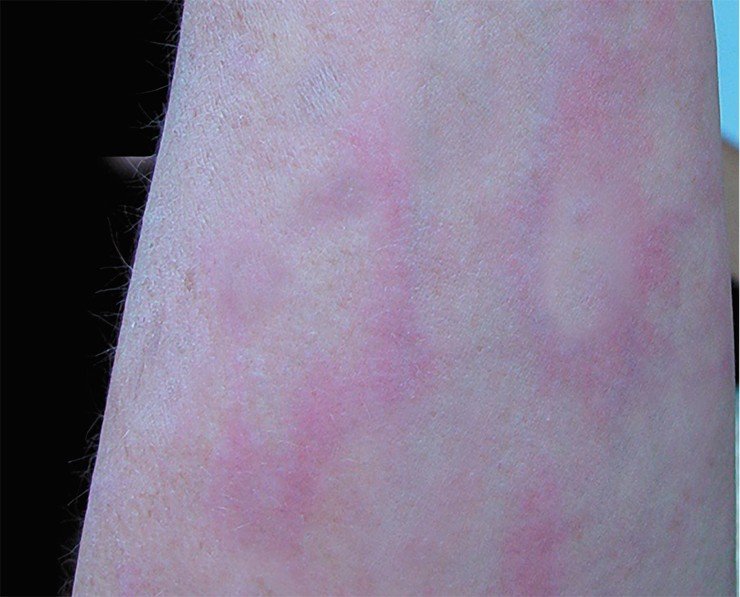
Первая стадия длится от 3 до 30 дней. За этот отрезок времени на коже (в области укуса клеща) вследствие воспалительной реакции может появиться красное кольцо, которое так и называется: кольцевая мигрирующая эритема. Начинается она с небольшого пятна в месте присасывания клеща, которое постепенно мигрирует к периферии. В типичных случаях центр пятна светлеет, а периферические участки образуют яркий красный валик в виде кольца неправильной формы диаметром до 15 см.
Исследования кожных проб, взятых из разных участков эритемы, свидетельствуют о том, что в центре эритемного кольца боррелии практически отсутствуют, но, как правило, они всегда обнаруживаются на периферии. По сравнению с другими воспалительными изменениями эритема может сохраняться на коже в течение достаточно длительного промежутка времени.
Примерно у четверти больных кожные проявления заболевания сопровождаются такими симптомами, как: озноб, сонливость, мышечная слабость, боли в суставах и увеличение лимфатических узлов. Это сигнализирует о том, что боррелии распространяются по организму. Однако у большинства больных с эритемой ранние стадии болезни не сопровождаются симптомами интоксикации. К тому же, существует и так называемая безэритемная форма, которая, как правило, начинается остро и осложнена высокой температурой, болью в суставах и головной болью.
Также нужно отметить, что отсутствие симптомов болезни в первое время после укуса клеща не исключает развития болезни в будущем. При проведении своевременного лечения на первой стадии заболевания возможно полное выздоровление.
Лечение поздней стадии боррелиоза, развивающейся через полгода — год после заражения, требует длительного курса антибактериальной терапии. И борьба с хронической болезнью не всегда бывает успешной
Вторая стадия боррелиоза развивается в среднем через 1—3 месяца после инфицирования. К этому времени боррелии с током крови и лимфы попадают в различные органы и ткани, такие как: мышцы, суставы, миокард, спинной и головной мозг, а также селезенка, печень, сетчатка глаза, — и поражают их. Вот почему данную стадию характеризует столь значительное разнообразие клинических проявлений заболевания: неврологических, сердечных, кожных и т. д.
Признаки поражения нервной системы проявляются в виде менингита, моно- и полиневритов, очень часто — неврита лицевого нерва и др. Многие из этих симптомов могут наблюдаться одновременно. Наиболее частым неврологическим проявлением можно назвать менингополирадикулоневрит (синдром Баннаварта), характеризующийся парезом лицевого нерва. Кроме того, на этой стадии у некоторых больных могут появиться вторичные эритемы.
Наконец, третья стадия боррелиоза развивается через полгода — год после проникновения инфекции в организм. Чаще всего встречаются поражения суставов (хронический артрит), кожи (атрофический акродерматит) и хронические поражения нервной системы (хронический нейроборрелиоз). Лечение поздней стадии боррелиоза требует длительного курса антибактериальной терапии, однако впоследствии у некоторых больных с артритами признаки хронической инфекции наблюдаются в течение месяцев и даже нескольких лет после курса лечения антибиотиками.
Иммунный ответ
В развитие боррелиозной инфекции, как правило, вовлечено несколько патогенных механизмов. Некоторые синдромы, такие как менингит и радикулит, вероятно, отражают результат прямой инфекции органа, а вот артрит и полиневрит могут быть связаны с непрямыми эффектами, вызванными вторичным аутоиммунным ответом.
Иммунный ответ организма на боррелиозную инфекцию проявляется по-разному. Для контроля над распространением инфекции организм использует как врожденный (неспецифическая резистентность), так и адаптивный специфический иммунный ответ, т. е. выработку специфических антител против инфекционного агента. В течение первых двух недель после начала болезни у большинства пациентов действительно обнаруживаются иммуноглобулины против определенных антигенов боррелий — инфекционных белков, запускающих в организме механизм иммунного ответа.
Еще в 90-х гг. прошлого века в США были проведены первые исследования, направленные на разработку антиборрелиозной вакцины. Но и на сегодняшний день эффективной вакцины, предохраняющей от этого опасного заболевания, не существует. Вероятно, трудности с получением безопасных вакцин имеют отношение к особенностям иммунного ответа, наблюдаемого при боррелиозной инфекции. Он может инициировать выработку антител против некоторых собственных белков организма, т. е. вызвать опасные аутоиммунные реакции.
Причиной подобного иммунного ответа является молекулярная мимикрия, сходство (например, между липопротеином боррелий OspA и белком адгезии hLFA-1α), который вырабатывается нашими Т-клетками в синовиальной оболочке, выстилающей внутренние поверхности суставов. Так, осложнения, возникающие после проведения вакцинации вакциной на основе липопротеина OspA, в большинстве случаев проявлялись в виде артритов и аутоиммунных ревматоидных артритов. Работа по созданию приемлемой, безвредной и в то же время эффективной вакцины продолжается до сих пор.
Как диагностировать ИКБ?
Диагностику ИКБ обычно проводят на основании так называемого эпидемиологического анамнеза (установления факта посещения леса, укуса клеща), а также клинических признаков заболевания, главным из которых является наличие мигрирующей эритемы.
Особую сложность для диагностики представляют заболевания, протекающие в безэритемных формах, одновременно с другими инфекциями, переносимыми клещами, например клещевым энцефалитом или анаплазмозом. В клинической практике известны случаи, когда у больного одновременно были выявлены безэритемная форма боррелиоза и клещевого энцефалита, которые привели его к повторной госпитализации по причине осложнений.
Случаи безэритемных форм можно диагностировать только с помощью лабораторных тестов. Выделение боррелий из проб кожи, проб сыворотки крови, спинномозговой или синовиальной жидкостей на специальные среды методом культивирования требует наличия специальных условий, дорогостоящих реактивов, занимает много времени, а главное — малоэффективно.
Первые исследования, направленные на разработку антиборрелиозной вакцины, были проведены еще в 90-х гг. прошлого века.
Но и на сегодняшний день эффективной вакцины против этого опасного заболевания не существует
Микроскопические исследования используются обычно при проведении анализа зараженности боррелиями клещей, но практически не применяются при диагностике ИКБ, поскольку в тканях и жидкостях организма инфицированного человека боррелии не накапливаются в таких количествах, чтобы их можно было обнаружить под микроскопом.
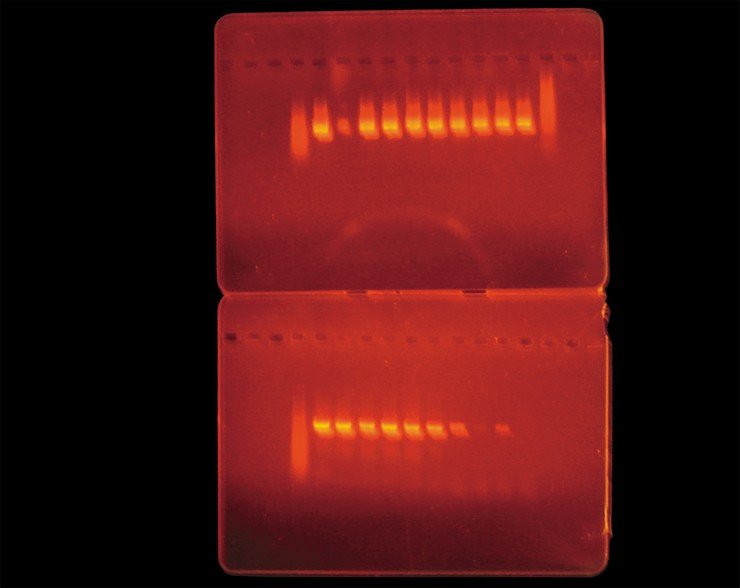
Для выявления боррелий может использоваться полимеразная цепная реакция (ПЦР), проведение которой позволяет обнаружить ДНК возбудителя. При проведении таких исследований нами было показано, что число боррелий, содержащихся в одном клеще, варьирует от одной до шести тысяч. Однако в настоящее время метод на основе ПЦР, как и все остальные методы диагностики боррелиоза, использовать в качестве самостоятельного теста для диагностики заболевания не рекомендуется, поскольку в данном случае чувствительность этого метода недостаточна, что может привести к так называемым «ложноотрицательным» результатам.
Тем не менее, при проведении совместных работ с Муниципальной инфекционной больницей № 1 г. Новосибирска было показано, что на ранней стадии болезни, до начала лечения, в комплексной диагностике заболевания метод ПЦР вполне применим наряду с иммунологическими методами анализа.
Для своевременного выявления смешанной инфекции определение ДНК необходимо проводить в первые четыре недели после присасывания клещей. Однако отрицательный результат, который при этом может быть получен, не исключает наличия заболевания и через 3—6 недель требует проведения серологических тестов (на специфические антитела).
Выявление антител к белкам боррелий сегодня и является основным способом лабораторной диагностики. В США и в странах Европы для повышения надежности серодиагностики боррелиоза было рекомендовано использовать двухступенчатую схему тестирования сывороток крови, однако в России двухступенчатый подход не применяется из-за отсутствия отечественных тест-систем. Кроме того, иммуноглобулины из сыворотки крови больных ИКБ могут по-разному реагировать с основными белками разных видов боррелий, поэтому критерии тестирования, разработанные для одной страны, могут быть непригодны для другой.
В России сейчас широко применяют серологические методы детекции: иммуноферментный анализ (ИФА) и реакцию непрямой иммунофлюоресценции (РНИФ), диагностическая значимость которых сопоставима. Однако применение второго метода может быть ограничено тем, что существует вероятность перекрестных реакций с близкородственными боррелиям микроорганизмами, в частности с Treponema palladium, возбудителем сифилиса. В целом же эффективность выявления у больных антител даже с помощью применения комбинации современных серологических тестов зависит от стадии заболевания.
Так что же такое боррелиоз — обычная инфекция или болезнь на всю жизнь? В действительности этот недуг не так безобиден, как представляется на первый взгляд.Иногда инфицирование организма боррелиями вызывает тяжелые отдаленные последствия, заболевания, которые только при ближайшем рассмотрении удается связать с боррелиозом, ранее перенесенным пациентами.
Благоприятный исход этого серьезного бактериального заболевания, переносимого клещами, во многом зависит от проведения своевременной, адекватной диагностики и соответствующей терапии. И лечение ИКБ должно заключаться не в бездумном приеме антибиотиков, как это иногда случается. Это — дело профессионалов, которые способны выявить не только клиническую симптоматику, но также индивидуальные особенности течения болезни и наличие сопутствующих заболеваний.
Burgdorferi sl икб обнаружено что значит как лечить
Болезнь Лайма, или клещевой боррелиоз — природно-очаговое заболевание, передающееся клещами. Оно характеризуется поражением кожи, суставов, нервной и сердечно-сосудистой систем и часто принимает хроническое, рецидивирующее течение.
Несмотря на то, что первый случай заболевания был описан еще в середине 1970-ых годов в небольшом городке Лайм в Штате Коннектикут, возбудитель был выделен только в 1982 году.
Риск заболеть после укуса клеща боррелиозом значительно выше, чем клещевым энцефалитом.
Так как переносчиками болезни Лайма являются клещи, закономерно, что заболевание имеет сезонный характер и совпадает с их активностью.
В организм человека возбудитель чаще всего попадает со слюной клеща при укусе – это трансмиссивный механизм передачи, хотя не исключается возможность инфицирования и при попадании фекалий или слюны клеща на кожу, с последующим их втиранием при расчесах.
Кроме того, возбудитель может попасть в ранку и в процессе неправильного удаления клеща, когда происходит раздавливание насекомого. Редко встречается алиментарный путь заражения при употреблении сырого козьего или коровьего молока.
Через 14 суток возбудители инфекции начинают погибать, в процессе выделяется токсин, вызывающий сильные симптомы интоксикации. Тогда и появляются первые признаки болезни, очень напоминающие грипп.
Резко повышается температура тела, возникает ломота в мышцах и суставах, слабость, светобоязнь, тошнота, рвота, кашель.
С течением времени средняя часть пятна бледнеет, образуя форму светлого кольца, – формируется типичная для клещевого боррелиоза мигрирующая кольцевидная эритема.
Она обычно горячая на ощупь, болезненная, часто сопровождается зудом и жжением, может располагаться в любом месте, но наиболее частая локализация – на ногах, несколько реже на шее, руках, нижней части туловища, паховых складках и подмышечной области. Спустя 2-3 недели пятно исчезает, если лечение начато ранее, эритема уходит раньше.
При адекватной и рано начатой терапии длительность заболевания составляет от 3 дней до 1 месяца и заканчивается полным выздоровлением.
При неблагоприятном течении происходит распространение возбудителя в различные органы и ткани, что может привести к развитию менингита, менингоэнцефалита, перикардита, миокардита, хронического Лайм-артрита и атрофического акродерматита.
При поздней диагностике, неполном курсе лечения заболевание может переходить в хроническую форму.
Такое течение клещевого боррелиоза даже при повторных курсах антибиотикотерапии, полноценном лечении не позволяет больному полностью восстановиться.
Состояние улучшается, но остаются функциональные нарушения, которые могут стать причиной инвалидности: стойкие парезы, нарушения чувствительности, деформация лица, нарушение слуха и зрения, деформация суставов и нарушение их функции, сердечная недостаточность, аритмии.
Вакцины для предупреждения боррелиоза нет, поэтому основной упор необходимо сделать на неспецифическую профилактику заболевания.
Очень важно своевременно обращаться за медицинской помощью и не заниматься самолечением.
Подводя итог, стоит подчеркнуть, что Болезнь Лайма менее опасное заболевание по сравнению с клещевым энцефалитом, но встречается гораздо чаще. А если лечение начать поздно, то по последствиям оно ничем не уступает энцефалиту. Надеемся, что эта статья поможет избежать заражения или как минимум вовремя обратить внимание на симптомы и начать лечение.
Клинические особенности иксодовых клещевых боррелиозов у детей
В статье представлены основные сведения, касающиеся клинико-эпидемиологических особенностей клещевых боррелиозов у детей, проживающих на территории Новосибирской области. Наблюдения за показателями заболеваемости фиксируют отчетливый тренд в повышении кол
Иксодовые клещевые боррелиозы (ИКБ) (синонимы: болезнь Лайма, Лайм-боррелиоз) в настоящее время рассматриваются как группа природно-очаговых инфекций, с трансмиссивным механизмом передачи, характеризующаяся полисистемным поражением и большим полиморфизмом клинических проявлений.
До открытия возбудителя ИКБ проявления болезни описывались как отдельные синдромы или самостоятельные заболевания с неясной этиологией: лимфоцитарный менингорадикулит (синдром Баннварта), серозный менингит, хронический артрит, клещевая эритема, лимфоцитома и т. д. (A. Bannwarth, V. Sedlacek и др.). В России нозологическую самостоятельность иксодовые клещевые боррелиозы получили с 1991 года, а с 1992 года — были введены в форму статистической отчетности по инфекционным заболеваниям [1, 2].
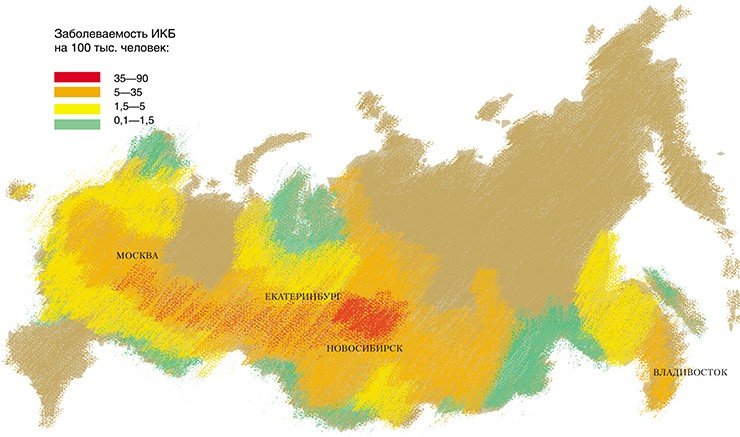
Иксодовые клещевые боррелиозы — самые частые, связанные с клещами, заболевания в умеренных температурных зонах северного полушария [3–5]. Только в Европе ежегодно описывается около 85 000 случаев клещевых боррелиозов. Однако это число в значительной мере недооценено, поскольку сообщения противоречивы, и многие случаи могли быть не диагностированы. В США ежегодно регистрируется около 15 000–20 000 случаев заболевания, и болезнь встречается в 15 штатах [6]. В России анализ заболеваемости (согласно официальной статистике Федеральной службы по надзору в сфере защиты прав потребителей и благополучия человека) показал, что ежегодно в течение последних лет регистрируется от 7,2 до 9,7 тысячи случаев заболеваний клещевыми боррелиозами. В 2011 г. заболеваемость клещевыми боррелиозами в России составила в абсолютных показателях 9957 случаев (из них детей до 17 лет — 847) или 7,02 на 100 000 населения. Новосибирская область в последние годы имеет отчетливый тренд по увеличению числа укусов клещей и заболеваемостью клещевыми боррелиозами, в том числе у детей. Этот показатель увеличился с 7,47 на 100 000 населения в 2007 г. до 17,65 на 100 000 в 2011 г. и 12,13 на 100 000 населения в 2012 г. (табл.). Высокий уровень заболеваемости клещевыми боррелиозами населения Новосибирской области в том числе обусловлен проживанием людей на эндемичных территориях и недостаточным объемом противоклещевых обработок мест массового посещения жителями (парки, кладбища, садовые участки).
Проводимые исследования в самих природных очагах как на территории Российской Федерации, так и в странах Европы показывают увеличение численности клещей и усиление активности циркуляции самого возбудителя [1, 5], что определяет тенденцию к повышению заболеваемости клещевыми боррелиозами в настоящее время.
Этиология клещевых боррелиозов
Сегодня известно (Johnson и соавт., 1984), что спирохеты, вызывающие клещевые боррелиозы, относятся к роду Borrelia. Данный род представляет собой гетерогенную популяцию микроорганизмов и подразделяется на две большие подгруппы:
1) возбудители возвратной клещевой лихорадки: B. recurrentis, B. duttoni, B. parkeri, B. turicatae, B. hermsii, B. miyamotoi и др.;
2) возбудители Лайм-боррелиозов: B. burgdorferi sensu stricto, B. garinii, B. afzelii, B. usitaniаe, B. valaisiana, B. andersonii, B. bissettii, B. japonica, B. tanukii, B. turdi, B. inica.
Указанные виды боррелий вследствие высокого фенотипического и генетического сходства были объединены в единый комплекс B. burgdorferi sensu lato [7]. Хотя этот комплекс сегодня включает до 18 видов Borrelia, только три из них являются явно патогенными: B. afzelii, B. burgdorferi и B. garinii (в том числе B. garinii OspA, тип 4, или B. bavariensis) [8, 9]. Зараженность клещей боррелиями в природных очагах варьирует от 10% до 80% [7, 10, 11]. В Новосибирской области как в природном очаге, так и у больных иксодовыми клещевыми боррелиозами чаще выявляется ДНК Borrelia garinii и Borrelia afzelii.
Основной механизм заражения при ИКБ — трансмиссивный, боррелии попадают в организм человека со слюной инфицированных клещей при кровососании. Пути передачи: трансмиссивный, алиментарный, контактный (через микротравмы кожных покровов при снятии и раздавливании клеща) и трансплацентарный. Сезонность заболевания — весенне-летняя, обусловленная периодом активности клещей. Иммунитет нестерильный, возбудитель способен к длительной персистенции в организме, возможны супер- и реинфекции [11]. После укуса клеща вероятность сероконверсии у человека находится в диапазоне от 3% до 6%. Клинически манифестные формы заболевания возникают в 0,3–1,4% случаев от всех укусов клещей.
Учитывая, что входными воротами инфекции при клещевых боррелиозах является кожа, где происходит размножение возбудителя с последующим лимфогенным распространением его в ближайшие лимфатические узлы и развитием регионарного лимфаденита, в месте присасывания клеща возникает первичный аффект с образованием эритемы [11–13]. Согласно статистическим данным, по мнению и отечественных и зарубежных авторов [3, 14], эритемные формы заболевания наблюдаются в клинической картине ИКБ в 40–70% случаев. При анализе заболеваемости трансмиссивными клещевыми инфекциями 125 детей в возрасте от 1 до 18 лет, проживающих в Новосибирской области, за 13 лет (период с 1999 по 2011 годы), было установлено, что иксодовыми клещевыми боррелиозами заболели 78,5% из них (95 человек). Заболевание протекало в эритемной форме у 94 больных ИКБ (98,9%). Диагноз выставлялся в соответствии с МКБ 10-го пересмотра на основании клинико-эпидемиологических, общеклинических, специфических (серологического — иммуноферментный анализ (ИФА), молекулярно-генетического — полимеразная цепная реакция (ПЦР)) и биохимических методов обследования.
Поражением кожи — мигрирующей эритемой — характеризуется период ранних локализованных проявлений (стадия локальной инфекции) при ИКБ. Эритема обычно возникает через 7–14 дней от момента укуса клеща (от 3 до 30 дней), локализуется вокруг места укуса, имеет округлую или овальную форму и тенденцию к распространению. В месте эритемы возможно возникновение кожного зуда, парестезий, повышение местной температуры. В отсутствие антибактериальной терапии эритема спонтанно угасает в сроки от нескольких дней до нескольких недель (в среднем — около 4 недель). У 10–30% больных мигрирующая эритема сопровождается неспецифическими симптомами, такими как недомогание, субфебрильная температура, кратковременные мигрирующие боли в мышцах и небольших суставах, утомляемость [15].
По нашим данным, в 44 случаях (46,3%) первыми признаками заболевания при ИКБ у детей явилось именно покраснение в месте укуса клеща. При наблюдении за детьми с эритемной формой иксодовых клещевых боррелизов, эритема появлялась в месте укуса клеща в срок до 45 дней (максимально) от момента присасывания клеща к коже, в среднем — на 11 ± 7 день. Размеры эритемы составляли от 1,5 до 20 см (в среднем — 6,6 ± 4 см). В редких случаях отмечался рост эритемы в размерах за период наблюдения. Эритема сохранялась на коже максимально до 36 дней, в среднем 8 ± 5 дней, с момента начала антибактериальной терапии угасала в среднем через 7 ± 4 дней. В 11 случаях (11,6%) эритема угасала с последующим шелушением. В двух случаях отмечалась эритема в виде двойного кольца, у троих детей отмечалось повышение местной температуры в области мигрирующей эритемы. В 5 случаях (5,3%) кожные проявления были представлены экзантемой (петехиальные, крупно- и среднепятнистые элементы сыпи), в сочетании с эритемой в месте присасывания клеща. Во всех пяти случаях сочетания эритемы и сыпи на туловище, у больных отмечалась лихорадка до фебрильных цифр и довольно интенсивные проявления интоксикации.
Наличие мигрирующей эритемы является патогномоничным симптомом клещевого боррелиоза. В последующем происходит диссеминация возбудителя: гематогенно, лимфогенно и периневрально боррелии распространяются на другие участки кожи, во внутренние органы (печень, селезенку, почки, сердце), суставы, оболочки мозга, центральную и периферическую нервную системы.
Генерализация инфекции (стадия диссеминации боррелий) у взрослых наиболее часто характеризуется поражением нервной системы в виде менингорадикулоневрита (синдрома Баннварта): сочетание серозного менингита, радикулита и поражения черепномозговых нервов (чаще всего в виде одно- или двустороннего периферического паралича лицевого нерва). Генерализованная стадия заболевания может протекать также с формированием кардита, лимфоцитомы (доброкачественная опухоль красно-фиолетового цвета), которая обычно локализуется на мочке уха у детей, а у взрослых в области ареол, мошонки, носа и предплечий.
К поздним и персистирующим клиническим проявлениям ИКБ (стадия органных поражений) относятся хронический атрофический акродерматит (acrodermatitis chronica atrophicans of Herxheimer, ACA) и хронический артрит, а также полинейропатии, хронический прогрессирующий менингоэнцефалит и мультифокальный церебральный васкулит, которые характеризуются необратимым неврологическим дефицитом и прогредиентным течением болезни. Обычно такие проявления развиваются не более чем у 5% пациентов, перенесших нейроборрелиоз. Также редко описываются случаи экстрапирамидных нарушений на фоне хронической боррелиозной инфекции. Суставные поражения могут возникать отсроченно, при отсутствии терапии, через несколько месяцев и даже лет после укуса клеща и обычно протекают в виде хронического олигоартрита, с ассиметричным поражением одного из суставов (чаще коленных и локтевых). Хронические формы иксодовых клещевых боррелиозов являются наиболее сложными с точки зрения диагностики и лечения. Это связано с тем, что заболевание имеет неспецифические симптомы, которые могут быть характерны также для заболеваний другой этиологии (например, артрит, энцефаломиелит или периферическая невропатия), которые не позволяют уточнить диагноз при отрицательных или сомнительных лабораторных и клинических критериях.
У детей в течении ИКБ можно выделить следующие клинические особенности.
Диагностика ИКБ
Для постановки диагноза ИКБ необходимо учитывать сведения эпидемиологического анамнеза (присасывание клеща, посещение мест с высокой вероятностью нападения клеща — выезд на природу, выход в лес) с учетом времени года (весенне-осенний период), клинические проявления: появление мигрирующей кольцевидной эритемы, увеличение регионарных лимфоузлов, наличие неврологической, суставной и кардиальной симптоматики.
Для подтверждения диагноза используются тесты лабораторной диагностики. На сегодняшний день в арсенале практического врача имеются диагностические тесты, направленные на прямую диагностику возбудителя, и серологические тесты по выявлению антител к возбудителю в разных биологических средах организма человека. Непосредственное обнаружение возбудителя возможно с помощью прямой микроскопии, но этот метод не получил широкого практического применения, так как результаты световой микроскопии субъективны и противоречивы. В исследуемых образцах может содержаться небольшое количество боррелий, кроме того, они могут терять четкость морфологии при окраске и фиксации мазка — все это затрудняет диагностику. Культуральный метод хотя и считается «золотым стандартом», но также не выполняет требований практического здравоохранения ввиду его длительности (от 3–4 до 10 недель), дороговизны и недостаточной эффективности [7]. Молекулярные методы диагностики с использованием ПЦР чаще используются на тех стадиях инфекционного процесса, где серологический метод диагностики недостаточно информативен: Лайм-артрит, ранний боррелиоз и нейроборрелиоз. При этом существенное ограничение в использовании молекулярных методов диагностики определяет вариабельность участков генома боррелий, циркулирующих в Европе и России [3, 7].
Более доступны в практическом применении серологические методы диагностики. К наиболее распространенным методам определения антиборрелиозных антител относят иммуноферментный анализ (ИФА и ELISA), метод непрямой иммунофлюоресценции, реакция связывания комплемента, реакция пассивной гемагглютинации, а также иммуноблоттинг.
При ИКБ антитела класса IgM в максимальном количестве вырабатываются к 3–4 неделе болезни, ко второму месяцу появляются антитела класса IgG. У некоторых больных синтез IgM может задерживаться или отсутствовать вообще [3, 7, 11, 16]. Сероконверсия наблюдается у 20–50%, а по некоторым данным, у 80% больных ранним боррелиозом [8]. Наличие IgM-антител к боррелиям в сыворотке крови, как правило, указывает на раннюю инфекцию. Наличие IgG-антител указывает на диссеминацию боррелий или на переход в стадию хронического персистирования. Оба класса антител могут определяться в течение длительного времени (до 10 лет), в том числе и после успешно проведенной антибактериальной терапии [17–19].
С целью повышения диагностической точности американским Центром контроля болезней было предложено проверять положительные или пограничные результаты скрининговых тестов с помощью иммунноблоттинга, используя стандартизированные критерии серопозитивности метода [20]. Основным скрининг-тестом в этой схеме является ИФА. Исследуемые образцы с положительными или сомнительными результатами в ИФА обязательно дополнительно тестируют методом иммунного блоттинга [3, 7, 20, 21]. Согласно этим рекомендациям, серологическое тестирование на болезнь Лайма считается положительным, если в одной сыворотке как скрининговый метод, так и иммунноблоттинг дали положительные результаты. В РФ не имеется таких стандартизированных критериев диагностики, однако, учитывая сложный иммунопатогенез при боррелиозах, не следует основываться для постановки диагноза лишь на одном диагностическом тесте. Расширенное обследование с использованием всех доступных методов дает преимущество, особенно в диагностике безэритемных форм и поздних стадий заболевания, а также позволяет избежать диагностических ошибок, связанных с ложноположительными реакциями.
Своевременная диагностика и раннее назначение этиотропных препаратов являются эффективным средством предупреждения развития органных поражений и хронизации заболевания. Раннее назначение антибактериальной терапии при иксодовых клещевых боррелиозах позволяет достоверно снизить риск развития неврологических, суставных и кардиальных осложнений.
Лечение и профилактика ИКБ
В настоящее время стандартом терапии иксодовых клещевых боррелиозов считается использование у детей старше 8 лет и взрослых пациентов доксициклина (100 мг 2 раза в сутки) или амоксициллина (500 мг 3 раза в сутки) в течение 14 дней при острых ИКБ. При генерализованных формах (нейроборрелиоз) терапия проводится парентеральным введением пенициллина или препаратов группы цефалоспоринов (цефотаксим, цефтриаксон) не менее 14 дней. Эффективность антибактериальной терапии оценивается по характеру клинических проявлений.
Попытки создания вакцин против клещевого боррелиоза были предприняты в США, но оказались неэффективными в связи с большим разнообразием геновидов возбудителя. В настоящее время работы по созданию вакцин продолжаются [22].
Наиболее эффективными профилактическими мерами являются мероприятия по защите от укусов инфицированных клещей при посещении мест их вероятного обитания: специальная одежда, использование защитных репеллентов, акарицидные обработки лесопарковых зон, само- и взаимоосмотры [23]. Укусов клещей также можно избежать путем тщательного осмотра и удаления клещей с домашних животных [24].
При обнаружении клеща необходимо как можно скорее удалить его с помощью пинцета, избегая раздавливания насекомого. Удалять клеща необходимо полностью, поскольку оставшиеся в коже части насекомого могут привести к аллергическим реакциям и вторичной бактериальной инфекции. Использование вазелина при удалении клеща для нарушения функции дыхания у насекомого не является эффективным, поскольку клещи имеют низкую частоту дыхания (3–15 вдохов в час) и время, требуемое для гибели насекомого, может быть достаточным для передачи возбудителя человеку [25].
Возможность и необходимость превентивной антибиотикопрофилактики после укуса инфицированного клеща в настоящее время широко обсуждается отечественными и зарубежными авторами. В США антибиотикопрофилактика после укуса инфицированного клеща проводится, если:
Превентивная антибиотикотерапия не показана, если:
Если клещ находился на коже от 24 до 72 часов, вопрос решается в индивидуальном порядке, например, если сделан анализ клеща и он заражен боррелиями. Для антибиотикопрофилактики используется доксициклин 200 мг — однократный прием. Для детей старше 8 лет доза составляет 4 мг/кг массы тела до максимальной 200 мг. Беременным и кормящим женщинам, детям до 8 лет назначают амоксициллин. Время до начала приема антибиотика должно составлять не более 72 часов после удаления клеща.
В России предлагаются следующие варианты антибактериальной профилактики:
Если говорить о выборе оптимального препарата для профилактики ИКБ, то антибиотик, используемый в этих целях, должен обладать, с одной стороны, высокой активностью в отношении боррелий даже при однократном приеме, с другой — благоприятным спектром безопасности. Доксициклин является наиболее часто применяемым для профилактики ИКБ препаратом, так как отвечает обоим требованиям. В целях минимизации риска побочных явлений предпочтительно использовать доксициклин в форме его нейтральной соли — моногидрата, который практически не ассоциирован с развитием кислотозависимых заболеваний ЖКТ (таких, как эзофагит, язва пищевода). Кроме того, доксициклина моногидрат, представленный в форме солютаб, характеризуется максимальным удобством применения, что немаловажно для пациентов, получающих антибиотик без отрыва от повседневной активности.
Резюмируя вышесказанное, можно заключить, что тактика ведения пациентов с риском развития клещевого боррелиоза должна предусматривать рациональное назначение эффективного антибактериального препарата, позволяющего предотвратить заболевание и его потенциальные осложнения.
Литература
ГБОУ ВПО НГМУ МЗ РФ, Новосибирск
Abstract. The article reveals the basic information on the clinical and epidemiological characteristics of tick-borne borreliosis in children living in the Novosibirsk region. Observation has indicated a certain tendency of increasing the amount of Ixodes tick-bore borrelioses.



.gif)