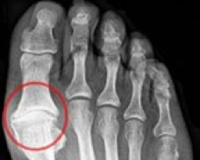
hallux rigidus что это такое
Hallux Rigidus (тугоподвижный первый плюсне-фаланговый сустав)
Заболевания
Операции и манипуляции
Истории пациентов
Hallux Rigidus (тугоподвижный первый плюсне-фаланговый сустав)
Патофизиология Hallux Rigidus.
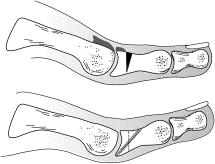
В первом плюсне-фаланговом суставе, также как и в большинстве других подвижных суставов, концы образующих его костей покрыты гладким гиалиновым хрящом. При значительном износе, травме, метаболическом поражении на хряще возникают дефекты различной степени выраженности. Из-за нарушения скольжения в суставе, уменьшения степени его конгруэнтности, избыток нагрузки переходит на окружающие сустав мягкие ткани, их воспаление и последующее отложение в них кальция приводит к формированию костных шипов, препятствующих движениям в суставе и делающих нормальную походку невозможной. В самом гиалиновом хряще нет нервных окончаний, с этой точки зрения хрящ «не болит», поэтому болевой синдром свидетельствует о крайней выраженности дегенеративного процесса, так как означает, что в патологический процесс вовлечена подлежащая кость.
Симптомы Hallux Rigidus.
Боль в области первого плюсне-фалангового сустава, особенно во время толчка мыском при ходьбе.
Отёк в области первого плюсне-фалангового сустава.
«Шишка» по тыльной поверхности первого плюсне-фалангового сустава.
Ограничение амплитуды движений большого пальца стопы.
Диагностика Hallux Rigidus.
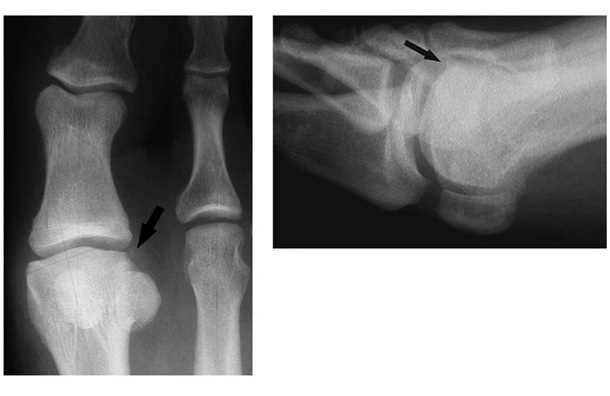
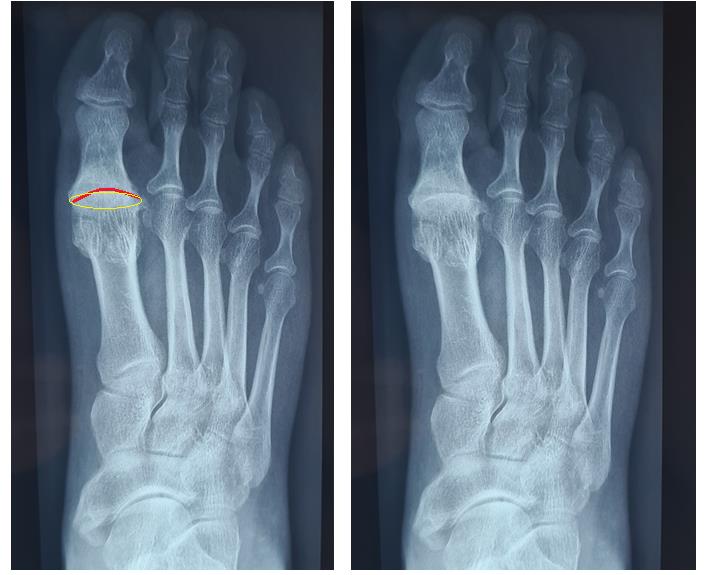
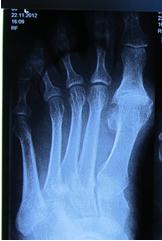
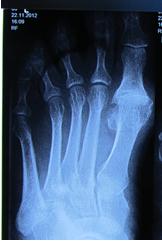
В первую очередь Hallux Rigidus характеризуется описанной выше клинической картиной. Для инструментальной диагностики обычно бывает достаточно рентгенографии в прямой, боковой и косой проекциях, которая позволяет выявить остеофиты (особенно по тыльной поверхности сустава), сужение суставной щели, субхондральный склероз и кисты.
Классификация Hallux Rigidus.
На основании степени выраженности симптомов и рентгенологической картины Coughlin и Shurnas разработали классификацию Hallux Rigidus включающую пять стадий.
Лёгкая боль при амплитудных движениях
Небольшой остеофит по тыльной поверхности
Средняя боль при амплитудных движениях
Средний остеофит по тыльной поверхности, сужение суставной щели на 50%
Выраженная тугоподвижность, выраженная боль при любых движениях
Дальнейшая прогрессия вплоть до анкилоза
Консервативное лечение Hallux Rigidus.
Неоперативное лечение показано при 0 и 1 стадиях заболевания и сводится к использованию специальной обуви и стелек, снижению нагрузки, нестероидным противовоспалительным средствам. Наиболее распространённым видом используемых стелек являются жёсткая стелька с поддержкой и фиксацией большого пальца такие как стелька Мортона.
Стелька Мортона применяемая на начальных стадиях Hallux Rigidus.
Оперативное лечение Hallux Rigidus.
При острых остеохондральных и хондральных дефектах первого плюсне-фалангового сустава используется синовэктомия + дебридмент сустава. Удаление воспалённой синовиальной оболочки и свободных тел из полости сустава препятствует скорому развитию остеоартроза.
При 1-2 стадиях возможно использование хейлэктомии. Оптимальным кандидатом является пациент которого беспокоит только боль по тыльной поверхности сустава, в особенности при ношении не очень свободной обуви. Операция не показана если боли есть при низкоамплитудных движениях в суставе.
При этой операции удаляется до 25-30% тыльной поверхности первой плюсневой кости вместе с остеофитом, также удаляется остеофит на основании основной фаланги при его выраженности.
Целью операции является достижение 60-70° тыльного сгибания интраоперационно.
Хейлэктомия при лечении ригидного первого пальца стопы.
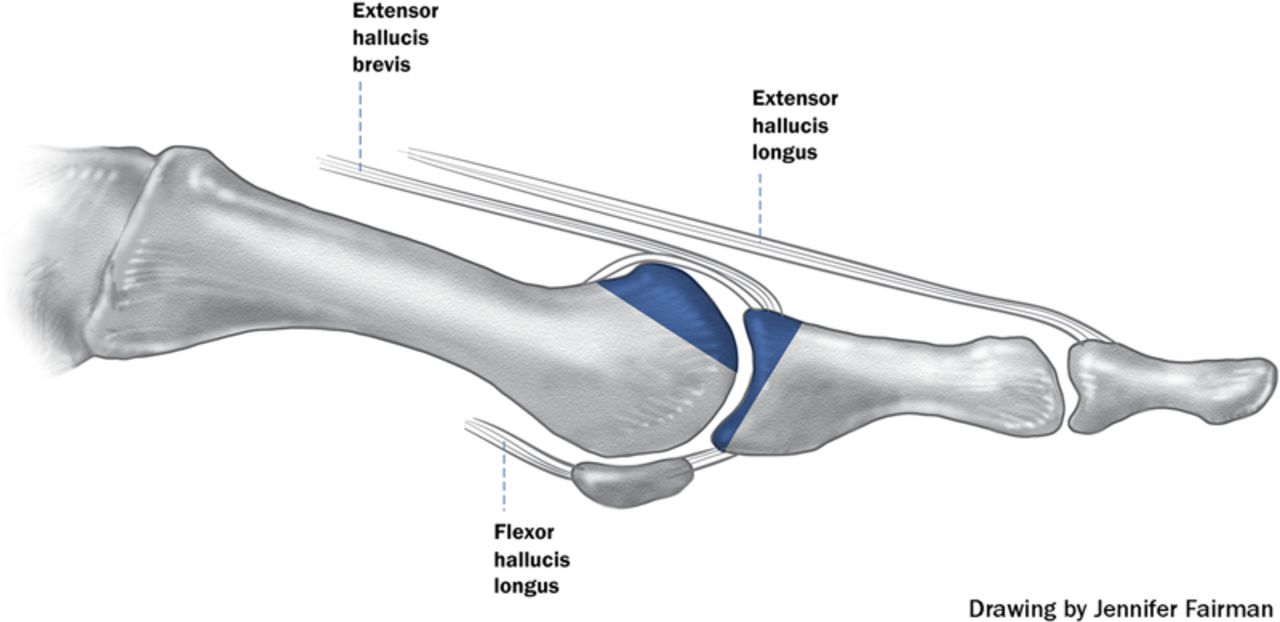
В случае если пациент планирует и дальше заниматься спортом связанным с необходимостью толчка мыском (любые виды спорта связанные с бегом) может использоваться тыльная клиновидная остеотомия основной фаланги первого пальца, или процедура Моберга (Moberg procedure).
Тыльная клиновидная остеотомия основной фаланги первого пальца, или процедура Моберга при Hallux Rigidus.
У пожилых больных с выраженной патологией (3-4 стадия) с низкими функциональными запросами может быть использована резекционная артропластика или процедура Келлера. Операция противопоказана в случае ригидной гиперэкстензии первого пальца стопы, так как сама по себе приводит к повышенному риску данной патологии. Помимо этого приводит к значительному ослаблению толчка мысом стопы и может приводить к метатарсалгии за счёт перегрузки головок остальных плюсневых костей.
Резекционная артропластика или процедура Келлера при лечении ригидного первого пальца стопы.
Всё ещё считающаяся экспериментальной, артропластика первого плюсне-фалангового сустава постепенно набирает всё большую популярность. В настоящее время хирурги отходят от силиконовых имплантатов, так как это в высоком проценте случаев приводит к неблагоприятным долгосрочным результатам. На данный момент более перспективными видятся керамические и металлические имплантаты, однако и их применение связано с высоким риском асептического расшатывания протеза. Однако прогресс не стоит на месте и в скором времени следует ожидать появления новых протезов с более совершенным дизайном, которые позволят избежать этого осложнения и, главное, позволят сохранить объём движений при запущенных стадиях Hallux Rigidus.
Некоторые представители современных имплантатов используемых для артропластики первого плюсне-фалангового сустава при Hallux Rigidus.
В настоящее время более широко применяется резекционная артропластика с интерпозицией суставной капсулы или короткого разгибателя большого пальца в полость сустава.
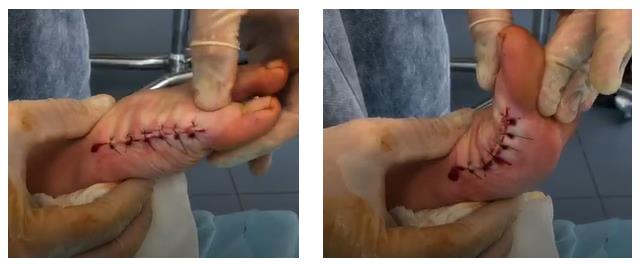
Артродез первого плюсне-фалангового сустава является одновременно и самой крайней мерой и самой распространённой операцией при Hallux Rigidus. Это объясняется тем, что, во-первых, большинство пациентов обращается за специализированной помощью с крайне запущенными случаями, во вторых, артродез эффективно убирает болевую симптоматику в 70-100% случаев. Крайней мерой артродез является по той причине, что после него возвращение к активным занятиям спортом невозможно, по причине изменения биомеханики ходьбы\бега.
Результаты использования наиболее распространённых техник артродеза первого плюсне-фалангового сустава при лечении ригидного первого пальца стопы.
Для операции чаще всего используется тыльная компрессирующая пластина, после удаления суставных поверхностей основная фаланга первого пальца должна фиксироваться в наиболее биомеханически выгодном положении: 10-15° вальгуса и 15° тыльного сгибания. При избыточном сгибании у пациента будут возникать боли в области кончика пальца, в области межфаланговых суставов. При недостаточном тыльном сгибании на большой палец будет приходится избыточное давление. При избыточной вальгусной девиации быстро будет прогрессировать артроз межфаланговых суставов. Однако невзирая на ограничение физической активности, из всех вышеприведённых методов хирургического лечения Hallux Rigidus, артродез является наиболее надёжным способом избавиться от боли и избежать осложнений.
Никифоров Дмитрий Александрович
Хирургия стопы и голеностопного сустава, коррекция деформаций конечностей, эндопротезирование суставов, артроскопическая хирургия, спортивная травма.
Артроз большого пальца стопы
Заболевания
Операции и манипуляции
Истории пациентов
Артроз большого пальца стопы
Халюс Ригидус, hallux rigidus, артроз большого пальца стопы, тугоподвижный первый плюснефаланговый сустав.
Это заболевание намного менее знаменито, чем халюс вальгус, но доставляет своим обладателям ничуть не меньшие неудобства. И если вальгус в намного большей мере мешает подбирать обувь, то ригидус грубо нарушает биомеханику походки, хотя и не так заметен на первый взгляд.
Артроз большого пальца стопы причины
артроз большого пальца стопы часто возникает на фоне избыточно длинной первой плюсневой кости. Из-за этого мышцы сгибающие и разгибающие большой палец начинают слишком сильно давить на головку первой плюсневой кости, в итоге выталкивая её кверху.
Артроз большого пальца стопы диагностика.
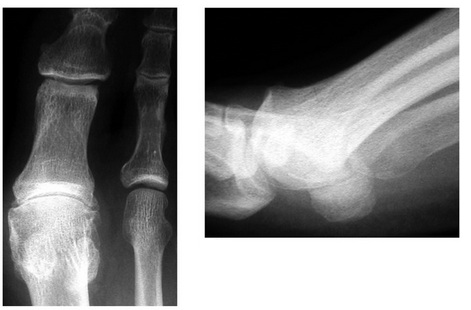
На рентгенограммах это выглядит примерно так. Обратите внимание, что длина первой плюсневой кости на этих снимках равна длине второй. Но на самом деле это не так, она длиннее, просто во первых поднята кверху, во вторых на головке стёрт хрящ, а в третьих основание первого пальца находится под ней, всё вместе это маскирует истинную длину.
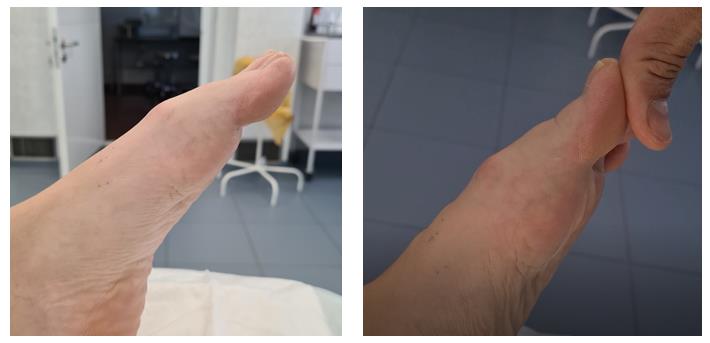
Процесс прогрессирует очень медленно, обычно на протяжении 10-30 лет. По началу пациента может беспокоить только невозможность встать на мыски, но со временем ограничение тыльного сгибания прогрессирует, становятся невозможны спортивные нагрузки, а потом и обычная ходьба. На фотографии, представленной ниже, хорошо видно, что большой палец фиксирован в положении подошвенного сгибания 10°, а амплитуда движений в нём полностью отсутствует.
Лечение артроза большого пальца стопы.
Возможны два пути решения данной проблемы. Первый путь – консервативный.
Артроз большого пальца стопы, лечение без операции.
Для того чтобы сустав фиксированный в положении подошвенного сгибания не болел, нужно обеспечить нормальное распределение нагрузки и убрать перекат стопы. Для этого используется специальная ортопедическая обувь вкупе с индивидуальными ортопедическими стельками. Метод очень эффективный, но работает только пока вы в обуви. То есть пациент должен ходить в ней постоянно.
Помимо того что ходить в такой обуви нужно постоянно, занятия спортом всё равно останутся противопоказаны, так как полноценно толкаться мыском и удерживать равновесие в такой обуви проблематично. В том случае, когда пациент не хочет настолько ограничивать свою активность и выбор обуви можно сделать операцию – коррегирующую остеотомию.
Артроз большого пальца стопы, операция.
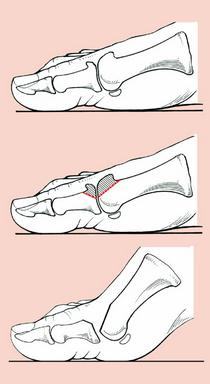
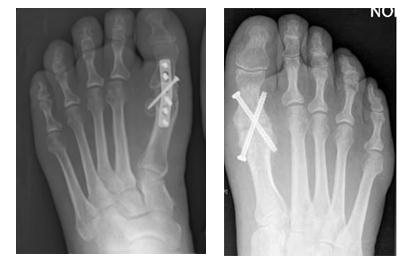
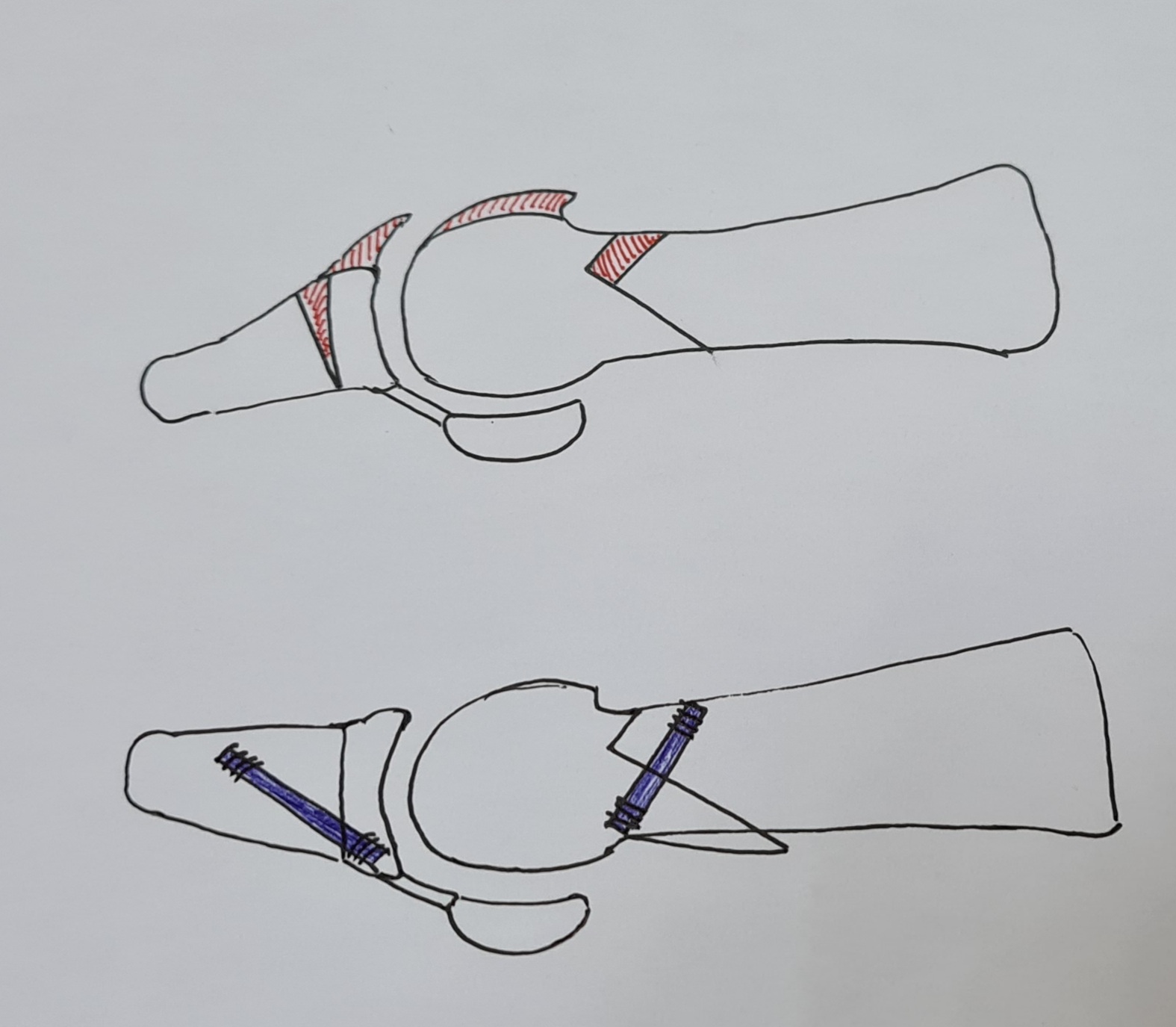
На схеме видно, что суть операции сводится к укорочению плюсневой кости и смещению её головки в подошвенную сторону, одновременно с клиновидной резекцией основной фаланги, при этом основание клина направлено в тыльную сторону. Это позволяет уменьшить давление на головку первой плюсневой кости, сместить центр ротации сустава книзу и вернуть движения суставу.
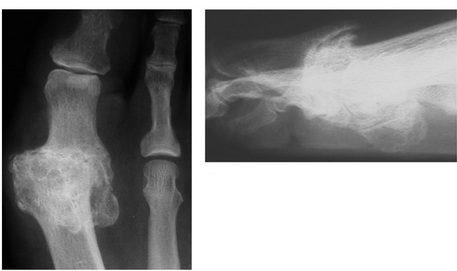
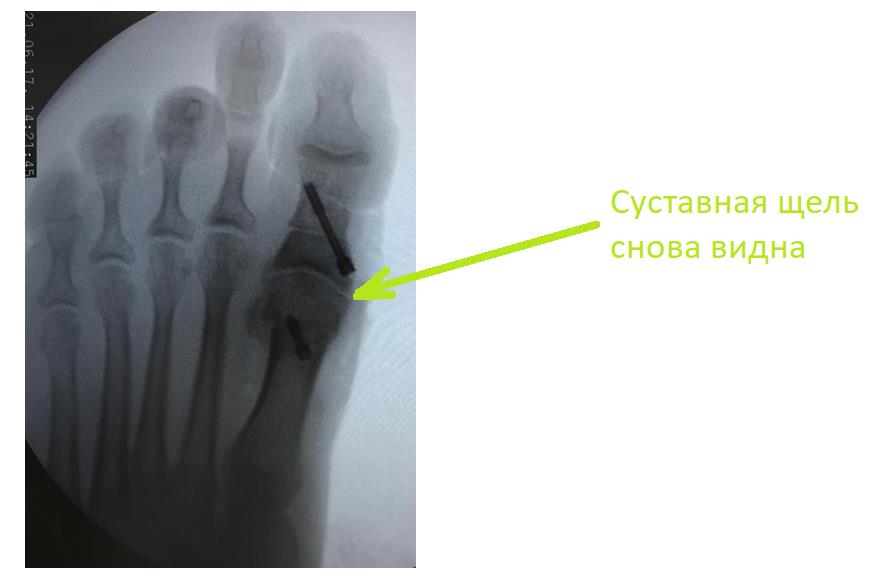
Обратите внимание на «появление» суставной щели на послеоперационной рентгенограмме. И сустав получает +70° тыльного сгибания.
Артроз большого пальца стопы, реабилитация после операции.
Так как во время операции выполняется коррегирующая остеотомия, или говоря простым языком – кость полностью перепиливается и потом скрепляется винтами, минимум 4 недели пациент ходит с разгрукой переднего отдела (лучше 6 недель). Через 3 недели после операции начинается лечебная физкультура – палец сгибается в тыльную сторону при помощи рук, или сидя на стуле. Через 6 недель переходим на обычную обувь, через 12 можно на спорт.
Никифоров Дмитрий Александрович
Хирургия стопы и голеностопного сустава, коррекция деформаций конечностей, эндопротезирование суставов, артроскопическая хирургия, спортивная травма.
АРТРОЗ 1 ПЛЮСНЕФАЛАНГОВОГО СУСТАВА СТОПЫ (HALLUX LIMITUS/RIGIDUS)
«Ходить босиком полезно», – нередко говорим мы нашим детям, даже не задумываясь, в чем именно эта самая польза состоит. Врачи-ортопеды действительно рекомендуют регулярно проходиться босиком по песку, скошенной траве, рыхлой земле, по коврику с высоким ворсом. Это неплохая гимнастика для стоп, поскольку укрепляет мышцы и улучшает кровообращение.
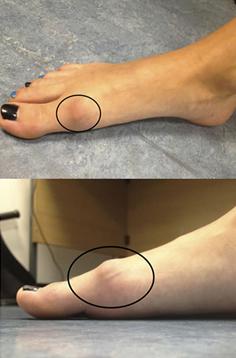
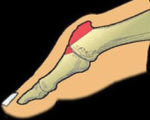
Как и любой другой вид артроза, это дегенеративное заболевание, при котором хрящ, обеспечивающий подвижность сустава, истончается и со временем разрушается. Поверхности соединяемых им костей стопы (поверхности головки 1 плюсневой кости и основания проксимальной фаланги 1 пальца) деформируются, а в области сустава образуются костно-хрящевые экзостозы – костные шипы. Те, в свою очередь, ограничивают возможность движений в суставе и вызывают периодические обострения: болевой синдром, отечность, воспаление.
Частой причиной артроза становится травматизация. Причем это не только падение на ноги тяжелых предметов или частые ушибы пальца. Сильный травмирующий эффект наносит ношение тесной обуви или туфель на высоком каблуке.
Большую роль в развитии артроза играет врожденная предрасположенность. Например, такие анатомические особенности, как пронация стопы, полая деформация стопы, высокое стояние или избыточная длина плюсневой кости.
Вероятность развития артроза растет с возрастом. Фактором риска являются такие заболевания как сахарный диабет, подагра, ревматоидный артрит. А так же – запущенная форма вальгусной деформации 1-го пальца ноги. Или – врачебные ошибки при проведении операции на стопе (при лечении того же вальгуса, например).
СИМПТОМЫ HALLUX LIMITUS/ HALLUX RIGIDUS
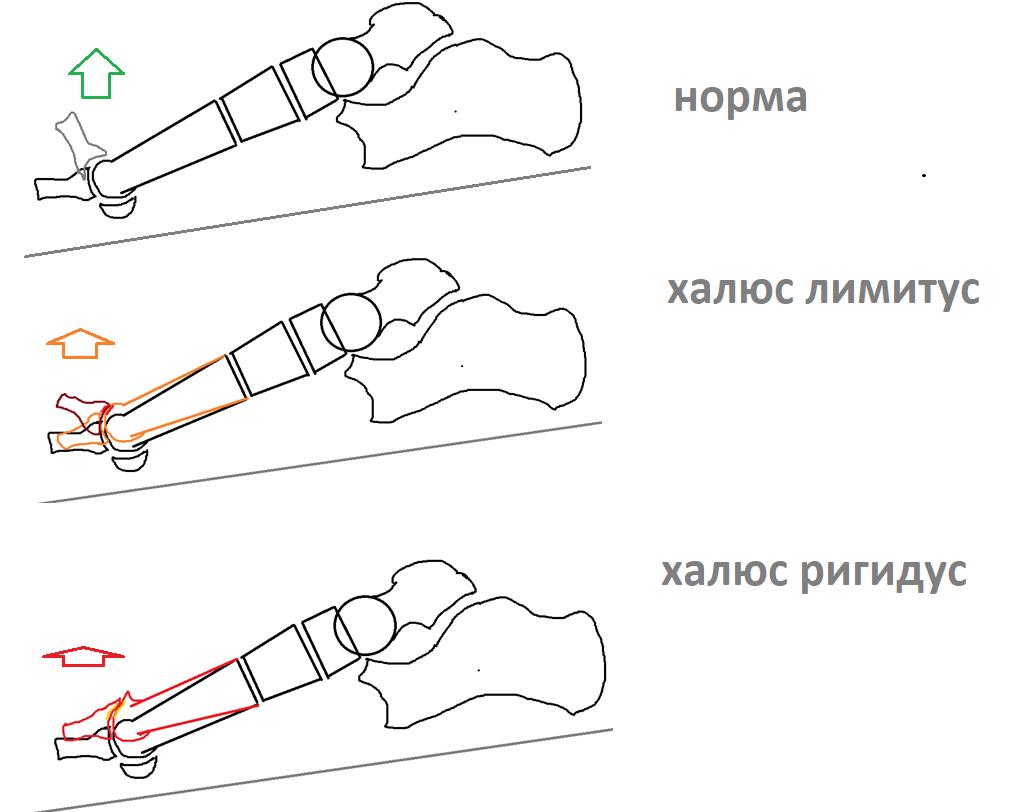
Ограниченная подвижность в суставе на ранних стадиях артроза (hallux limitus) минимальна. Но при выраженном артрозе (hallux rigidus) двигать пальцем становится все сложней – прежде всего, поднимать его. В конечном же итоге артроз приводит к практически полной невозможности пошевелить пальцем.
Хромота появляется неизбежно вследствие болевых ощущений. При выраженном артрозе первого плюснефалангового сустава стопы больные при ходьбе невольно начинают переносить нагрузку на наружный край стопы. Это, в свою очередь, приводит к образованию болезненных мозолей в районе 4-ой и 5-ой плюсневых костей и под основной фалангой первого пальца.
Деформация сустава. Из-за наличия костных шипов (экзостозов) наблюдается утолщение головки первой плюсневой кости. Деформация со временем становится все заметней.
Воспаление. При обострении артроза в области сустава периодически отмечается отечность, покраснение кожи, повышение температуры.
Диагностика заболевания в клинике не занимает много времени. Ортопед проводит осмотр стопы, плюс проводится рентгенография переднего отдела стопы в прямой и боковой проекциях. При наличии артроза на рентгенограммах наблюдается сужение суставной щели и наличие костных экзостозов.
ЛЕЧЕНИЕ АРТРОЗА
Консервативное лечение
На ранних стадиях заболевания могут применяться физиотерапевтические процедуры – УВЧ-терапия, магнитотерапия, электрофорез, фонофорез.
Воспаление и болевой синдром можно уменьшить так же с помощью нестероидных противовоспалительных препаратов. Но, к сожалению, НПВП разрушительно действуют на слизистую оболочку желудка. Они не просто противопоказаны пациентам с гастритом или язвенной болезнью – эти препараты могут спровоцировать развитие этих заболеваний.
При обострении болевого синдрома и при воспалении в суставе могут применяться так же внутрисуставные инъекции кортикостероидов.
Проблема в том, что все эти методы способны лишь уменьшить симптомы, в лучшем случае – замедлить развитие заболевания. Радикально решить проблему артроза первого плюснефалангового сустава можно лишь хирургическими методами.
Оперативное лечение
При начальных стадиях артроза применяются суставосберегающие операции: хейлотомия (удаление костно-хрящевых экзостозов) и декомпрессионные остеотомии первой плюсневой кости и проксимальной фаланги первого пальца (укорочение этих костей). Эти операции позволяют устранить болевой синдром, сохранить суставные поверхности и восстановить подвижность в суставе.
При выраженном артрозе (hallux rigidus) спасать сустав, увы, бессмысленно. В последние годы для лечения hallux rigidus стало применяться эндопротезирование. Увы, результат далеко не всегда оказывается удовлетворительным. Пока что лучшей методикой лечения артроза на поздних стадиях
Артроз первого плюснефалангового сустава стопы
Артроз первого плюснефалангового сустава стопы
«Ходить босиком полезно», – нередко говорим мы нашим детям, даже не задумываясь, в чем именно эта самая польза состоит. Врачи-ортопеды действительно рекомендуют регулярно проходиться босиком по песку, скошенной траве, рыхлой земле, по коврику с высоким ворсом. Это неплохая гимнастика для стоп, поскольку укрепляет мышцы и улучшает кровообращение.
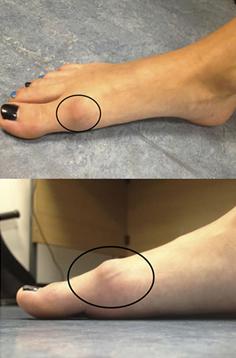
Как и любой другой вид артроза, это дегенеративное заболевание, при котором постепенно разрушается хрящ, обеспечивающий подвижность сустава. Поверхности соединяемых им костей стопы деформируются, а в области сустава образуются костно-хрящевые экзостозы – костные шипы. Они ограничивают движение в суставе и вызывают периодические обострения – боль, отек, воспаление.
Частой причиной артроза становится травматизация. Причем это не только падение на ноги тяжелых предметов или частые ушибы пальца. Сильный травмирующий эффект наносит ношение тесной обуви или туфель на высоком каблуке.
Большую роль в развитии артроза играет врожденная предрасположенность. Например, такие анатомические особенности, как пронация стопы, полая деформация стопы, высокое стояние или избыточная длина плюсневой кости.
Вероятность развития артроза растет с возрастом. Факторами риска являются сахарный диабет, подагра, ревматоидный артрит. А так же – запущенная форма вальгусной деформации 1-го пальца ноги. Или – врачебные ошибки при проведении операции на стопе (при лечении того же вальгуса, например).
Симптомы hallux limitus/hallux rigidus
Ограниченная подвижность в суставе на ранних стадиях артроза (hallux limitus) минимальна. Но при выраженном артрозе (hallux rigidus) двигать пальцем становится все сложней – прежде всего, поднимать его. В конечном же итоге артроз приводит к практически полной невозможности пошевелить пальцем.
Хромота появляется неизбежно вследствие болевых ощущений. При выраженном артрозе 1-го плюснефалангового сустава больные при ходьбе невольно начинают переносить вес на наружный край стопы. Это, в свою очередь, приводит к образованию болезненных мозолей в районе 4-ой и 5-ой плюсневых костей и под основной фалангой первого пальца.
Деформация сустава. Из-за наличия костных шипов (экзостозов) наблюдается утолщение головки плюсневой кости. Деформация со временем становится все заметней.
Воспаление. При обострении артроза периодически отмечается отечность, кожа краснеет, повышается температура.
Диагностика заболевания в клинике не занимает много времени. Ортопед проводит осмотр стопы, плюс проводится рентгенография. При артрозе на рентгеновском снимке прерасно видны сужение суставной щели и костные экзостозы.
Лечение артроза
Консервативная терапия
На ранних стадиях заболевания могут применяться физиотерапия – УВЧ, магнитотерапия, электро- и фонофорез.
Воспаление и болевой синдром можно уменьшить так же с помощью нестероидных противовоспалительных препаратов. Но, к сожалению, НПВП разрушительно действуют на слизистую оболочку желудка. Они не просто противопоказаны пациентам с гастритом или язвенной болезнью – эти препараты могут спровоцировать развитие этих заболеваний.
Чтобы снять болевой синдром и снизить воспаление могут так же применяться внутрисуставные инъекции кортикостероидов.
Проблема в том, что все эти методы способны лишь уменьшить симптомы и замедлить развитие заболевания. Радикально решить проблему артроза можно лишь хирургическими методами.
Оперативное лечение
При начальных стадиях артроза применяются суставосберегающие операции: хейлотомия (удаление костно-хрящевых экзостозов) и декомпрессионные остеотомии плюсневой кости и проксимальной фаланги первого пальца (укорочение этих костей). Таким образом можно устранить болевой синдром, сохранить суставные поверхности и восстановить подвижность в суставе.
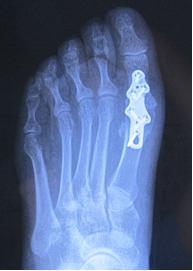
Данный вид операции называется артодез. В этом случае полностью удаляются суставные поверхности 1-й плюсневой кости и проксимальной фаланги 1-го пальца стопы, а сами кости жестко соединяются титановыми фиксаторами. Со временем кости срастаются, болевой синдром больше не беспокоит пациента, а стопа остается вполне работоспособной. Разве что встать на цыпочки или участвовать в соревнованиях по бегу будет невозможно.
Ригидный большой палец стопы
Ригидный большой палец стопы – это тугоподвижность 1 пальца, обусловленная остеоартрозом 1 плюснефалангового сочленения. Проявляется значительным ограничением подвижности, болевым синдромом. Боли усиливаются при ходьбе, негативно влияют на трудоспособность и способность к передвижению. Часто наблюдается деформация сустава вследствие разрастания остеофитов и воспаления окружающих тканей. Патология диагностируется на основании жалоб, данных внешнего осмотра и результатов рентгенографии. На начальной стадии лечение консервативное (ЛФК, массаж, физиотерапия, медикаменты), в последующем показаны операции.
МКБ-10
Общие сведения
Ригидный большой палец стопы (hallux rigidus) занимает второе место по распространенности среди ортопедических заболеваний стопы после hallux valgus. Частота заболеваемости увеличивается с возрастом. Патология выявляется у 10% людей младше 35 лет. В возрасте старше 80 лет диагностируется у 44% пациентов. При двустороннем поражении обычно прослеживается наследственная предрасположенность. Односторонний процесс чаще развивается после травм.
Причины
Основной причиной развития ригидного большого пальца специалисты считают деформирующий остеоартроз. В качестве провоцирующих факторов возникновения артроза рассматривают:
Ригидный палец нередко выявляется у кровных родственников, что указывает на наличие наследственной предрасположенности. Неблагоприятное влияние оказывают поперечное плоскостопие, ношение неудобной обуви и обуви на высоком каблуке, длительное пребывание на ногах, излишний вес. Дегенеративно-дистрофические изменения в суставах усугубляются по мере старения, поэтому чаще страдают люди старшей возрастной группы.
Патогенез
При артрозе хрящи суставных поверхностей основной фаланги 1 пальца и плюсневой кости утрачивают гладкость, истончаются, становятся неровными. Во время движений суставные поверхности «цепляются» друг за друга, что вызывает травматизацию и ускоряет прогрессирование процесса. Со временем суставная щель сужается. В области сустава образуются костные разрастания, препятствующие движениям. Подвижность большого пальца ограничивается, иногда – вплоть до анкилоза.
Классификация
В современной травматологии и ортопедии используют систематизацию, позволяющую определить тактику лечения ригидного сустава с учетом тяжести процесса. В качестве основных параметров рассматривают угол тыльного сгибания большого пальца, характер изменений на рентгенограммах и клинические симптомы болезни. Классификация включает 5 стадий:
Симптомы
Заболевание развивается постепенно. Вначале пациент отмечает незначительную тупую боль в суставе после длительной ходьбы или стояния. Затем сустав отекает, боли появляются во время ходьбы, долго сохраняются в покое. Прогрессирующее ограничение движений становится заметным, ограничивает в выборе обуви, исключает возможность ношения высоких каблуков.
Из-за болей и уменьшения диапазона движений нарушается биомеханика ходьбы. Больной совершает перекат не через всю стопу, а через ее внешний край. Это делает походку неуверенной и несколько неуклюжей. Из-за перегрузки внешнего края стопы могут появляться боли в дистальном отделе ступни и в области 5 плюснефалангового сочленения.
Боли и уменьшение объема движений продолжают прогрессировать. Болевой синдром возникает по ночам, существенно ограничивает двигательную активность пациента. На заключительных стадиях ходьба в обычной обуви становится затруднительной. Движения в суставе качательные или отсутствуют. Пальпация болезненна. Основание большого пальца визуально деформировано из-за воспаления и крупных костных разрастаний.
Диагностика
Диагноз устанавливается травматологом-ортопедом. В ходе диагностики используются жалобы, анамнестические данные, результаты физикального осмотра и дополнительных исследований. Программа обследования включает:
Другие инструментальные исследования обычно не требуются. В сомнительных случаях возможно проведение КТ стопы для уточнения характера и тяжести поражения. Ригидный плюснефаланговый сустав дифференцируют с болевым синдромом при вальгусной деформации большого пальца стопы, подагрическим артритом.
Лечение
На начальных стадиях возможна консервативная терапия. При прогрессировании ригидности и неэффективности консервативных мероприятий требуется хирургическое вмешательство с сохранением или удалением пораженного сустава.
Консервативная терапия
Показана на 0 и 1 стадиях болезни. Направлена на устранение симптоматики, не влияет на причины развития патологии, не обеспечивает полного выздоровления. Включает следующие методики:
Хирургические вмешательства
Все оперативные методы, применяемые при ригидном большом пальце, можно разделить на две группы – предусматривающие сохранение сустава с восстановлением его функции и предполагающие удаление суставных поверхностей с созданием неподвижного сочленения или заменой эндопротезом. Чаще всего производятся следующие вмешательства:
Период полного восстановления после хейлэктомии занимает около месяца. В течение этого времени пациент должен ограничивать нагрузку на стопу. Реабилитационный период после остальных операций составляет 6-8 недель. Для разгрузки стопы показано ношение обуви Барука. В последующем всем больным рекомендуется применять специальные стельки или ортопедическую обувь.
Прогноз
Формирование ригидного большого пальца указывает на длительно существующий патологический процесс в суставе. Полное восстановление невозможно, однако консервативные мероприятия позволяют замедлить прогрессирование болезни, а оперативные вмешательства обеспечивают исчезновение болей в стопе и сохранение трудоспособности.
Профилактика
Профилактические меры включают предупреждение травм и раннее начало лечения заболеваний сустава, которые могут стать причиной артроза. Рекомендуется нормализовать массу тела, использовать удобную обувь, избегать перегрузок стопы, при наличии семейной предрасположенности – применять ортопедические стельки.