Лейкобластома крови что это
Острый лейкоз
Вам поставили диагноз: острый лейкоз?
Опухоли кроветворной и лимфоидной тканей составляют приблизительно 8% от всех злокачественных новообразований, и все вместе входят в число 6 самых частых видов злокачественных заболеваний.
Филиалы и отделения, где лечат острый лейкоз
МНИОИ им. П.А. Герцена – филиал ФГБУ «НМИЦ радиологии» Минздрава России.
Отдел лекарственного лечения опухолей
Заведующий отделом, д.м.н. ФЕДЕНКО Александр Александрович
тел: 8 (494) 150 11 22
МРНЦ им. А.Ф. Цыба – филиал ФГБУ «НМИЦ радиологии» Минздрава России.
Отдел лекарственного лечения злокачественных новообразований
Заведующая отделом, д.м.н. ФАЛАЛЕЕВА Наталья Александровна
тел: 8 (484) 399 – 31-30
Предлагаем Вашему вниманию краткий, но очень подробный обзор острого лейкоза
Его подготовили высоко квалифицированные специалисты Отдела лекарственного лечения злокачественных новообразований МРНЦ имени А.Ф. Цыба – филиала ФГБУ «НМИЦ радиологии» Минздрава России.
Острые лейкозы
Выделяют две большие принципиально различающиеся группы острых лейкозов: острые миелоидные лейкозы (ОМЛ) и острые лимфобластные лейкозы (ОЛЛ).
Диагноз острого лейкоза устанавливается только на основании обнаружения в периферической крови и костном мозге (иногда только в костном мозге) бластных (опухолевых) клеток. Пункцию костного мозга необходимо выполнять во всех случаях, независимо от процентного содержания бластных клеток в крови. При этом обязательными в диагностике является комплексное исследование костномозгового кроветворения: морфоцитохимическое, иммунофенотипическое, цитогенетическое. Такой комплекс диагностических исследований позволяет установить точный диагноз и определить вариант лейкоза. Это имеет принципиальное значение, поскольку различаются не только программы лечения ОЛЛ и ОМЛ, но и есть существенные, а иногда принципиальные отличия в терапии разных подвариантов как ОЛЛ, так и ОМЛ.
Острые лейкозы – являются потенциально излечимым заболеванием. Современная терапия позволяет получить полные ремиссии у 65-75% больных ОМЛ и у 75-90% больных ОЛЛ, но лишь в том случае, если лечение начато непосредственно после установления диагноза и проводится по программе, которая в настоящее время признается оптимальной для данного варианта лейкоза. При правильном лечении в среднем от 25 до 45% взрослых больных, у которых достигнуты полные ремиссии, остаются в этом статусе 5 лет и более, что для большинства случаев может расцениваться как выздоровление. Кроме того, острые лейкозы остаются основным показанием для выполнения аллогенной трансплантации гемопоэтических стволовых клеток, являющейся в большинстве случаев самым эффективным методом их лечения.
Филиалы и отделения Центра, в которых лечат острые лейкозы
ФГБУ «НМИЦ радиологии» Минздрава России обладает всеми необходимыми технологиями лучевого, химиотерапевтического и хирургического лечения, включая расширенные и комбинированные операции. Все это позволяет выполнить необходимые этапы лечения в рамках одного Центра, что исключительно удобно для пациентов.
Отдел лекарственного лечения злокачественных новообразований МРНЦ имени А.Ф. Цыба – филиал ФГБУ «НМИЦ радиологии» Минздрава России
Заведующая отделом, д.м.н. ФАЛАЛЕЕВА Наталья Александровна
8 (484) 399 – 31-30, г. Обнинск, Калужской области
Отдел лекарственного лечения опухолей МНИОИ имени П.А. Герцена –филиал ФГБУ «НМИЦ радиологии» Минздрава России
Заведующий отделом, д.м.н. ФЕДЕНКО Александр Александрович
Лейкоз (рак крови, лейкемия)
Лейкоз (лейкемия, белокровие, рак крови) — онкологическое заболевание тканей костного мозга, которое вызывает нарушение процессов кроветворения. При этом нарушается процесс созревания клеток-предшественников лейкоцитов, они не могут правильно функционировать, начинают неконтролируемо расти и перемещаться по организму, вытесняя нормальные клетки, поражая практически все системы организма — кровеносную, лимфатическую, ЦНС, печень, селезенку и т.д. Часто болезнь выявляют у детей, но и взрослые не застрахованы от опасного диагноза.
Эритроциты, переносящие кислород, лейкоциты, участвующие в формировании иммунитета и борьбе с микробами, и тромбоциты, отвечающие за остановку кровотечений при повреждениях, продуцируются в костном мозге. Кроветворная ткань костного мозга включает в себя соответственно 3 клеточные линии, повреждение любой из них приводит к болезни.
Виды лейкемии
Более половины всех случаев приходится на острый лейкоз различных форм, характеризующийся агрессивным ростом количества малодифференцированных бластных (незрелых) клеток.
Хроническая лейкемия развивается медленно, на протяжении нескольких лет, обнаруживается преимущественно у людей старше 40 лет, в детском, подростковом и взрослом возрасте развитие заболевания имеет свои особенности.
У рака крови стадии отличаются от традиционной для большинства злокачественных образований градации, поскольку раковые клетки в данном случае сразу распространяются по кровеносной системе по всему организму. Тем не менее, в ходе развития болезни выделяют следующие стадии:
Лейкобластома крови что это
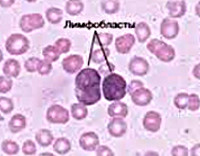
Острые лейкозы – это самые опасные и стремительные болезни крови. При острых лейкозах происходит поломка на уровне самых молодых клеток крови, клеток-предшественников, клеток-бластов, которые являются одним из подвидов белых кровных телец, лейкоцитов. Слово бласт происходит от слова blastos, что по-гречески означает «росток, зародыш, побег». Бласты – это быстро растущие клетки. Здоровая бластная клетка со временем развивается в какую-либо полезную клетку крови. В норме число бластов не превышает 1% от всех клеток костного мозга. В кровь они почти никогда не выходят. Если человеку срочно понадобилось большое число каких-нибудь клеток крови (например, лейкоцитов при тяжелой инфекции), то бластов организм может вырабатывать и больше, но все же их относительное число редко превышает 10%.
Бласты, которые размножаются при остром лейкозе, другие. Их можно сравнить с хулиганами-тунеядцами в человеческом обществе, потому что они не работают, питаются запасами организма и вместо собственного развития в полезные клетки быстро плодят себе подобных. Лейкозные бласты вытесняют здоровые клетки крови из их дома внутри костей и поселяются там сами. Из-за этого нарушается процесс обновления нормальной крови, начинается ее дефицит: быстро снижается гемоглобин, тромбоциты, здоровые лейкоциты. Пациент начинает слабеть, могут появиться самопроизвольные кровотечения и высокая температура. В анализе крови врач видит снижение гемоглобина и тромбоцитов и резкое повышение лейкоцитов за счет опухолевых клеток-бластов. Больше всего опухолевых клеток в костном мозге.
Принципиально врачи выделяют два типа бластов: лимфобласты и миелобласты. В зависимости от типа бластов и лейкозы бывают лимфобластные и миелобластные (нелимфобластные). Это зависит от того, в начале какого из двух путей развития клетки крови произошла авария.
В норме из здоровых лимфобластов (клеток-предщественников) образуются высокоспециализированные клетки иммунной системы В- и Т- лимфоциты. Задачи В- и Т-клеток можно сравнить с задачами войск специального назначения, которые действуют точно и эффективно. Из миелобластов в дальнейшем получаются остальные виды клеток: красные кровяные тельца, тромбоциты, гранулоциты. Красные кровяные тельца (эритроциты) – переносят кислород, тромбоциты отвечают за свертывание крови, если мы, например, поранились. Гранулоциты – «общевойсковая» часть иммунной системы, они действуют более массированными ударами.
Если произошла поломка, то нормальные клетки не созревают, а бласты остаются недоразвитыми. По внешнему виду бласта, а также с помощью проточной цитометрии можно определить, какая клетка могла бы из него получиться. Это важно для выбора лечения и понимания, насколько успешным будет лечение. Вид клеток-предшественников врачи обозначают в диагнозе, например: острый В-лимфобластный лейкоз (лейкоз из клеток-предшественников В-лимфоцитов), острый монобластный лейкоз (лейкоз из клеток-предшественников моноцитов) и т.д.
Диагноз «острый лейкоз» ставят, если выясняют, что бластов в костном мозге пациента более 20%. Чтобы понять, какой именно лейкоз у больного, делают проточную цитометрию бластов.
Острые лейкозы бывают очень разные. Лейкоз, например, может появиться «на ровном месте», то есть у человека, у которого никогда не было никаких болезней страшнее насморка. Такими лейкозами обычно болеют дети и молодые люди. У людей старшего возраста острые лейкозы, как правило, вторичны. Это значит, что в результате каких-то причин (химиотерапия по поводу других болезней, облучение или отравление некоторыми химическими веществами) может нарушиться кроветворение, то есть появляется так называемый миелодиспластический синдром (мы уже описывали его в других разделах нашего сайта). Последней ступенью миелодиспластического синдрома является вторичный острый лейкоз. Первичные лейкозы более агрессивны, чем вторичные, но все лейкозы лечат по единым принципам. Чтобы полностью вылечить пациента, часто необходимо сделать пересадку донорских стволовых клеток крови.
О некоторых типах острых лейкозов мы расскажем в этой главе:
Острый лимфобластный лейкоз
Острый лимфобластный лейкоз – злокачественное поражение системы кроветворения, сопровождающееся неконтролируемым увеличением количества лимфобластов. Проявляется анемией, симптомами интоксикации, увеличением лимфоузлов, печени и селезенки, повышенной кровоточивостью и дыхательными расстройствами. Из-за снижения иммунитета при остром лимфобластном лейкозе часто развиваются инфекционные заболевания. Возможно поражение ЦНС. Диагноз выставляется на основании клинических симптомов и данных лабораторных исследований. Лечение – химиотерапия, радиотерапия, пересадка костного мозга.
МКБ-10
Общие сведения
Острый лимфобластный лейкоз (ОЛЛ) – самое распространенное онкологическое заболевание детского возраста. Доля ОЛЛ составляет 75-80% от общего количества случаев болезней системы кроветворения у детей. Пик заболеваемости приходится на возраст 1-6 лет. Мальчики страдают чаще девочек. Взрослые пациенты болеют в 8-10 раз реже детей. У пациентов детского возраста острый лимфобластный лейкоз возникает первично, у взрослых нередко является осложнением хронического лимфоцитарного лейкоза. По своим клиническим проявлениям ОЛЛ схож с другими острыми лейкозами. Отличительной особенностью является более частое поражение оболочек головного и спинного мозга (нейролейкоз), при отсутствии профилактики развивающееся у 30-50% пациентов. Лечение осуществляют специалисты в области онкологии и гематологии.
В соответствии с классификацией ВОЗ различают четыре типа ОЛЛ: пре-пре-В-клеточный, пре-В-клеточный, В-клеточный и Т-клеточный. В-клеточные острые лимфобластные лейкозы составляют 80-85% от общего количества случаев заболевания. Первый пик заболеваемости приходится на возраст 3 года. В последующем вероятность развития ОЛЛ повышается после 60 лет. Т-клеточный лейкоз составляет 15-20% от общего количества случаев болезни. Пик заболеваемости приходится на возраст 15 лет.
Причины острого лимфобластного лейкоза
Непосредственной причиной острого лимфобластного лейкоза является образование злокачественного клона – группы клеток, обладающих способностью к неконтролируемому размножению. Клон образуется в результате хромосомных аберраций: транслокации (обмена участками между двумя хромосомами), делеции (утраты участка хромосомы), инверсии (переворота участка хромосомы) или амплификации (образования дополнительных копий участка хромосомы). Предполагается, что генетические нарушения, вызывающие развитие острого лимфобластного лейкоза, возникают еще во внутриутробном периоде, однако для завершения процесса формирования злокачественного клона нередко требуются дополнительные внешние обстоятельства.
В числе факторов риска возникновения острого лимфобластного лейкоза обычно в первую очередь указывают лучевые воздействия: проживание в зоне с повышенным уровнем ионизирующей радиации, радиотерапию при лечении других онкологических заболеваний, многочисленные рентгенологические исследования, в том числе во внутриутробном периоде. Уровень связи, а также доказанность наличия зависимости между различными лучевыми воздействиями и развитием острого лимфобластного лейкоза сильно различаются.
Так, взаимосвязь между лейкозами и лучевой терапией в наши дни считается доказанной. Риск возникновения острого лимфобластного лейкоза после радиотерапии составляет 10%. У 85% пациентов болезнь диагностируется в течение 10 лет после окончания курса лучевой терапии. Связь между рентгенологическими исследованиями и развитием острого лимфобластного лейкоза в настоящее время остается на уровне предположений. Достоверных статистических данных, подтверждающих эту теорию, пока не существует.
Многие исследователи указывают на возможную связь между ОЛЛ и инфекционными заболеваниями. Вирус возбудителя острого лимфобластного лейкоза пока не выявлен. Существуют две основные гипотезы. Первая – ОЛЛ вызывается одним пока не установленным вирусом, однако болезнь возникает только при наличии предрасположенности. Вторая – причиной развития острого лимфобластного лейкоза могут стать разные вирусы, риск развития лейкоза у детей повышается при недостатке контактов с патогенными микроорганизмами в раннем возрасте (при «нетренированности» иммунной системы). Пока обе гипотезы не доказаны. Достоверные сведения о наличии связи между лейкозами и вирусными заболеваниями получены только для Т-клеточных лейкозов у взрослых больных, проживающих в странах Азии.
Вероятность развития острого лимфобластного лейкоза повышается при контакте матери с некоторыми токсическими веществами в период гестации, при некоторых генетических аномалиях (анемии Фанкони, синдроме Дауна, синдроме Швахмана, синдроме Клайнфельтера, синдроме Вискотта-Олдрича, нейрофиброматозе, целиакии, наследственно обусловленных иммунных нарушениях), наличии онкологических заболеваний в семейном анамнезе и приеме цитостатиков. Некоторые специалисты отмечают возможное негативное влияние курения.
Симптомы острого лимфобластного лейкоза
Болезнь развивается стремительно. К моменту постановки диагноза суммарная масса лимфобластов в организме может составлять 3-4% от общей массы тела, что обусловлено бурной пролиферацией клеток злокачественного клона на протяжении 1-3 предыдущих месяцев. В течение недели количество клеток увеличивается примерно вдвое. Различают несколько синдромов, характерных для острого лимфобластного лейкоза: интоксикационный, гиперпластический, анемический, геморрагический, инфекционный.
Интоксикационный синдром включает в себя слабость, утомляемость, лихорадку и потерю веса. Повышение температуры может провоцироваться как основным заболеванием, так и инфекционными осложнениями, которые особенно часто развиваются при наличии нейтропении. Гиперпластический синдром при остром лимфобластном лейкозе проявляется увеличением лимфоузлов, печени и селезенки (в результате лейкемической инфильтрации паренхимы органов). При увеличении паренхиматозных органов могут появляться боли в животе. Увеличение объема костного мозга, инфильтрация надкостницы и тканей суставных капсул могут становиться причиной ломящих костно-суставных болей.
О наличии анемического синдрома свидетельствуют слабость, головокружения, бледность кожи и учащение сердечных сокращений. Причиной развития геморрагического синдрома при остром лимфобластном лейкозе становятся тромбоцитопения и тромбозы мелких сосудов. На коже и слизистых выявляются петехии и экхимозы. При ушибах легко возникают обширные подкожные кровоизлияния. Наблюдаются повышенная кровоточивость из ран и царапин, кровоизлияния в сетчатку, десневые и носовые кровотечения. У некоторых больных острым лимфобластным лейкозом возникают желудочно-кишечные кровотечения, сопровождающиеся кровавой рвотой и дегтеобразным стулом.
Иммунные нарушения при остром лимфобластном лейкозе проявляются частым инфицированием ран, царапин и следов от уколов. Могут развиваться различные бактериальные, вирусные и грибковые инфекции. При увеличении лимфатических узлов средостения отмечаются нарушения дыхания, обусловленные уменьшением объема легких. Дыхательная недостаточность чаще обнаруживается при Т-клеточном остром лимфобластном лейкозе. Нейролейкозы, спровоцированные инфильтрацией оболочек спинного и головного мозга, чаще отмечаются во время рецидивов.
При вовлечении ЦНС выявляются положительные менингеальные симптомы и признаки повышения внутричерепного давления (отек дисков зрительных нервов, головная боль, тошнота и рвота). Иногда поражение ЦНС при остром лимфобластном лейкозе протекает бессимптомно и диагностируется только после исследования цереброспинальной жидкости. У 5-30% мальчиков появляются инфильтраты в яичках. У пациентов обоих полов на коже и слизистых оболочках могут возникать багрово-синюшные инфильтраты (лейкемиды). В редких случаях наблюдаются выпотной перикардит и нарушения функции почек. Описаны случаи поражений кишечника.
С учетом особенностей клинической симптоматики можно выделить четыре периода развития острого лимфобластного лейкоза: начальный, разгара, ремиссии, терминальный. Продолжительность начального периода составляет 1-3 месяца. Преобладает неспецифическая симптоматика: вялость, утомляемость, ухудшение аппетита, субфебрилитет и нарастающая бледность кожи. Возможны головные боли, боли в животе, костях и суставах. В период разгара острого лимфобластного лейкоза выявляются все перечисленные выше характерные синдромы. В период ремиссии проявления болезни исчезают. Терминальный период характеризуется прогрессирующим ухудшением состояния больного и завершается летальным исходом.
Диагностика острого лимфобластного лейкоза
Диагноз выставляют с учетом клинических признаков, результатов анализа периферической крови и данных миелограммы. В периферической крови пациентов с острым лимфобластным лейкозом выявляются анемия, тромбоцитопения, повышение СОЭ и изменение количества лейкоцитов (обычно – лейкоцитоз). Лимфобласты составляют 15-20 и более процентов от общего количества лейкоцитов. Количество нейтрофилов снижено. В миелограмме преобладают бластные клетки, определяется выраженное угнетение эритроидного, нейтрофильного и тромбоцитарного ростка.
В программу обследования при остром лимфобластном лейкозе входят люмбальная пункция (для исключения нейролейкоза), УЗИ органов брюшной полости (для оценки состояния паренхиматозных органов и лимфатических узлов), рентгенография грудной клетки (для обнаружения увеличенных лимфоузлов средостения) и биохимический анализ крови (для выявления нарушений функции печени и почек). Дифференциальный диагноз острого лимфобластного лейкоза проводят с другими лейкозами, отравлениями, состояниями при тяжелых инфекционных заболеваниях, инфекционным лимфоцитозом и инфекционным мононуклеозом.
Лечение и прогноз при остром лимфобластном лейкозе
Основой терапии являются химиопрепараты. Выделяют два этапа лечения ОЛЛ: этап интенсивной терапии и этап поддерживающей терапии. Этап интенсивной терапии острого лимфобластного лейкоза включает в себя две фазы и длится около полугода. В первой фазе осуществляют внутривенную полихимиотерапию для достижения ремиссии. О состоянии ремиссии свидетельствуют нормализация кроветворения, наличие не более 5% бластов в костном мозге и отсутствие бластов в периферической крови. Во второй фазе проводят мероприятия для продления ремиссии, замедления или прекращения пролиферации клеток злокачественного клона. Введение препаратов также осуществляют внутривенно.
Продолжительность этапа поддерживающей терапии при остром лимфобластном лейкозе составляет около 2 лет. В этот период больного выписывают на амбулаторное лечение, назначают препараты для перорального приема, осуществляют регулярные обследования для контроля над состоянием костного мозга и периферической крови. План лечения острого лимфобластного лейкоза составляют индивидуально с учетом уровня риска у конкретного больного. Наряду с химиотерапией используют иммунохимиотерапию, радиотерапию и другие методики. При низкой эффективности лечения и высоком риске развития рецидивов осуществляют трансплантацию костного мозга. Средняя пятилетняя выживаемость при В-клеточном остром лимфобластном лейкозе в детском возрасте составляет 80-85%, во взрослом – 35-40%. При Т-лимфобластном лейкозе прогноз менее благоприятен.
Острый лейкоз (лейкемия)
Острый лейкоз – тяжелая патология кроветворной системы, при которой в крови появляется большое количество бластных (незрелых) лейкоцитов. Злокачественная мутация стволовой клетки в костном мозге приводит к развитию опухоли. Видоизменившийся кроветворный орган производит бластные клетки, которые с течением времени все больше вытесняют нормальные клетки. У пациента снижается иммунитет, результатом становятся воспалительные процессы, инфекции, кровотечения, состояние больного быстро ухудшается. Острый лейкоз крови никогда не переходит в хроническую фазу. Заболевание характеризуется стремительным течением и высокой агрессивностью злокачественных клеток.
Согласно общепринятой классификации, острые лейкозы подразделяют на лимфобластные, нелимфобластные и недифференцированные, в зависимости от типа патологически измененных клеток.
Эти формы наиболее часто развиваются у детей и у людей старшего возраста. Среди детских онкозаболеваний острые лейкозы занимают первое место по частоте.
Нелимфобластные острые лейкозы:
Симптомы
У всех видов острых лейкозов симптомы практически одинаковы и на начальном этапе выражены довольно слабо. Специфических признаков нет, заболевание может разворачиваться постепенно или, напротив, внезапно и бурно. Наиболее типичными проявлениями становятся:
На начальной стадии заболевание легко принять за грипп или простуду. Если недомогание не прекращается в течение двух или более недель, обязательно следует посетить онколога.
Причины и факторы риска
Единственной причиной развития острого лейкоза является злокачественное изменение гена стволовой клетки костного мозга, запускающей кроветворный процесс. Бесконтрольное размножение мутировавших опухолевых клеток приводит к нарушению кроветворения и постепенному вытеснению здоровых клеток злокачественными. Среди факторов, оказывающих негативное влияние на костный мозг и кроветворную систему, наиболее значительными являются:
Перечисленные факторы характеризуются недостаточной активностью иммунной системы, которая не успевает распознать и уничтожить злокачественные клетки сразу после их появления.
Стадии
Классификация острого лейкоза разделяет течение болезни на три стадии:
Заболевание обнаруживают во время дебюта развернутой стадии острого лейкоза, когда костный мозг начинает активно продуцировать бластные клетки. Активные усилия онкологов-гематологов приводят к снижению их количества в крови больного до 5% или ниже. Если это состояние сохраняется в течение пяти лет, то ремиссия считается полной, а пациент – вылеченным. При неполной ремиссии количество бластных клеток в крови через некоторое время вновь возрастает более 5%.
Диагностика
Для постановки диагноза и определения типа заболевания требуются лабораторные исследования.

Общий анализ крови с подсчетом лейкоцитарной формулы для первичной диагностики патологии.
Биохимический анализ крови, чтобы выявить ухудшения в работе печени и почек.
Биопсия костного мозга для последующего изучения (обычно берется из подвздошной кости).
Гистологическое исследование биоптата. Необходимо для выявления злокачественных клеток.
Цитохимический анализ биоптата. Определяются специфические ферменты, характерные для тех или иных бластов.
Иммунофенотипический анализ. Определение поверхностных антигенов позволяет точно установить вид острого лейкоза.
Цитогенетический анализ. Выявляет повреждения хромосом, что позволяет точно определить разновидность заболевания.
Молекулярно-генетический анализ. Проводится в случаях, когда другие методы не дают однозначного результата.
УЗИ органов брюшины. Подтверждение увеличения размеров печени и селезенки, выявление метастазов в лимфоузлах и других внутренних органах.
Рентген грудной клетки. Выявление увеличенных лимфоузлов, воспалительного процесса в легких.
В дальнейшем могут понадобиться другие диагностические исследования для уточнения диагноза и для наблюдения за изменением состояния пациента.
Вы можете бесплатно получить медицинскую помощь в АО «Медицина» (клиника академика Ройтберга) по программе по программе Государственных гарантий ОМС (Обязательного медицинского страхования) и ВМП (высокотехнологичной медицинской помощи).
Лечение
В настоящее время существует множество способов лечения острого лейкоза.
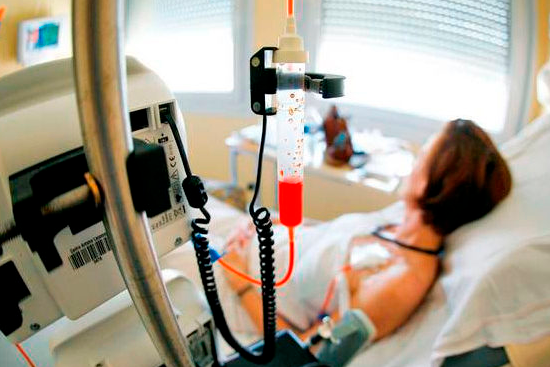
Химиотерапия – основной метод, который заключается в применении специфических медикаментов, уничтожающих злокачественные клетки. Как правило, онкологи-химиотерапевты применяют многокомпонентные схемы, подбирая препараты в зависимости от типа лейкозных клеток и индивидуальных особенностей организма. Схема терапии состоит из четырех основных этапов: индукции – основного ударного воздействия, консолидации – закрепления результата, реиндукции – повторной индукции для уничтожения «спящих» лейкозных очагов, и в качестве завершающего этапа – поддерживающей терапии с невысокими дозами цитостатиков.
Лучевая терапия, как правило, назначается перед пересадкой костного мозга для максимального уничтожения лейкозных клеток.
В перечне клинических рекомендаций при остром лейкозе важнейшее место занимает исключение любых инфекций во время лечения. Перед началом курса пациент должен избавиться от кариозных зубов, пролечить инфекции дыхательных путей и т.д. Во время лечения он находится в стационаре, в котором поддерживается жесткий асептический режим, исключающий случайное инфицирование.
Прогнозы
Несколько десятилетий назад диагностированный острый лейкоз, по сути, являлся приговором. В настоящее время ситуация существенно улучшилась, применение новых, эффективных препаратов позволяет добиваться излечения более чем половины пациентов. При своевременно начатом лечении полная ремиссия наступает у 45-80% больных. Лучшие показатели – у детей до 10 лет, среди которых полностью выздоравливают до 86% пациентов, худшие – у пожилых людей, пятилетняя выживаемость которых не превышает 30%.
Профилактика
Специальных мер по профилактике острого лейкоза в настоящее время не существует. Чтобы снизить риски заболевания, необходимо придерживаться здорового образа жизни, отказаться от курения, соблюдать требования безопасности при работе на вредном производстве.
Реабилитация
Восстановление после тяжелого химиотерапевтического воздействия направлено на снижение риска осложнений острого лейкоза, и в первую очередь – на восстановление функций иммунной системы при помощи:
Диагностика и лечение острого лейкоза в Москве
Если у вас обнаружены симптомы острого лейкоза, обратитесь в клинику «Медицина». Мы предлагаем своим пациентам;
Позвоните нам, чтобы записаться на первичную консультацию к одному из лучших онкологов Москвы.
Вопросы и ответы
Сколько живут с острым лейкозом крови?
При отсутствии лечения летальный исход наступает в течение 1-2 лет после диагностирования острого лейкоза. Современные методы и эффективные препараты позволяют добиваться полной ремиссии у 80% больных, в зависимости от их возраста, текущего состояния, стадии процесса и других факторов. Более половины пациентов по окончании лечения проживают свыше 10 лет.
Как проявляется лейкоз?
Внешние проявления заболевания на начальной стадии напоминают симптомы обычной простуды, поэтому на них часто не обращают внимания. Если в течение двух недель не снижается повышенная температура, не проходит слабость, недомогание, потливость и другие «простудные» ощущения – необходимо как можно скорее обратиться к онкологу для обследования.
Можно ли вылечить острый лейкоз?
При остром лейкозе своевременное начало лечения во много раз повышает шансы больного на выздоровление. Поэтому при обнаружении беспокоящих признаков следует посетить онколога, ведь они могут оказаться симптомами тяжелой и опасной, стремительно развивающейся болезни. В этом случае нельзя терять время, ведь каждый день снижает шансы на успех лечения.