Липоидное депо на верхушке сердца что это такое
Городская клиническая больница имени Д.Д.Плетнёва
Государственное бюджетное учреждение Департамент здравоохранения г. Москвы
Ожирение сердца
Нарушения обмена веществ, неизменно возникающие при ожирении, приводят к появлению в клетках и тканях продуктов обмена, измененных количественно и качественно. Ожирение сердца или жировая дистрофия миокарда развивается по разным причинам: расстройства кровообращения, иннервации, гипоксия, нейроэндокринные нарушения и др.
Жировая дистрофия миокарда развивается вследствие замещения клеток миокарда жировой тканью. Наблюдается преимущественно нарушение обмена фосфолипидов, которые могут откладываться не только в сердце, но и в других паренхиматозных органах (печень, почки). Избыточное содержание жирных кислот в крови приводит к их избыточному поступлению в сердечные клетки.
В миоцитах появляются очень маленькие жировые капли, которые накапливаясь, полностью замещают клеточную цитоплазму. Ожирение сердца проявляется очагами замещения групп мышечных клеток жировыми клетками. Поскольку помимо сократительных клеток сердечной мышцы, повреждаются и структуры проводящей системы, то проявлениями ожирения сердца будут нарушения основных функций сердечной мышцы: автоматизма, сократимости, проводимости и возбудимости.
Нарастают одышка, тахикардия, возникают различные аритмии и нарушения проводимости (особенно часто обнаруживается экстрасистолия). При тяжелых поражениях сердечная недостаточность выражена в большей степени, особенно если развивается мерцательная аритмия (наблюдаются одышка и тахикардия в покое, увеличивается печень, появляются отеки). К сожалению, появление очагов жировой дистрофии миокарда не поддается коррекции.
Улучшение общего состояния пациента, нормализация веса, устранение тканевой гипоксии способствует компенсаторной гипертрофии сохранных участков, которые берут на себя функцию погибших. Поэтому лечение ожирения сердца должно быть направлено на улучшение функционального состояния сохранившихся волокон миокарда.
Назначаются витамины, лечебная физкультура, проводится коррекция явлений сердечной недостаточности (назначаются мочегонные средства, периферические вазодилататоры и др.), нарушений сердечного ритма. Прогноз зависит от выраженности и характера проявлений нарушений сердечной деятельности.
Опасными являются такие возможные проявления как желудочковая пароксизмальная тахикардия и полная предсердно-желудочковая блокада.
Хирургическое лечение гигантской интраперикардиальной липомы сердца
Липомы сердца представляют собой редкую доброкачественную опухоль. Частота их обнаружения не превышает 5-6% среди всех доброкачественных немиксоматозных неоплазм сердца. В подавляющем большинстве случаев заболевание протекает бессимптомно и липомы сердца обнаруживают случайно. Хирургического лечения в этих случаях не требуется.
Этот вид новообразований характеризуется достаточно медленным ростом и редко сопровождается сдавлением прилежащих образований (камер сердца и сосудов). Однако, около 25% больных с липомами сердца умирают внезапно, что связано с различными нарушениями ритма сердечной деятельности как вследствие сдавления прилежащих структур сердца.
Пациентка 57 лет, поступила в клинику в июне 2011 года с жалобами на дискомфорт в грудной клетке.
При эхокардиографическом исследовании (сентябрь 2010 г.) выявлено образование переднего средостения, что в дальнейшем было подтверждено при КТ.
С 19.06.11 по 05.07.11 находилась на лечении в торакальном отделении, где выполнена 21.06.11г. видеоторакоскопия, при которой выявлено: при ревизии плевральной полости, установлено, что жидкости нет, легкое не изменено, лифатические узлы не увеличены, образований в переднем средостении не выявлено. Далее вскрыт перикард, в полости перикарда по передней поверхности сердца выявлено образование в капсуле. Выполнено иссечение участка образования. При гистологическом исследовании установлен диагноз липома сердца.
Учитывая наличие липомы сердца, бесперспективность консервативной терапии, невозможность выполнения эндоскопической операции, 06.07.2011 академиком РАН Шевченко Ю.Л. выполнено удаление интраперикардиального образования (липомы сердца).
При ревизии во время операции по передней поверхности сердца выявлено большое новообразование в капсуле (липома) на ножке с фиксацией по передней стенке восходящей аорты с переходом на легочную артерию и на левую плевро-перикардиальную складку, размерами 20х12х8 см, прилегающая к правому желудочку, правому предсердию и магистральным сосудам. Опухоль умеренно сдавливает подлежащие образования. Тупым и острым путем, а также с использованием коагулятора опухоль мобилизирована и иссечена.
Послеоперационный период протекал без осложнений. Пациентка выписана в удовлетворительном состоянии на 9-е сутки после операции.
Какие признаки увеличенного сердца и чем это опасно
Кардиомегалия — это состояние, при котором по той или иной причине сердце увеличивается в размерах. Большое сердце может быть вариантом нормы. К примеру, у спортсменов, занятых физическим трудом или беременных сердце перекачивает большие объемы крови. После родов, ухода из большого спорта, смены трудовой деятельности размеры постепенно возвращаются к нормальным показателям. Если этого не происходит, пациенту потребуется консультация кардиолога и, возможно, лечение. Проблема может быть врожденной (чаще обнаруживается у детей) и приобретенной — от такого состояния страдают взрослые.
Почему увеличено сердце?
Увеличение размеров сердца отмечается как на фоне сердечно-сосудистых заболеваний, так и из-за болезней, никак не связанных с кровеносной системой. Причины и последствия увеличенного сердца у взрослого:
Причины увеличения сердца могут быть различны, но такое состояние рано или поздно приводит к сердечной недостаточности, которая достаточно опасна. От сердечно-сосудистых заболеваний гибнет больше людей, чем от других болезней, например, онкологии. Проблемы с кровообращением могут привести к сердечному приступу и инсульту, инвалидизации человека. Еще одна угроза — разрастание соединительной ткани, что ведет к снижению эластичности стенок и атрофии мышцы. В группе риска люди преклонного возраста, но это не означает, что молодежи не нужно проходить периодическое обследование.
Признаки увеличенного сердца
На первых порах кардиомегалия протекает без выраженных клинических проявлений. Человек может долгое время вообще не знать о проблеме, а патологию часто обнаруживают случайно, например, на рентгене или флюорографии. Обследуйтесь, если вы входите в группу риска — опасность гипертрофии сердца в том, что она может долгие годы не давать о себе знать и обнаруживается, когда мышца уже достаточно повреждена.
О заболевании сердечной мышцы могут свидетельствовать следующие симптомы:
Синдром «бычьего сердца» хорошо диагностируется кардиологами, но на выяснение причин, вызвавших патологию, может уйти время. Могут понадобиться обследования других органов — щитовидной железы, почек, печени, легких, иммунной системы.
Диагностика, профилактика, лечение
Хотя осложнения кардиологических патологий весьма опасны, в действительности большинство ССЗ можно предотвратить с помощью профилактики. Даже если человек уже заболел, тяжелых последствий можно избежать. Благодаря современному лечению можно затормозить болезнь на ранней стадии и не допустить необратимых последствий.
Физиологическая гипертрофия — это временное состояние: чаще всего спортсменам или людям физического труда требуется обычное наблюдение. Патологически гипертрофированное сердце нуждается в лечении, которое подбирается в зависимости от причин кардиомегалии. Если проблема в сердечных клапанах, проводят операцию и протезирование. АГ, болезни почек и органов дыхания лечат медикаментами. При риске образования тромбов назначают антитромботические препараты. Таким образом, какой-то единой терапии не существует, ведь причины патологии могут быть совершенно разными.
Заниматься самолечением при кардиомегалии бессмысленно, а порой и вредно. Без специальных обследований установить причину патологии невозможно: человек может думать, что осложнение связано с сердцем, а в действительности корни проблемы могут крыться в почках или другом органе. Но пациент может сделать свою жизнь лучше с помощью мер профилактики: умеренных физических нагрузок, контроля давления, коррекции питания, избавления от вредных привычек. Для постановки диагноза делают:
В Октябрьском сосудистом центре республики Башкортостан можно пройти необходимую диагностику, получить консультацию и лечение у профессионалов. В центре пациентам оказывают всестороннюю помощь и обнаруживают признаки гипертрофии уже на первом осмотре. Врачи назначают только необходимый объем исследований, по результатам которых ставят диагноз и подбирают адекватную терапию.
Эпикардиальный жир и сердечно-сосудистый риск. Есть ли связь
Гиляревский Сергей Руджерович, доктор медицинских наук, профессор:
— Я с удовольствием передаю слово Ольге Николаевне Корнеевой. Тема интригующая.
Корнеева Ольга Николаевна, кандидат медицинских наук:
— Добрый день, уважаемые коллеги.
Тема моего доклада призвана ответить на вопрос: существует ли связь между эпикардиальным жиром и сердечно-сосудистым риском. Конечно, о факторах риска сердечно-сосудистых заболеваний известно уже давно. Одним из основоположников концепции факторов риска сердечно-сосудистых заболеваний можно считать выдающегося клинициста Александра Леонидовича Мясникова.
Я позволила себе процитировать его учебник «Основы диагностики и частной патологии (пропедевтика) внутренних болезней». Он выделил ставшие уже традиционными факторы риска сердечно-сосудистых заболеваний, такие как наследственность, нервно-психическое напряжение, злоупотребление табаком и алкоголем, предрасположенность к атеросклерозу.
По его мнению (мы видим, что это актуально и на сегодняшний день) служат лица с гиперстеническим телосложением возможно потому, что в их крови выше уровень холестерина. Также атеросклероз часто сочетается с ожирением, подагрой и желчнокаменной болезнью.
В XXI веке мы видим, что спектр сердечно-сосудистых маркеров значительно расширился. Это стало возможным благодаря и стремительному развитию лабораторно-инструментальных методов диагностики.
Представлено более 20-ти сердечно-сосудистых маркеров. Многие из них определяются при помощи ультразвуковых методов диагностики, биохимических методов диагностики. Возможно, в будущем данный список пополнится новым маркером, который является предметом нашей дискуссии – эпикардиальным жиром.
Говоря об ожирении, мы должны понимать, что наиболее опасным (это уже всем известно) служит висцеральное ожирение. Более привычно для кардиологов и терапевтов – это пациент с брюшком, с животиком, который составляет основную долю пациентов, пришедших на прием к врачу. Так называемый абдоминальный тип ожирения.
Понимать необходимо и следующее, что висцеральное ожирение не ограничивается лишь абдоминальной локализацией. Излишки жира в организме находят свое пристанище во всех органах и тканях. Откладываются липиды и внутри клеток в скелетной мускулатуре, в печени, приводя к развитию неалкогольной жировой болезни печени, вызывая стеатоз поджелудочной железы. В дальнейшем повреждаются бета-клетки поджелудочной железы.
Печальным финалом является развитие сахарного диабета II типа у тучных пациентов. В сердце жир откладывается как внутри кардиомиоцитов, приводя к жировой дистрофии миокарда, так и снаружи, увеличивая толщину эпикардиального жира.
Эпикардиальный жир (в литературе можно найти и синоним «субэпикардиальный жир») – это жировая ткань, которая расположена между миокардом и эпикардом. Эпикардиальный жир по своему происхождению является висцеральным жиром. Он происходит из бурой жировой ткани. Его происхождение в эмбриогенезе сходно с жировыми клетками сальника и мезентериальным жиром.
Перикардиальный жир, который располагается между листками перикарда – по происхождению белая жировая ткань. В настоящий момент не доказано какое-либо значение в развитии сердечно-сосудистых заболеваний перикардиального жира.
Интерес к изучению эпикардиального жира возник в последние годы. Обусловлено это тем, что ранее он определялся только при магнитно-резонансной и компьютерной томографии. Это достаточно дорогостоящие методики.
Кроме того, эпикардиальный жир неодинаково распределен у животных. Он отсутствует у мелких животных и практически не встречается у лабораторных крыс и мышей, что также ограничивало его активное изучение.
Лавинообразный интерес к изучению эпикардиального жира стал возможен при помощи его диагностики методом эхокардиографии. Эхокардиография проводится каждому кардиографическому пациенту. В норме максимальное количество жира располагается за свободной стенкой правового желудочка. Мы легко в своей клинической практике можем определить толщину эпикардиального жира, парастернальная позиция по длинной оси левого желудочка. Анатомическим ориентиром является аортальное кольцо.
Последние 5-7 лет отмечается большой интерес к изучению эпикардиального жира благодаря тому, что массово стали измерять эпикардиальный жир при помощи эхокардиографии. В настоящее время эпикардиальный жир позиционируется как новый маркер сердечно-сосудистых заболеваний. Он коррелирует (что и логично) с висцеральным количеством жира в организме, но не с индексом массы тела. Выявлена его связь с окружностью талии, с уровнем липопротеидов низкой плотности. Чем толще эпикардиальный жир, тем выраженнее артериальная гипертензия у пациентов и отмечается более высокий уровень инсулина.
Доказана тесная взаимосвязь эпикардиального жира с ишемической болезнью сердца. Кроме того толщина эпикардиального жира является независимым предиктором развития крупных сердечно-сосудистых событий у пациентов с острым коронарным синдромом.
По данным исследования Park, проведенного в 2008-м году, в течение 30-ти дней у пациентов с острым коронарным синдромом чаще развивались фатальные и нефатальные инфаркты, мозговой инсульт, если толщина их эпикардиального жира составляла 7,5 мм (против группы контроля в 5 мм).
Следует сказать, что в настоящий момент не найдена та количественная единица толщины эпикардиального жира, при которой мы можем говорить о повышенном сердечно-сосудистом риске у пациентов. Некоторые данные приводят цифру в 7 мм, при которой выявляются признаки субклинического атеросклероза. Другие данные говорят о толщине эпикардиального жира в 9 мм, при которой с высокой вероятностью диагностируется инсулин-резистентность. У пациентов с метаболическим синдромом достоверно чаще будет слой эпикардиального жира больше (6 мм), нежели у пациентов без метаболического синдрома (4,9 мм). На сегодняшний момент четкой количественной величины слоя эпикардиального жира не найдено.
Почему же найдена эта взаимосвязь между сердечно-сосудистым риском и толщиной эпикардиального жира? Происходит это из-за анатомических и морфологических изменений в сердце. При увеличении толщины эпикардиального жира сердце оказывается закованным в жировой панцирь. При этом толщина эпикардиального жира может достигать 2-х см.
Кроме того, при избытке эпикардиального жира он откладывается по ходу коронарных артерий. Коронарные артерии становятся закованы в своеобразный жировой футляр. Связанно это еще и с тем, что как я уже сказала, отсутствует фасция между эпикардиальным жиром и миокардом и коронарными артериями. Все те адипокины, провоспалительные цитокины напрямую могут секретироваться в коронарные артерии, провоцируя стремительное развитие атеросклероза.
Кроме того, имеется общая микроциркуляция между коронарным руслом и эпикардиальным жиром. Кровоснабжается эпикардиальный жир из коронарных артерий.
Как известно, висцеральная жировая ткань, к которой относится эпикардиальный жир – это активно секретирующий эндокринный орган. Происходит выделение многих факторов, способствующих развитию атеросклероза, воспаления в стенке сосудов. Это и фактор некроза опухоли, лептин, интерлейкины – 1,6, свободные жирные кислоты (это, естественно, субстрат липолиза эпикардиального жира) и, конечно, ангиотензин II.
Поговорим о фиброзе миокарда. Доказано, что при эпикардиальном ожирении сердца фиброз миокарда развивается более быстро. Даже предшествует развитию гипертрофии миокарда левого желудочка, которую мы также считаем одним из пусковых механизмов нарушения диастолической функции сердца. Видимо, из-за того, что жир откладывается вдоль коронарных артерий, мы наблюдаем реактивный фиброз (периваскулярный и интерстициальный).
Реактивный фиброз в отличие от репаративного или заместительного (об этом уже говорила ранее Оксана Михайловна) развивается без потери кардиомиоцитов. Нормальная мышечная ткань сердца замещается фиброзной. Доказано, что реактивный фиброз достоверно чаще отмечается у тучных гипертоников.
Ангиотензин II, который в избытке секретируется висцеральным жиром в сердце, влияет на синтез маркеров фиброза. Их количество повышается. Повышается синтез пептида проколлагена, трансформирующего ростового фактора бета (TGF-?). Увеличивается тканевой ингибитор металлопротеиназ. Все это приводит к тому, что быстро развивается фиброз миокарда и нарушается диатолическая функция сердца. Не только за счет того, что сердце сковано жировым панцирем, но и за счет быстрых процессов фиброгенеза.
Доказано, что эпикардиальный жир влияет на толщину миокарда. По данным Corradi (он исследовал секционный материал) масса эпикардиального жира (как левого, так и правого желудочка) была достоверно выше у лиц с гипертрофией левого желудочка.
Другие работы также подтверждают, что эпикардиальный жир вносит свой вклад в более выраженную гипертрофию миокарда левого желудочка. Также эпикардиальный жир коррелирует со степенью атриомегалии, со степенью дилатации предсердий.
Видимо, он вносит свой вклад и в фиброз предсердий, так как в норме небольшое количество эпикардиального жира покрывает ушки предсердий и поверхность предсердий. Естественно, при увеличении толщины эпикардиального жира предсердия начинают страдать сильнее.
Также недавно получены данные. Они озвучены в июне этого года на съезде американского общества по эхокардиографии. Исследовался 61 пациент без признаков ишемической болезни сердца. Было выявлено, что эпикардиальный жир ассоциируется с нарушенной диастолической функцией левого желудочка.
Диастолическая функция оценивалась по снижению «е» малая или е’, которая отражает движение миокарда в раннюю диастолу при тканевом доплеровском исследовании. При множественном регрессионном анализе было доказано, что только возраст и толщина эпикардиального жира независимо от других параметров, сопутствующих факторов риска влияет на снижение данной величины е’.
Представлены данные работы у пациентов с метаболическим синдромом, интерес к которому до сих пор не угасает. Выявлено, что метаболический синдром характеризуется высокой частотой диастолической дисфункции еще до фазы развития гипертрофии миокарда левого желудочка. Это связано с увеличением толщины эпикардиального жира и также ассоциировано с наличием каротидного атеросклероза.
Закономерным финалом истории болезни тучного гипертоника является диастолическая хроническая сердечная недостаточность. Основные механизмы были озвучены. Это фиброз, увеличение эпикардиального жира и гипертрофия миокарда левого желудочка.
Кроме того, следует помнить, что тучный гипертоник имеет неблагоприятные параметры суточного мониторирования артериального давления. Проведенная на нашей кафедре работа показала, что пациенты с артериальной гипертензией и висцеральным ожирением имеют более высокий индекс гипертонической нагрузки, повышенное пульсовое давление и нарушение суточного профиля артериального давления.
Большинство из них нон-дипперы по сравнению с так называемыми худыми гипертониками. Сердце тучного гипертоника страдает не только от давления. Оно как загнанная лошадь. Связанно это и с гипертрофией миокарда левого желудочка, нарушением диастолы, выраженным фиброзом кардиомиоцитов, увеличением объема эпикардиального жира и перегрузкой объемом и давлением. Причем артериальная гипертензия ассоциируется с высоким риском сердечно-сосудистых осложнений по данным суточного мониторирования артериального давления.
Конечно же, тучного пациента нельзя рассматривать исходя из какого-то одного органа. Ожирение происходит не только в сердце, но и в печени. Неалкогольная жировая болезнь печени в последние годы также демонстрирует связь с сердечно-сосудистыми заболеваниями.
По последним данным в 4 раза чаще риск сердечно-сосудистых заболеваний наблюдается при неалкогольной жировой болезни печени по сравнению с пациентами, у которых жировая болезнь печени отсутствует. Как объяснить эту взаимосвязь печени и сердца? Возможно, именно увеличение толщины эпикардиального жира является связующим звеном между сердечно-сосудистым риском и неалкогольным стеатогепатитом.
Данные одной из работ, проведенной в 2010-м году. Сравнивались пациенты с неалкогольным стеатогепатитом и здоровые добровольцы. Выяснено, что толщина эпикардиального жира у пациентов с неалкогольным стеатогепатитом составляет почти 8 мм против 4 мм из группы контроля. Она коррелирует с количеством жира в организме, окружностью талии, индексом инсулин-резистентности и степенью выраженностью неалкогольного стеатогепатита (то есть уровнем аланиновой трансаминазы).
При выборе лекарственного препарата для лечения сердечно-сосудистых осложнений и артериальной гипертензии необходимо все-таки подумать. Ведь коварство тучного пациента – это множественная сочетанная патология. Препарат должен быть как метаболически нейтральным, так и не нарушать функцию других компрометированных ожирением органов.
Здесь нам на помощь может прийти «Лизиноприл». Патогенетический механизм его действия уже неоднократно сегодня был озвучен. Это ингибитор ангиотензин-превращающего фермента.
Кроме того, он поступает в организм в активной форме. Отсутствует его трансформация в печени. Выводится он через почки в большей степени, а не через печень. Это привлекает к его назначению у пациентов с ожирением, артериальной гипертензией и неалкогольной жировой болезнью печени
Оригинального препарата на российском рынке не представлено. Многие из вас, видимо, с удивлением сейчас узнают, что «Диротон» является дженериком. Конечно же, это самый известный «Лизиноприл» в нашей стране.
Пациенты с ожирением, метаболическим синдромом относятся к группе высокого риска развития сердечно-сосудистых осложнений. С чем же комбинировать? Конечно, оптимальна комбинация ингибитора ангиотензин-превращающего фермента с антагонистами кальция за счет выраженного антигипертензивного эффекта, сердечно-сосудистой протекцией и оптимальной переносимости с минимальными побочными эффектами.
Сейчас мы можем применять фиксированные препараты, содержащие два лекарственных средства в одной таблетке. К таким относится препарат «Лизиноприл» плюс «Амлодипин» с красивым названием «Экватор».
Уже упоминалось о синергизме действия. Ингибитора ангиотензин-превращающего фермента и антагониста кальция. «Лизиноприл» с «Амлодипином» удачно дополняют друг друга и воздействуют на те процессы, которые происходят в сердце тучного гипертоника. Это гипертрофия, фиброз и высокий антигипертензивный эффект.
Я позволила себе создать такую романтическую картинку, где «Лизиноприл» и «Амлодипин» окружают сердце. Это является рациональным выбором терапии у лиц с ожирением и артериальной гипертензией. За счет того, что появляется приверженность больных к лечению, приходится принимать всего лишь одну таблетку в день.
Препарат метаболически нейтрален. О такой его комбинации уже говорилось сегодня. Снижается риск сердечно-сосудистых осложнений. Что немаловажно, замедляются процессы фиброза в миокарде и отмечается выраженная антигипертензивная активность.
В заключении позвольте еще раз суммировать вышесказанное. Новый маркер повышенного сердечно-сосудистого риска – это эпикардиальный жир. Его легко определить при рутинной эхокардиографии.
Эпикардиальный жир вносит вклад в развитие гипертрофии миокарда левого желудочка, коронарного атеросклероза, нарушение диастолической функции и фиброза кардиомиоцитов. При выборе атигипертензивного препарата необходимо учитывать все вышеперечисленные патофизиологические механизмы. Тучному гипертонику можно смело назначать комбинированный препарат антагониста кальция и ингибитора АПФ.
Аневризма левого желудочка сердца
Тел.: 8-800-25-03-03-2
(бесплатно для звонков из регионов России)
Санкт-Петербург, наб. реки Фонтанки, д. 154
Тел.: +7 (812) 676-25-25
Санкт-Петербург, В.О., Кадетская линия, д. 13-15
Тел.: +7 (812) 676-25-25
Санкт-Петербург, ул. Циолковского, д.3
Тел.: +7 (812) 676-25-10
В результате ткань истончается и растягивается, образуя выпячивание- аневризму. Чаще всего поражается левый желудочек в передней верхней части.
Аневризма левого желудочка сердца классифицируется по нескольким признакам:
1. По времени появления:
2. По форме проявления:
В практике более часто встречаются диффузные формы, реже диагностируют расслаивающуюся и грибовидную аневризмы.
Симптомы и причины появления
Основная причина появления аневризма — инфаркт миокарда. Так же появление истонченных, выпирающих участков ткани на сердце может быть спровоцировано такими причинами, как:
Симптоматически наличие аневризмы левого желудочка сердца определить невозможно, но поскольку она вызывает нарушения работы сердца то и, соответственно, вызывает общие признаки расстройства сердечной деятельности. Среди них:
Диагностировать аневризму желудочка сердца может врач-кардиолог. После осмотра пациента и получения результатов всех необходимых исследований, в том числе ЭКГ, УЗИ и МРТ. Своевременная диагностика поможет избежать тяжелейших осложнений, часто смертельных. Для определения плана лечения необходимо точно знать локализацию, структуру и размеры аневризмы.
Методы диагностики
Главные способы диагностирования аневризмы основаны на последовательном выявлении клинических и инструментальных признаков. Начинается обследование с опроса больного, сбора анамнеза, некоторых лабораторных исследований крови и мочи — эти данные позволяют обнаружить сопутствующие заболевания, наличие которые может повлиять на развитие аневризмы. Пациент также получает направление на ЭКГ, МРТ или УЗИ и другие исследования.
Традиционные методы диагностики и информация, которую они предоставляют:
Комплексное всестороннее обследование пациента позволяет получить полную картину деформации тканей желудочка, а значит, назначить точное и наиболее эффективное лечение. Помимо медикаментозной терапии, больным с выявленной аневризмой левого желудочка сердца может быть назначено хирургическое вмешательство. Обычно такое решение принимается лечащим врачом в случае, если размеры поврежденной ткани превышают 20% площади стенки.
Методы лечения
В связи с относительно благоприятным прогнозом при бессимптомных аневризмах левого желудочка (ЛЖ), показания к хирургическому лечению у таких пациентов относительны. Тем не менее, у пациентов, которым показана хирургическая реваскуляризация миокарда (АКШ), в некоторых случаях необходимо выполнять хирургическое восстановление правильной формы левого желудочка.
Хирургическое лечение абсолютно показано пациентам, у которых в результате инфаркта миокарда появилась дисфункция ЛЖ с участками акинезии и дискинезии его стенок и закономерным увеличением объема ЛЖ: > 80 мл / м 2 при сокращении и > 120 мл / м 2 в момент расслабления, а также при угрозе разрыва аневризмы и в случае тромбоэмболического синдрома при тромбированных аневризмах.
При правильном профессиональном подходе, внимательном изучении функции ЛЖ по данным ЭхоКГ, оценке формы и локализации аневризмы, фракции выброса сокращающейся (уцелевшей) части ЛЖ – операция по устранению левожелудочковой аневризмы является вполне оправданной, так как впоследствии снижается напряжение в стенке ЛЖ, мышечные волокна вновь направляются в правильную сторону, возрастает систолическая и улучшается диастолическая функция ЛЖ.
Относительные противопоказания: крайне высокий риск анестезии, отсутствие «живого» миокарда за пределами аневризмы, низкий сердечный индекс.
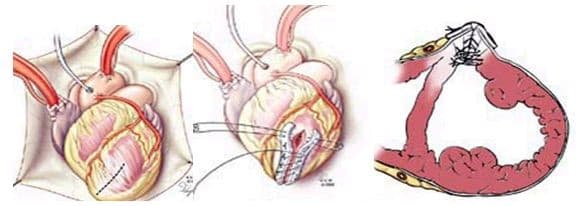
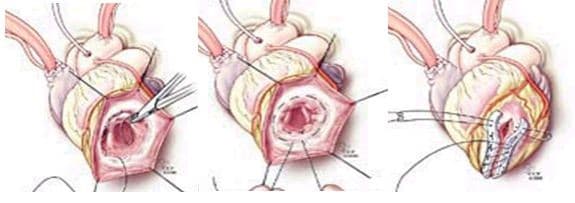
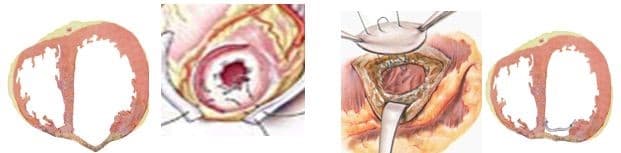
При хирургическом лечении аневризмы ЛЖ выполняется стандартный доступ путем срединной стернотомии. Аппарат искусственного кровообращения подключается как для АКШ, для удобства устанавливается дренаж ЛЖ через правые легочные вены. После кардиоплегии участок аневризмы выглядит как белесая, фиброзная площадка, впалая в полость левого желудочка. Выполняется разрез аневризмы вдоль передней нисходящей артерии, отступая от нее не менее 1,5 см. Имеющийся в полости тромб удаляется, исключая оставление даже очень мелких фрагментов. Часто такие операции сопровождаются вмешательством на митральном клапане, а также шунтированием передней нисходящей артерии и других артерий при наличии показаний. Оценив объем резецированного участка приступают к ремоделированию и восстановлению геометрии ЛЖ. Методик для этого предложено много, ниже мы приведем основные из них. После завершения хирургических манипуляций на сердце, выполняется важный процесс изгнания воздуха из полостей сердца, следом к сердцу пускают кровоток, снимая зажим с аорты, и через пару минут происходит восстановление сердечной деятельности. Окончание сеанса искусственного кровообращения для оперированного ЛЖ может стать настоящим испытанием и потребовать применение до трех инотропных и вазопрессорных препаратов, а также внутриаортальной баллонной контрапульсации.
Техники ремоделирования ЛЖ
Прогресс не стоит на месте, и методики постоянно совершенствуются, но основные хирургические принципы для лечения данной патологии представлены вашему вниманию и заключаются в стремлении к уменьшению полости ЛЖ за счет резекции нефункционального аневризматического мешка и восстановлению близкой к нормальной геометрической формы ЛЖ применяя разной формы заплаты и кисетные пластики.
Результаты хирургического лечения аневризмы левого желудочка сердца
Частым осложнением после операции по поводу аневризмы ЛЖ является синдром малого выброса, который развивается вследствие чрезмерного уменьшения размеров полости ЛЖ, а так же желудочковые нарушения ритма и легочная недостаточность.
30-ти дневная летальность в последние годы снизилась и составляет 3-7%. Факторы повышенного риска операции это: пожилой возраст, женский пол, операция в экстренном порядке, а так же операция дополненная протезированием митрального клапана, исходно низкая сократительная способность миокарда (ФВ менее 30%), умеренная и высокая легочная гипертензия, почечная недостаточность.
В нашей клинике успешно выполняются все виды операций на сердце включая хирургическое ремоделирование и пластику при аневризмах ЛЖ.