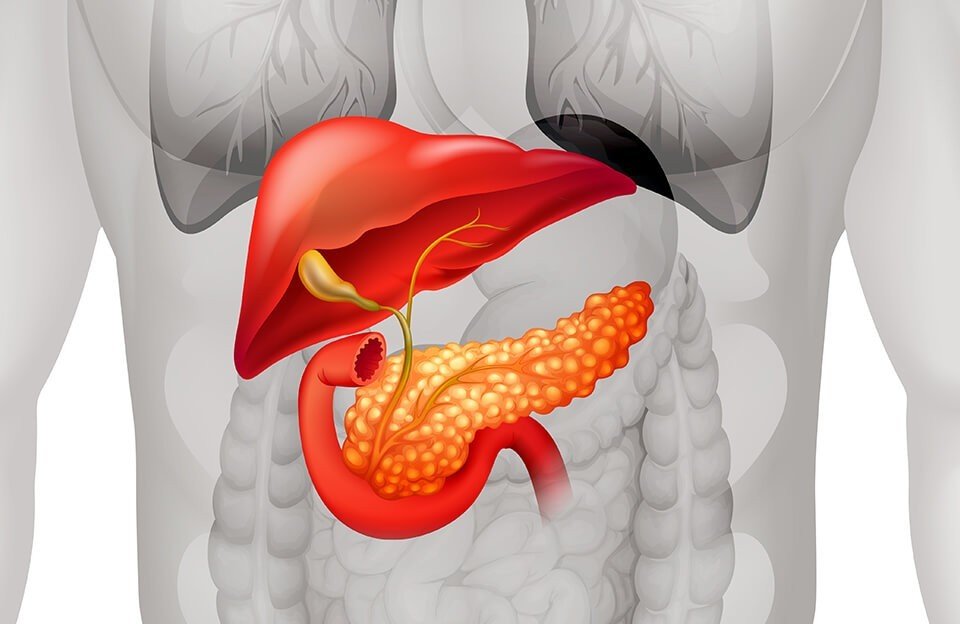
Липоматоз поджелудочной железы что это симптомы и лечение
Доброкачественная опухоль поджелудочной железы
Поджелудочная железа представляет собой сложный орган, в котором развиваются доброкачественные и злокачественные опухоли. Доброкачественные новообразования представлены аденомой, липомой (липоматозом), фибромой (фиброматозом). К серозным доброкачественным опухолям относятся микроцистические и макроцитарные серозные цистаматомы, твёрдые серозные аденомы и серозные новообразования. Доброкачественные опухоли поджелудочной железы длительное время протекают бессимптомно. Их гастроэнтерологи Юсуповской больницы часто находят случайно во время обследования пациента по поводу заболевания пищеварительной системы.
Врачи индивидуально подходят к лечению пациентов. При отсутствии симптомов опухоли и признаков злокачественности новообразования активно наблюдают пациентов с помощью новейших лабораторных и инструментальных методов исследования. Если доброкачественная опухоль быстро увеличивается в размерах, сдавливает панкреатические протоки или имеет признаки озлокачествления, проводят комбинированное лечение. Хирурги виртуозно выполняют все оперативные вмешательства на поджелудочной железе. Медицинский персонал осуществляет профессиональный уход за пациентами.
Причины доброкачественных новообразований поджелудочной железы
Причины доброкачественных опухолей поджелудочной железы не установлены. Считается, что они развиваются под воздействием следующих факторов:
Большая роль в развитии доброкачественных опухолей поджелудочной железы воспалительным процессам органа, в первую очередь – хроническому панкреатиту. К факторам риска развития доброкачественных новообразований относится нерациональное питание – преобладание в рационе жирной пищи, преимущественно животного происхождения, недостаток протеинов, клетчатки, витаминов, неправильный режим питания (переедание, отсутствие регулярных приёмов пищи).
Симптомы доброкачественных опухолей поджелудочной железы
Симптомы новообразований поджелудочной железы доброкачественной природы определяются типом опухоли. Гормонально неактивные ново образования обычно являются диагностической находкой. Они не проявляются никакими симптомами до достижения существенных размеров и сдавления соседних органов, растяжения панкреатической капсулы или нарушения кровотока. Обычно такие новообразования врачи выявляют при проведении инструментальной диагностики других заболеваний.
Их отличают от злокачественных опухолей следующие признаки: отсутствие клинических симптомов (в том числе проявлений интоксикационного синдрома –утомляемости, слабости, тошноты, снижения аппетита, субфебрильной температуры тела), медленный рост при нормальном уровне онкомаркеров в крови.
При сдавлении доброкачественной опухолью поджелудочной железы больших размеров соседних органов возможен болевой синдром. Пациенты жалуются на наличие постоянных, ноющих, усиливающихся при смене положения тела болей. Их локализация зависит от расположения доброкачественного образования.
Опухоли головки поджелудочной железы проявляются болью в правом подреберье и подложечной области, тела органа – в верхних отделах живота, хвоста – в поясничной области и левом подреберье. Объёмное образование может сдавливать панкреатический или общий желчный протоки. В этом случае появляются признаки механической желтухи:
Если сдавливается какой-либо отдел кишечника, может развиться кишечная непроходимость.
Гормонпродуцирующие доброкачественные опухоли поджелудочной железы имеют специфические признаки. Они определяются выделяемым гормоном. Инсуломы продуцируют г инсулин. Этот гормон влияет на уровень глюкозы крови. Гастринома (гастрин-продуцирующая доброкачественная опухоль поджелудочной железы, развивающаяся из клеток островков Лангерганса) проявляется развитием множественных язв желудка и двенадцатиперстной кишки, устойчивых к фармакотерапии. Пациенты ощущают интенсивные боли в подложечной области. Их беспокоит отрыжка кислым, изжога.
Вследствие избыточной продукции гастрина в просвет желудочно-кишечного тракта попадает большое количество соляной кислоты. Это приводит к нарушению моторики кишечника, повреждению его слизистой оболочки и ухудшению процессов всасывания.
Глюкагонома проявляется симптомами повышения уровня глюкозы в крови:
На фоне глюкагономы может развиться сахарный диабет. Его отличительными особенностями является довольно быстрое достижение компенсации и редкое развитие кетоацидоза, нефропатии и ангиопатии (поражения почек и сосудов).
Диагностика доброкачественных опухолей поджелудочной железы
Врачи Юсуповской больницы устанавливают окончательный диагноз на основании характерной клинической картины некоторых доброкачественных опухолей, результатах инструментальных и гистологических методов исследования. Консультация гастроэнтеролога позволяет предположить тип опухоли, выяснить, как давно появились симптомы и прогрессируют ли они.
Биохимический анализ крови в случае глюкагономы и инсуломы подтверждает изменение уровня глюкозы в крови. Обязательно проводится определение онкомаркеров: карциноэмбрионального антигена, СА 19-9. Их уровень в случае доброкачественной природы заболевания не повышен.
Наиболее информативными методами диагностики доброкачественных опухолей поджелудочной железы в гастроэнтерологии являются инструментальные исследования. Ультразвуковое исследование органов брюшной полости врачи Юсуповской больницы проводят с целью визуализации образования, определения размеров опухоли, состояния регионарных лимфатических узлов. Высокоинформативными методами исследования являются магнитно-резонансная и компьютерная томография. Они позволяют обнаружить доброкачественные опухоли поджелудочной железы небольших размеров.
Для определения доброкачественных опухолей поджелудочной железы с множественными очагами в Юсуповской больнице проводится сцинтиграфия. В организм вводят радиоактивные препараты, которые активно накапливаются клетками опухоли. Их излучение фиксируется на снимке. При подозрении на гемангиому поджелудочной железы врачи выполняют ангиография с целью оценки тока крови в образовании и его связи с системным кровотоком. Для того чтобы изучить гистологическую структуру новообразования, провести дифференциацию его от злокачественных опухолей хирурги выполняют пункционную биопсию поджелудочной железы с последующим морфологическим исследованием биоматериала.
Лечение доброкачественных опухолей поджелудочной железы
Лечение новообразований поджелудочной железы доброкачественной природы только хирургическое. Хирурги Юсуповской больницы проводят вылущивание (энуклеацию) опухоли. Резекцию головки железы или хвоста выполняют при наличии новообразования в соответствующем отделе органа. Если крупная опухоль располагается в области головки железы и вызывает нарушение оттока желчи, осуществляется панкреатодуоденальная резекция – новообразование удаляется вместе с частью железы и двенадцатиперстной кишкой). Эффективным методом лечения гемангиомы поджелудочной железы является селективная эмболизация артерий – блокирование кровоснабжения объёмного образования.
В случаях, когда при множественных гормонпродуцирующих доброкачественных опухолях поджелудочной железы радикальное хирургическое вмешательство выполнить невозможно, врачи Юсуповской больницы проводят симптоматическое лечение. При инсулиноме и глюкагономе эндокринологи назначают препараты для нормализации уровня глюкозы в крови. При развитии эпизодов гипогликемии и гипергликемии проводят соответствующую коррекцию растворами глюкозы или инсулина.
Обязательно назначают диетотерапию. Повара Юсуповской больницы готовят диетические блюда из качественных продуктов. Их органолептические свойства не отличаются от домашней кухни.
При лечении гастриномы используют препараты, которые подавляют желудочную гиперсекрецию (ранитидин, омепразол, фамотидин). В тяжёлых случаях хирурги проводят иссечение гастриномы с гастрэктомией (для предупреждения рецидивов из-за неполного удаления новообразования).
Аденома поджелудочной железы
Серозные цистаденомы поджелудочной железы могут возникать в любом возрасте, но чаще встречаются у лиц пожилого возраста. Они преимущественно протекают бессимптомно. Если новообразование находится в головке поджелудочной железы, оно может мешать оттоку желчи.
Средний диаметр серозных новообразований составляет около четырёх сантиметров. Они встречаются в теле поджелудочной железы. Опухоль имеет вид очерченного и хорошо дифференцированного от окружающих тканей поджелудочной железы объёмного образования. Серозные доброкачественные опухоли поджелудочной железы частично инкапсулированные, дольки состоят из бесчисленных небольших кист. В более крупных аденомах поджелудочной железы можно увидеть кальцинаты.
Доброкачественные аденомы эндокринной части поджелудочной железы встречаются гораздо реже других панкреатических опухолей. Около 60% всех эндокринных опухолей поджелудочной железы секретируют инсулин. Это проявляется синдромом гипогликемии:
Наиболее часто аденомы возникают в хвосте и теле поджелудочной железы. Они располагаются под капсулой. Размеры образований могут составлять от нескольких миллиметров до 3-6 см в диаметре. Опухоль округлой формы, покрыта тонкой капсулой. Консистенция новообразований может быть плотной или мягкой.
Выделяют следующие варианты микроскопического строения аденом поджелудочной железы, образовавшихся из островковых клеток:
По характеру продуцируемого гормона аденомы поджелудочной железы разделяют на 3 группы:
Расположение аденомы в поджелудочной железе врачи Юсуповской больницы определяют с помощью ангиографии, эхографии и компьютерной томографии. При небольших размерах доброкачественной опухоли хирурги осуществляют её энуклеацию. Если новообразование больших размеров или имеется подозрение на множественные опухоли, резецируют часть поджелудочной железы. При подозрении на доброкачественную опухоль поджелудочной железы записывайтесь на приём к гастроэнтерологу по телефону.
Другие уточненные болезни поджелудочной железы (K86.8)
Версия: Справочник заболеваний MedElement
Общая информация
Краткое описание
К данной подрубрике отнесены состояния, различающиеся как по морфологическим признакам, так и по этиологии и патогенезу. Чаще всего они связаны с острым или хроническим панкреатитом (включая алкогольный хронический панкреатит), но не ограничиваются ими.
* Образный термин, введенный в 1887 г. по визуальной аналогии поражения поджелудочной железы с циррозом печени.
** Термин «панкреатонекроз» является скорее патологоанатомическим, нежели клиническим, ввиду чего использовать его в качестве клинического диагноза не совсем верно. Под термином «тотально-субтотальный панкреонекроз» понимается деструкция поджелудочной железы с поражением всех отделов (головка, тело, хвост). Абсолютно тотальный панкреонекроз не встречается.
Этиология и патогенез
Атрофия поджелудочной железы является следствием (стадией) хронического панкреатита (в том числе обструктивного, некалькулезного и калькулезного хронического панкреатита). Атрофия может сочетаться с фиброзом ПЖ.
Также атрофия или фиброз ПЖ могут возникать вследствие следующих причин:
— атеросклероз;
— старческие изменения ПЖ;
— сахарный диабет;
— оперативные вмешательства на ПЖ;
— нарушения питания.
Патологическая и физиологическая атрофия отличаются по этиологии и качественным особенностям. В основе атрофии лежит преобладание процессов диссимиляции над процессами ассимиляции, что связано со снижением активности цитоплазматических ферментов.
Недоразвитие (инфантилизм) поджелудочной железы (клинический синдром Кларка-Хэдфилда) является врожденной формой недостаточности секреции гормонов ПЖ, включая инсулин. Этиология доподлинно неизвестна. Страдают дети младшего возраста.
Панкреонекроз протекает в нескольких видах:
Липоматоз поджелудочной железы
В медицинской литературе существует несколько терминов для описания состояния, которое характеризуется повышенным содержанием жира в поджелудочной железе:
Неалкогольная жировая болезнь поджелудочной железы (НАЖБП) является синонимом стеатоза поджелудочной железы, который не вызывается потреблением алкоголя, вирусными инфекциями, токсинами или врожденными метаболическими синдромами, но связан с резистентностью к инсулину, недоеданием, ожирением, метаболическим синдромом или возрастом.
Распространенность жировой болезни поджелудочной железы составила 25,9%. У пациентов с жировой поджелудочной железой достоверно выше
Жирная поджелудочная железа — распространенное заболевание. Существуют значимые взаимосвязи между ишемической болезнью сердца, неалкогольной жировой болезнью печени и атеросклерозом с жировой болезнью поджелудочной железы.
К факторам риска стеатоза поджелудочной железы относятся возраст, ожирение, висцеральное ожирение, сахарный диабет 2-го типа.
К дополнительным причинам можно отнести такие факторы, как мужской пол, европеоидная и монголоидная раса, гипертриглицеридемия и признаки метаболического синдрома (МС)
Как правило, отсутствуют клинические проявления, для него характерно бессимптомное течени е. При незначительном или умеренном накоплении жира в
поджелудочной железе клиническая симптоматика отсутствует. Нередко у пациентов со 
симптом общепринято считать признаком хронического панкреатита, однако признак не является специфичным.
Липоматоз поджелудочной железы у половины пациентов манифестирует симптомами, которым не придают значения:
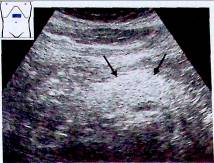
Чувствительность диагностики стеатоза поджелудочной железы при помощи УЗИ варьирует от 37 до 94%, специфичность – от 48 до 100%.
Согласно классификации J.S. Lee et al. и A. Smereczyński, K. Kołaczyk, выделяют три
степени тяжести стеатоза ПЖ:
• I степень – эхогенность поджелудочной железы равна эхогенности жировой ткани в области верхней брыжеечной артерии. Размеры поджелудочной железы
не увеличены, эхогенность равномерно повышена, контур гладкий, хорошо визуализируются селезеночная вена, верхняя брыжеечная артерия и панкреатический проток;
• II степень – повышенная эхогенность на фоне ослабленного сигнала в удаленной,
дорсальной части поджелудочной железы (сниженная проводимость акустического сигнала, затухание УЗ-сигнала за задней поверхностью поджелудочной железы), нечеткие края селезеночной вены и протока поджелудочной железы с практически невизуализируемой областью верхней брыжеечной артерии;
• III степень – снижение УЗ-проводимости поджелудочной железы, волнообразные (извитые), нечеткие контуры, не визуализируются селезеночная вена, область верхней брыжеечной артерии и проток поджелудочной железы.
При УЗИ у стеатоз поджелудочной железы есть ряд важных особенностей, он проявляется:
Для оценки состояния ПЖ применяют компьютерную рентгенологическую и магнитно-резонансную томографии.При КТ плотность поджелудочной железы в единицах Hounsfield снижается и становится примерно равной таковой у селезенки. Граничная точка для диагностики стеатоза поджелудочной железы при КТ пока не определена. Современная МРТ-техника в состоянии не только констатировать размеры органа и гомогенные изменения структуры при стеатозе, но и оценить содержание липидов, а при протонной магнитно-резонансной спектроскопии количественно оценить содержание триглицеридов.
Тут, напомню, что жировые клетки являются буфером, защищающим ткань от избыточного действия инсулина. Адипоциты также могут замещать функциональную ткань, подвергшуюся некрозу, поскольку жировая ткань, как соединительная формируется из мезенхимальных клеток. Инфильтрация клеток является следствием избыточного действия инсулина.
Для стеатоза поджелудочной железы характерны
повышение
снижение
наличие
В то же время при обострении хронического панкреатита наблюдаются более высокие значения показателей воспаления, таких как уровень лейкоцитов, скорость оседания эритроцитов и активность амилазы.
Согласно данным исследований, проведенных в 2012 г. в отделении гастроэнтерологии, гепатологии и нутрициологии Питтсбургского университета (США), установлено, что объем висцерального жира пропорционален объему панкреатического, а масштабы панкреатического некроза пропорциональны объему панкреатического жира. https://umedp.ru/articles/mesto_ingibitorov_protonnoy_pompy_v_lechenii_nekislotozavisimykh_zabolevaniy_vosemnadtsataya_rossiys.html
Масштабы панкреатического жира пропорциональны объему панкреатического некроза.
Таким образом, липоматоз поджелудочной железы отражение репарации после некроза поджелудочной железы, является предиктором прогрессирующего фиброза. https://pubmed.ncbi.nlm.nih.gov/30269271/
Патогенез жирового замещения https://pubmed.ncbi.nlm.nih.gov/27678349/
Неалкогольная жировая болезнь поджелудочной железы независимо связана с тяжестью острого панкреатита https://pubmed.ncbi.nlm.nih.gov/31233410/
Рассмотрим его причины.
Острый панкреатит классически характеризуется
острым химическим воспалением самой поджелудочной железы,
перипанкреатических тканей и даже отдаленных органов.
Острый панкреатит бывает двух морфологических типов: интерстициальный отечный панкреатит, не связанный с каким-либо некрозом тканей, и некротизирующий панкреатит, при котором паренхима поджелудочной железы с различным количеством внепанкреатической ткани/жира подвергается некрозу или без него. https://pubmed.ncbi.nlm.nih.gov/27010174/
Наличие, степень и локализация панкреонекроза не зависят от этиологии острого панкреатита https://pubmed.ncbi.nlm.nih.gov/29280919/
Панкреатит является болезнью аутодигестии — самопереваривания. https://pubmed.ncbi.nlm.nih.gov/30660731/
Для понимания механизма развития аутодигестии следует заметить, что ПЖ постоянно производит ферменты для лучшего усвоения белковой, жирной и углеводистой пищи (протеазы, нуклеазы, липаза, амилаза) — экскреторная функция железы. Всего в сутки выделяется около 1,5 литров панкреатического сока. Вырабатываемые ферменты в железе находятся в неактивном состоянии, пока они не покинут панкреатические протоки и не попадут в 12-перстную кишку. Там под воздействием пищи и желчи они становятся активными и участвуют в усвоении пищи. Протеолитические ферменты железы (трипсиноген, хемотрипсиноген, проэластаза и неактивная форма фосфолипазы А) активируются в поджелудочной железе, не попадая в просвет кишечника. Факторами активации панкреатических протеаз в самой железе считают эндо- и экзотоксины, вирусные инфекции, ишемию, травму железы и другие этиологические факторы острого панкреатита. Активированные протеазы теперь уже сами выступают факторами активации проферментов. Активированные проферменты поджелудочной железы, и трипсин в особенности, переваривают клеточные мембраны и вызывают протеолиз, что приводит к эмиграции крови в интерстиций (геморрагический панкреатит), обуславливает отек, а также коагуляционный и жировой некроз стромы железы и ее дифференцированных клеток. Деструкция клеток железы обуславливает еще большее высвобождение в ней активированных ферментов, что усиливает аутодигестию. Через аутодигестию поврежденная железа становится источником массивного высвобождения кининов-вазодилятаторов. Аутодигестия железы приводит к ее первичной альтерации как индуктору воспаления в железе. Во многом через вторичную альтерацию при воспалении аутодигестия выходит за пределы железы и повреждает прилежащие ткани. Распространенный очаг воспаления при панкреатите служит причиной системной воспалительной реакции и септического шока.
Пересмотренная классификация Атланты 2012 года переопределила паттерны панкреатического некроза и местных осложнений при остром панкреатите. Новизна классификации Атланта заключалась в том, что она подчеркивала, что внепанкреатический жировой некроз, приводящий к изолированному некрозу, связан с плохим прогнозом. И наоборот, свободная жидкость считалась менее связанной с осложнениями. https://pubmed.ncbi.nlm.nih.gov/31929970/
Стеатоз поджелудочной железы регистрируется перед возникновением СД2. У пациентов с нарушением теста толерантности к глюкозе и повышенной инсулинорезистентностью панкреатический жир имеет отрицательную корреляцию с секрецией инсулина.
Есть данные, что даже при отсутствии диабета неалкогольная жировая болезнь поджелудочной железы отрицательно коррелирует с функцией b-клеток.
В то же время результаты одного из недавних обзоров показали безвредность стеатоза и отсутствие его липотоксического воздействия на b-клетки van Raalte DH, van der Zijl NJ, Diamant M. Pancreatic steatosis in humans: cause or marker of lipotoxicity? Curr. Opin. Clin. Nutr. Metab. Care. 2010. 13: 478–85 Естественное течение бессимптомного стенозирующего панкреонекроза. https://pubmed.ncbi.nlm.nih.gov/30467075/
Обследовано сорок три пациента с бессимптомным течением заболевания. Размер бессимптомного стенозирующего панкреонекроза колебался от 5 до 16 см (в среднем 8,2 ± 2,2 см). Локализацией бессимптомного стенозирующего панкреонекроза были головка, туловище и хвост поджелудочной железы. 5 (11%), 34 (79%) и 4 (10%) пациента соответственно. У тридцати из 43 пациентов (70%) не было никаких осложнений в течение ожидаемого периода ведения в течение 3 недель-32 месяцев, причем у 13 (30%) пациентов спонтанное разрешение возникло в течение 6,2 ± 3,4 месяцев. У тринадцати (30%) пациентов в течение 3,2 ± 1,3 мес появились симптомы или развились осложнения.
Другой формой является гипертриглицеридемический панкреатит. Сообщается, что гипертриглицеридемия вызывает 1-4% эпизодов острого панкреатита, а также участвует в более чем половине случаев гестационного панкреатита.
Основные патофизиологические концепции включают
Клинические особенности пациентов с ХТГП, как правило, не отличаются от пациентов с острым панкреатитом других причин, и есть некоторые доказательства того, что ХТГП ассоциируется с более высокой степенью тяжести или более высокой частотой осложнений.
Аспекты физиологии и патофизиологии экзокринной поджелудочной железы, которые интенсивно обсуждались и изучались в течение последних нескольких лет:
Снижение массы тела приводит к уменьшению содержания жира в поджелудочной железе.
Липоматоз поджелудочной железы
Поджелудочная железа является органом пищеварительной системы, который занимается выработкой пищеварительных ферментов. Однако в силу постоянных и иногда чрезмерных нагрузок в железе начинают развиваться патологические процессы, которые выводят ее работу из строя. Среди них находится и липоматоз. Заболевание весьма опасное, так как оно не поддается лечению. А что такое липоматоз поджелудочной железы и как он проявляется, вы сейчас и узнаете.
Липоматоз – это…
В медицине липоматозом именуют состояние, при котором клетки поджелудочной железы подвергаются патологическим процессам, вследствие чего замещаются жировой или соединительной тканью. Данный процесс не обратим. Если он начал развиваться, восстановить работу клеток становится невозможным, а это значит, что после возникновения этого заболевания поджелудочная железа уже никогда не будет работать так, как прежде. Обуславливается это тем, что жировые клетки не могут функционировать так, как это делали клетки поджелудочной.
Липоматоз имеет еще несколько названий – жировой липоматоз, стеатоз, фибролиматоз, гепатоз. Основной причиной его возникновения является отмирание клеток поджелудочной железы. Как правило, такое явление наблюдается при развитии острых или длительных хронических болезней, например, панкреатита или панкреонекроза. И чтобы сохранить свою целостность, железа начинает вырабатывать клетки, которые являются так называемым стройматериалом для нее.
Таким образом, получается, что липоматоз – это естественная защитная реакция организма, которая, к сожалению, не добавляет здоровья, а наоборот, отнимает его. Вместо здоровых и функционирующих клеток в поджелудочной начинают преобладать жировые или соединительные включения. Однако ни те, ни другие не могут выполнять функций, а потому работа железы нарушается.
Провоцирующие факторы
Причины возникновения липоматоза поджелудочной железы до сих пор не установлены. Однако как утверждают ученые, если липомы формируются в других внутренних органах, то риск их возникновения в железе возрастает в несколько раз.
Параллельно с этим врачи выделяют заболевания, которые, как правило, диагностируются:
Ученые предполагают, что вышеописанные соматические заболевания могут не только спровоцировать липому поджелудочной, но и являться следствием этой болезни. Поэтому если у человека было диагностировано данное заболевание, ему необходимо периодически проходить профилактические обследования, чтобы своевременно выявить осложнения и начать их лечение.
Симптомы
При развитии липоматоза поджелудочной симптомы могут быть разными. Все зависит от течения болезни и степени пораженности органа. Если жировые и соединительные включения имеют маленькие размеры и равномерно рассеяны по всей железе, то в этом случае никакой симптоматики, которая бы заставила человека обратиться к врачу, нет. Мелкие диффузные изменения не оказывают давления на паренхиму органа, следовательно, не препятствуют ее нормальному функционированию. В данном случае выявление патологии происходит совершенно случайно во время прохождения УЗИ на предмет другого заболевания.
Как правило, во время ультразвукового исследования врач дает оценку общему состоянию поджелудочной, сопоставляя ее размеры с нормальными значениями. Если же какие-то ее участки имеют уплотнения, то это уже говорит о развитии некоторых заболеваний, которые могут привести к возникновению некроза или липоматоза. Поэтому при выявлении во время УЗИ даже незначительных отклонений от нормы пациенту необходимо обратить внимание на этот орган и пройти более детальное обследование, которое позволит установить точную причину подобных изменений.
В том случае, если в органе уже имеются включения по типу жировой ткани, то об этом «рассказывает» эхогенность органа (его способность отражать ультразвуковые волны). Она становится неравномерной, что позволяет понять, какие именно участки поджелудочной подверглись патологическим процессам.
Если же жировые включения имеют большие размеры, то это приводит к серьезным изменениям в работе поджелудочной, что проявляется различными признаками:
Степени развития липоматоза поджелудочной
Говоря о стадиях развития липоматоза поджелудочной, следует отметить, что в этом случае мнения специалистов немного расходятся, хотя каждое утверждение имеет свое право на жизнь. Если рассматривать это заболевание со стороны распространенности патологических процессов, то в этом случае болезнь имеет три степени своего развития. Липоматоз поджелудочной железы 1 степени характеризуется поражением не более 30% клеток органа, 2 степени – от 30% до 60%, 3 степени – более 60%.
Но существует еще одно мнение. Если, например, у человека наблюдается очаговая липома, поражающая отдельные участки поджелудочной, например, околопроточные зоны, то в этом случае функциональность органа значительно снижается, хотя по степени распространенности патологии она может относиться к первой стадии, при развитии которой у пациентов вообще отсутствуют какие-либо признаки болезни.
А когда протоки сдавливаются, то это становится причиной серьезных пищеварительных расстройств, которые могут проявляться тошнотой, диареей, коликами и прочими симптомами. Да и в целом общее состояние больного ухудшается, что влияет на его работоспособность и приводит к повышенной утомляемости.
Но есть и еще одна группа специалистов, которые классифицируют липоматоз поджелудочной следующим образом:
Лечение
Лечение липоматоза поджелудочной железы может происходить несколькими способами:
Лечебная терапия медикаментами показана в том случае, если жировые включения в поджелудочной имеют маленькие размеры и носят рассеянный тип, то есть равномерно располагаются по всей железе и не препятствуют ее функционированию. А вот если жировые включения сливаются, образуя «островки», сдавливают протоки поджелудочной и становятся причиной нарушения ее функциональности, то в этом случае показано хирургическая терапия, при которой осуществляется удаление патологических очагов.
Что касается консервативного лечения, то оно включает в себя:
Питание при липоматозе поджелудочной железы
Диета при лимопатозе поджелудочной железы – один из важнейших и ключевых моментов лечения данной патологии. Так как она сопровождается необратимыми процессами в поджелудочной, устранить пораженные участки уже не получится. Поэтому основной целью терапии является приостановить развитие патологических процессов. И в этом сможет помочь только правильное питание. Оно позволит предотвратить прогрессирование болезни и избежать появление осложнений, при которых придется делать операцию.
Основа диеты – это дробное питание. Хотя оно и является принципом правильного питания, в современном обществе оно воспринимается как некое исключение или принуждение, но сейчас не об этом. Итак, больному, у которого был диагностирован липоматоз, необходимо кушать до 5 раз в день небольшими порциями.
Что касается самой пищи, то в этом случае назначается лечебный стол №5, который в принципе показан всем людям, страдающим от болезней поджелудочной. Он имеет некоторые ограничения в питании, которые предполагают под собой исключение из повседневного рациона следующих продуктов:
Лечебный стол №5 хорош тем, что он обладает липотропными свойствами, препятствует дальнейшему набору веса и при этом обеспечивает человеческий организм всеми необходимыми питательными веществами. Но чтобы употребляемая пища действительно давала пользу и препятствовала дальнейшему развитию липоматоза, она должна готовиться по определенным правилам. Все блюда должны вариться, тушиться без добавления масла или готовиться на пару. А вот употреблять блюда лучше в протертом и теплом виде.
Горячие, холодные и цельные кусковые блюда противопоказаны при этом заболевании, так как они раздражают слизистые поджелудочной и усиливают выработку пищеварительных ферментов, что оказывает на нее дополнительную нагрузку и может привести к прогрессированию в ней патологических процессов.
Мясные блюда (тефтели, котлеты, кнели и т.д.) не противопоказаны больным, но готовить их следует только из нежирных сортов мяса, например, курицы, телятины, крольчатины и т.д. То же самое касается и рыбных блюд. Однако основную часть рациона должны составлять овощи, а именно:
Также обязательным является употребление круп – гречки, овсянки, риса. В них содержится масса полезных веществ, которые требуются организму для нормального функционирования. Молочные и кисломолочные продукты (кефир, сметана, творог и т.д.) также должны находиться в ежедневном рационе больного, однако перед их употреблением следует внимательно смотреть жировой процент продукта. Он не должен превышать 2,5%.
Лечебный стол №5 весьма разнообразен. Он не заставляет человека голодать или испытывать постоянное ощущение голода. Как показывает практика, наиболее тяжелыми днями для пациентов являются первые 3-4 дня соблюдения диеты. Затем их организм привыкает к новому режиму и питанию, после чего никакого дискомфорта не испытывается.
Липоматоз поджелудочной железы – заболевание серьезное. И к его лечению следует подходить со всей ответственностью. Если пациент будет строго следовать правилам диетического питания, то наличие данной болезни никак не скажется на его общем самочувствии и качестве жизни. Но если же он будет и дальше питаться неправильно, то это станет причиной прогрессирования болезни и может привести к серьезным последствиям.