Локальное утолщение миометрия при беременности что это
УЗИ при беременности
УЗИ при беременности
УЗИ является абсолютно безвредным для здоровья методом диагностики, основанном на эхолокации ультразвукового сигнала. Именно поэтому его назначают даже беременным женщинам.
Если имеются показания, врач может направить беременную женщину на УЗИ значительно раньше необходимого срока или назначить ей внеплановое УЗИ.
Основные задачи УЗИ плода на различных триместрах беременности
УЗИ в первом триместре беременности необходимо для констатации нормального развития процесса беременности, определения наличия многоводной или внематочной беременности, угрозы возникновения выкидыша, а также: для определения срока беременности, характера и частоты сердечных сокращений у плода, выявление наличия или отсутствия у беременной женщины заболеваний или аномалий органов малого таза, выявление проблем, связанных с нарушением формирования плаценты. В первом триместре беременности можно определить наличие у плода возможных пороков (по размерным характеристикам воротниковой зоны).
УЗИ во втором и третьем триместре беременности является необходимым для подтверждения нормального развития плода, определения возраста, положения плода, его пола, выявления у него дефектов развития, обнаружения у беременной женщины не выявленных ранее аномалий и дефектов органов малого таза, матки, плаценты. Кроме того, в третьем триместре в обязательном порядке изучается структура легких будущего ребенка. Если имеется подозрения на наличие у плода каких-либо пороков, назначаются дополнительные методы исследования, позволяющие точно их диагностировать.
Показатели УЗИ плода и понедельное развитие беременности
На 10 – 11 неделе УЗИ подтверждают развивающуюся беременность и вновь уточняют ее срок. Благодаря УЗИ в этот период можно определить предполагаемую дату родов с точностью до 2 – 3 дней. Затем врач производит измерение толщи мягких тканей в области шеи плода (толщина воротниковой зоны) с целью исключения хромосомных заболеваний, после чего определяется качество и количество вод, а также место прикрепления плаценты, дополнительно выявляются сопутствующие осложнения (отслойка плаценты, гипертонус матки, истмико-цервикальная недостаточность).
На 30 – 32 неделе беременности производится оценка двигательной активности плода, проводится доплеровское исследование, оценивающее интенсивность фетоплацентарного и маточно-плацентарного кровотоков.
УЗИ перед родами, как правило, проводят с целью определения массы ребенка, его положения, состояния, наличия или отсутствия обвития шейки ребенка пуповиной.
Показатели УЗИ беременной женщины
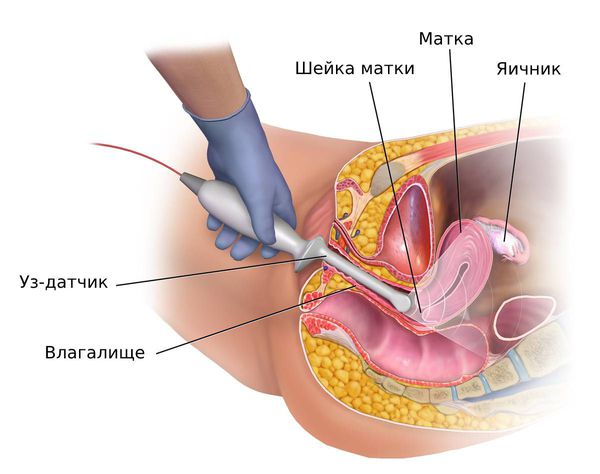
Как расшифровать результаты УЗИ матки?
Получив результаты УЗИ, Вы можете заинтересоваться, что именно написал врач. Давайте узнаем подробнее, что означают основные термины, которые УЗИсты пишут в своих заключениях.
Положение матки.
Тело матки находится в определенном положении в тазу. В норме тело матки наклонено кпереди, а сгиб между телом матки и шейкой матки образует угол. В заключении УЗИ такое положение может быть описано двумя латинскими словами: «anteversio» и «anteflexio». Это обычное (нормальное) положение матки. Если в заключении УЗИ написано, что тело матки находится в положении «retroversio», «retroflexio» это означает, что матка отклонена кзади и имеется загиб матки кзади. Загиб матки кзади может говорить о некоторых заболеваниях, спайках в малом тазу и иногда может стать причиной бесплодия.
Размеры матки.
На УЗИ можно определить 3 размера матки: поперечный размер, продольный размер и переднее-задний размер. Продольный размер (длина матки) в норме составляет 45-50 мм (у рожавших женщин до 70мм), поперечный размер (ширина матки) составляет 45-50 мм (у рожавших женщин до 60 мм), а передне-задний размер (толщина матки) в норме 40-45 мм. Незначительные отклонения в размерах матки встречаются у многих женщин и не говорят о болезни. Тем не менее, слишком большие размеры матки могут говорить о миоме матки, аденомиозе,беременности.
М-эхо.
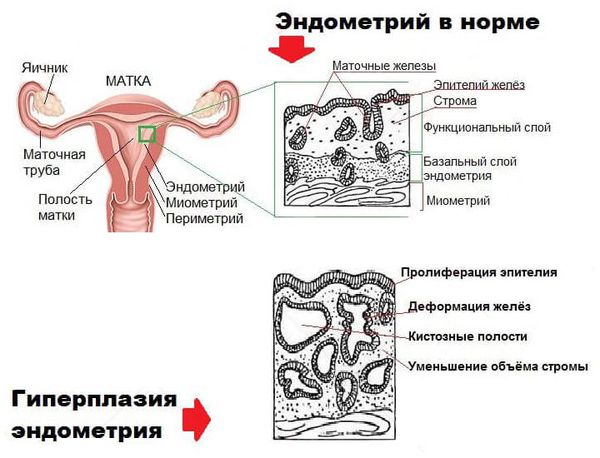
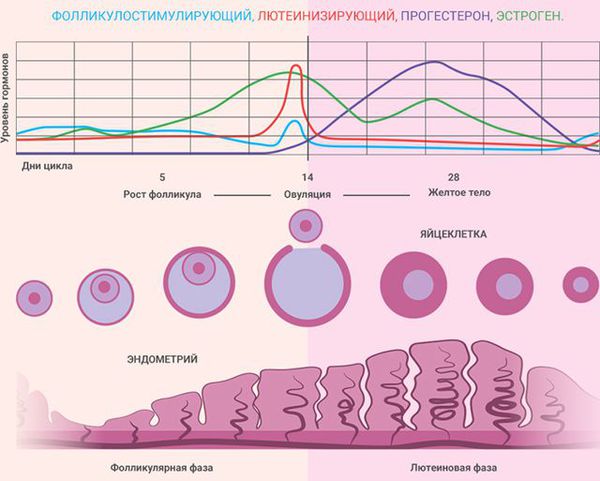
Толщина внутреннего слоя матки (эндометрия) определяется на УЗИ с помощью М-эхо. Толщина эндометрия зависит от дня менструального цикла: чем меньше дней осталось до следующих месячных, тем толще эндометрий. В первой половине менструального цикла М-эхо составляет от 0,3 до 1,0 см, во второй половине цикла толщина эндометрия продолжает расти, достигая 1,8-2,1 см за несколько дней до начала месячных. Если у вас уже наступила менопауза (климакс), то толщина эндометрия не должна превышать 0,5 см. Если толщина эндометрия слишком большая, это может говорить о гиперплазии эндометрия. В этом случае вам необходимо дополнительное обследование для того, чтоб исключить рак матки.
Структура миометрия.
Миометрий — это мышечный, самый толстый слой матки. В норме его структура должна быть однородной. Неоднородная структура миометрия может говорить об аденомиозе. Но не надо пугаться раньше времени, так как для уточнения диагноза вам понадобится дополнительное обследование.
Миома матки на УЗИ
Миома матки это доброкачественная опухоль, которая практически никогда не перерастает в рак матки. С помощью УЗИ гинеколог определяет расположение миомы и ее размеры.
При миоме размеры матки указываются в неделях беременности. Это не означает, что вы беременны, а говорит о том, что размеры вашей матки такие же, как размеры матки на определенном сроке беременности.
Размеры миомы матки могут быть различными в разные дни менструального цикла. Так, во второй половине цикла (особенно незадолго до месячных) миома немного увеличивается. Поэтому УЗИ при миоме матки лучше проходить сразу после месячных (на 5-7 день менструального цикла).
Расположение миомы матки может быть интрамуральным (в стенке матки), субмукозным (под внутренней оболочкой матки) и субсерозным (под внешней оболочкой матки).
Эндометриоз матки (аденомиоз) на УЗИ
Эндометриоз матки, или аденомиоз, это заболевание, при котором клетки подобные клеткам эндометрия прорастают в мышечный слой.
При аденомиозе на УЗИ матки врач обнаруживает, что миометрий (мышечный слой матки) имеет неоднородную структуру с гетерогенными гипоэхогенными включениями. В «переводе на русский» это означает, что в мышечном слое матки есть участки эндометрия, который образовал пузырьки (или кисты) в миометрии. Очень часто при аденомиозе матка увеличена в размере.
Беременность на УЗИ
УЗИ матки во время беременности является чрезвычайно важным этапом диагностики. Перечислим лишь несколько преимуществ УЗИ во время беременности:
Как расшифровать результаты УЗИ яичников?
На УЗИ яичников определяются размеры правого и левого яичника, а также наличие фолликулов и кист в яичнике. Нормальные размеры яичников составляют в среднем 30х25х15 мм. Отклонение в несколько миллиметров не является признаком болезни, так как в течение менструального цикла один или оба яичника могут немного увеличиваться.
Киста яичника на УЗИ
Киста яичника на УЗИ имеет вид округлого пузырька, размеры которого могут достигать нескольких сантиметров. С помощью УЗИ врач может не только определить размер кисты яичника, но и предположить ее тип (фолликулярная киста, киста желтого тела, дермоидная киста, цистаденома и так далее.
Поликистоз яичников на УЗИ. При поликистозе яичников их размеры значительно превышают норму, что заметно во время УЗИ. Увеличивается и объем яичника: если в норме объем яичника не превышает 7-8 см3, то при поликистозе яичников он увеличивается до 10-12 см3 и более. Другой признак поликистоза яичников — это утолщение капсулы яичника, а также наличие множества фолликулов в яичнике (обычно, 12 Более с диаметром фолликулов от 2 до 9 мм).
В нашем центре Вы можете пройти следующие УЗ исследования:
Что такое гиперплазия эндометрия? Причины возникновения, диагностику и методы лечения разберем в статье доктора Анькина А. О., врача УЗИ со стажем в 9 лет.
Определение болезни. Причины заболевания
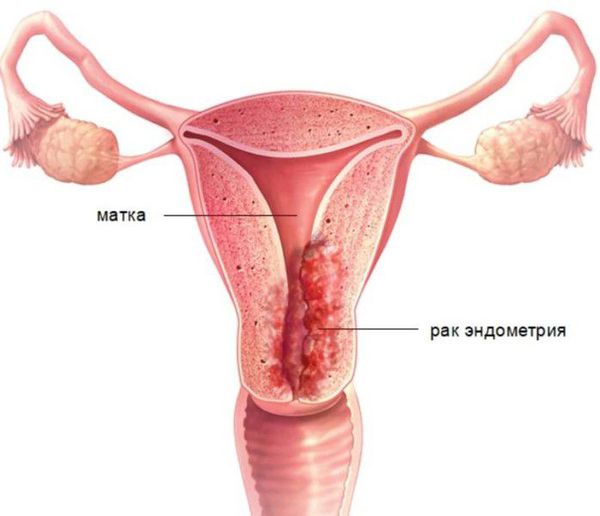
Диагноз « гиперплазия эндометрия » ставится только по заключению гистологического исследования. Без своевременной диагностики и целенаправленного лечения повышается риск развития рака эндометрия.
В составе маточного эндометрия есть специфические рецепторы, которые делают его органом-мишенью для половых гормонов. При гормональном сбое нарушается рост и дифференцировка эндометриальных клеток, что приводит к разрастанию эндометрия.
Факторы риска развития гиперплазии эндометрия [1] [8] [11] :
Симптомы гиперплазии эндометрия
В период перехода к менопаузе основным симптомом заболевания являются нерегулярные обильные менструации, сменяющиеся длительными мажущими кровянистыми выделениями.
Женщины менопаузального возраста жалуются на скудные кровянистые выделения из половых путей. Они могут проявляться эпизодически либо быть продолжительными.
Патогенез гиперплазии эндометрия
Состояние эндометрия зависит от фазы менструального цикла:
В патогенезе гиперплазии эндометрия выделяют два варианта развития событий:
В случае гиперплазии эндометрия с атипией избыток желёз эндометрия сочетается с клеточными мутациями (атипическим перерождением). Атипическая гиперплазия эндометрия является предраковым состоянием.
Классификация и стадии развития гиперплазии эндометрия
Международная классификация болезней 10-го пересмотра (МКБ-10):
Пересмотренная классификация ВОЗ 2014 года:
Осложнения гиперплазии эндометрия
Анемия. Для гиперплазии эндометрия характерны аномальные маточные кровотечения. В связи с этим женщины часто страдают от хронического малокровия разной степени выраженности.
Бесплодие. Гормональные изменения отражаются на качестве эндометрия, что создаёт риск неудачной имплантации эмбриона. Помимо этого, гиперплазия эндометрия часто выявляется на фоне хронической ановуляции, при которой зачатие невозможно.
Диагностика гиперплазии эндометрия
Диагностика основана на анализе данных анамнеза пациентки (истории болезни), клинической картины заболевания (жалоб и физикального осмотра), а также на результатах ультразвукового и гистероскопического исследования с обязательным патоморфологическим анализом соскоба из полости матки.
Диагноз «гиперплазия эндометрия» ставится только на основании гистологического исследования материала, полученного при диагностическом выскабливании слизистой оболочки матки или удалении матки.
Анамнез и клиническая картина
При сборе анамнеза врач-гинеколог задаёт пациентке вопросы:
Физикальный осмотр включает в себя местный осмотр наружных половых органов, исследование влагалища и шейки матки в зеркалах, а также бимануальное (двумя руками) исследование матки и придатков. Осмотр проводится на первичном приёме, чтобы исключить воспалительные заболевания и/или объёмные опухолевые образования.
Инструментальная диагностика
У женщин репродуктивного и пременопаузального возрастов при подозрении на гиперплазию эндометрия ТВУЗИ органов малого таза проводится на 5 – 7-й день менструального цикла. В норме в это время толщина эндометрия не превышает 6 мм. Патологию эндометрия подозревают, когда его толщина не соответствует определённой фазе менструального цикла:
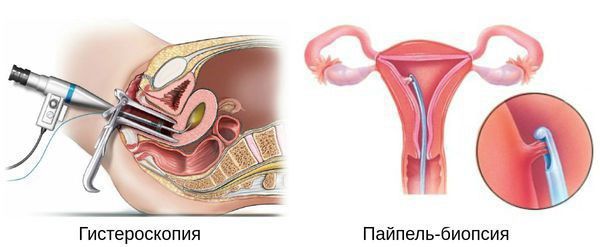
Гистероскопия с раздельным диагностическим выскабливанием (РДВ) матки и цервикального канала — информативный метод в диагностике гиперпластических процессов эндометрия. При помощи гистероскопа (эндоскопического прибора для осмотра полости матки) врач оценивает состояние слизистой оболочки матки и цервикального канала. При необходимости удаляет локальные поражения и обязательно берёт материал для последующего гистологического исследования.
Если выскабливание проводят как лечебную процедуру при обильном маточном кровотечении, врач полностью удаляет слизистую оболочку матки под контролем гистероскопии.
Дифференциальная диагностика гиперплазии эндометрия проводится с полипом эндометрия, субмукозной (подслизистой) миомой матки, эндометритом, прервавшейся беременностью и раком эндометрия.
Лечение гиперплазии эндометрия
Лечение патологии эндометрия основывается на трёх принципах:
Тактика лечения будет зависеть от результата гистологического исследования эндометрия, полученного в ходе выскабливания, от возраста женщины, сопутствующих заболеваний и репродуктивных планов.
Гиперплазия эндометрия без атипии:
Гиперплазия эндометрия с атипией:
Медикаментозное лечение гормональными препаратами проводится пациенткам репродуктивного возраста с неатипической гиперплазией эндометрия при наличии симптомов, факторов риска, отсутствии регресса за 6 месяцев наблюдения и при атипической гиперплазии эндометрия у женщин, планирующих беременность.
Гормональную терапию назначают не менее чем на 6 месяцев:
В качестве негормональной терапии возможно применение препаратов:
Лечение нужно сочетать с низкокалорийной диетой и достаточной физической нагрузкой согласно общему физическому развитию женщины. При необходимости врач назначает препараты, которые нормализуют метаболизм углеводов в организме: подавляют образование глюкозы клетками печени, повышают чувствительность тканей к инсулину, расщепляют сложные сахара.
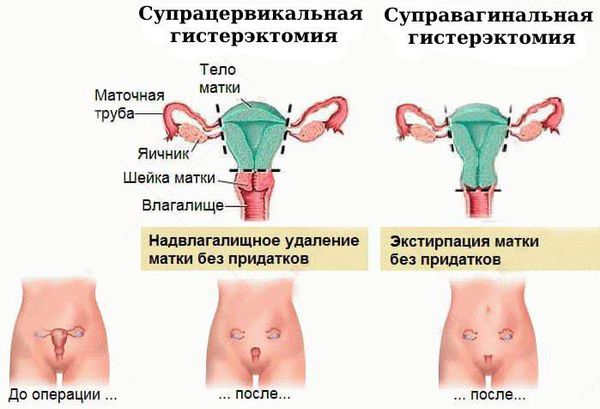
Хирургическое лечение. Атипическая гиперплазия эндометрия на начальном этапе требует обязательной консультации онкогинеколога, который должен установить, нужна ли операция и в каком объёме.
Чаще всего выполняется надвлагалищная ампутация матки — суправагинальная гистерэктомия (удаление тела и шейки матки). Вопрос о сохранении яичников решается строго индивидуально, зависит от возраста пациентки и факторов риска.
Показания к гистерэктомии:
Прогноз. Профилактика
Обследование для исключения гиперплазии или рака эндометрия показано в следующих случаях:
1. Если есть аномальные маточные кровотечения [29] [31] :
2. Если по результатам цитологического исследования соскоба шейки матки отмечается:
Профилактика:
УЗИ при беременности
Таким образом, УЗИ при беременности на раннем сроке совершенно необходимо, однако до сих пор бытуют представления о вреде УЗИ. Тем не менее, безопасность медицинского ультразвука доказана и отражена в международных документах. Рекомендации к сокращению продолжительности каждого исследования БРС, носят этический характер, учитывающий опасения будущих мам в отношении УЗИ.
Итак, каковы же возможности ультразвука? При задержке месячных всего на 3-5 дней ультразвуковой сканер с трансвагинальным датчиком может зарегистрировать маточную беременность сроком 2,5-3 недели от момента зачатия. УЗИ при беременности на раннем сроке позволяет определить эмбриологический срок беременности, т.е. срок, исчисляемый от момента слияния половых клеток.
Принятый в акушерстве отсчет от первого дня последней менструации может быть неточным, по нему сложно определить предполагаемый момент родов. Чтобы перевести эмбриологический срок беременности в акушерский, необходимо к эмбриологическому сроку прибавить 2-2,5 недели. В сроке 2,5-3 недель завершается процесс имплантации бластоцисты в слизистую оболочку матки.
С этого момента она называется плодным яйцом и становится доступной для исследования. В этом сроке бластоциста или эмбриональная камера выглядит как темное округлое или каплевидное образование, 4-5 мм в диаметре. Эмбриональная камера окружена оболочкой и не отражает ультразвуковых волн, т.е. она эхонегативна. Эмбрион и внезародышевые органы имеют микроскопическое строение и пристеночную локализацию, поэтому пока не видны при помощи ультразвука: в этом сроке плодное яйцо выглядит как однородная жидкость. Место имплантации плодного яйца чаще всего находится в области одного из трубных углов, но иногда локализация плодного яйца расположена низко, ближе к перешейку. Такая проксимальная локализация происходит в том случае, если бластоциста перемещается в полости матки в течение нескольких дней после выхода из маточной трубы и лишь потом имплантируется в стенку матки.
Если при задержке менструации в матке с помощью УЗИ не обнаруживается плодное яйцо, необходимо пройти обследование через одну-две недели, чтобы плодное яйцо увеличилось в размерах. Отсутствие плодного яйца при повторном обследовании должно насторожить врача: в таком случае возможна внематочная беременность. Однако диагноз внематочной беременности невозможно установить только лишь с помощью УЗИ, необходимо более тщательное обследование.
В некоторых случаях, когда в полости матки обнаруживается округлое жидкостное образование, но лабораторные и клинические данные не подтверждают наличие беременности, повторное обследование поможет диагностировать наличие железистого полипа, кисты или миоматозного узелка, выдающегося в полость матки. Округлое жидкостное образование может оказаться небольшим. Подобные проблемы необходимо решать только в специализированном учреждении, имеющим лицензию на работу с беременными. Там же необходимо проходить и УЗИ БРС (и любого другого срока беременности).
В женской консультации, родильном доме, перинатальном центре только профессионал – врач-эхоскопист – компетентен в области физиологии и патологии женской половой сферы, акушерства и прикладной эмбриологии. В настоящее время очень распространены центры, оказывающие услуги по принципу «УЗИ всего на свете» – эти центры не обеспечивают профессиональное обследование на должном уровне и допускают большое количество ошибок при постановке диагноза.
Но если перед зачатием в разных яичниках овулируют два фолликула, то сливаются две пары половых клеток и образуются две бластоцисты, которые имплантируются и формируется два плодных яйца с двумя эмбрионами. В таком случае образуется разнояйцевая двойня – бихориальная или дихориальная. Такие дети не являются близнецами в строгом смысле слова, потому что у них разные наборы хромосом, они могут быть разного пола и ничуть не похожими друг на друга. 70% родившихся двоен являются разнояйцевыми. Но, кроме двоен, существуют еще тройни, и вообще многоплодная беременность. Возможны различные варианты сочетаний амниотических оболочек и хорионов: так, тройня может состоять их двух близнецов и одного разнояйцевого с ними ребенка. УЗИ БРС легко идентифицирует тип двойни или тройни, но на поздних сроках это сделать труднее, т.к. эмбриональные камеры заполнят всю полость матки. Но кроме двоен и троен такого типа (каждый эмбрион находится в отдельной эмбриональной камере), существует патологический вариант многоплодной беременности (монамниотическая монохориальная беременность), когда эмбрионы не разделены межамниотической перегородкой. В этом случае возможен вариант появления сросшихся (сиамских) близнецов и развития генетически неполноценного плода. Такую беременность необходимо прервать на самом раннем сроке и предотвратить развитие подобной катастрофы. Именно УЗИ БРС позволяет предвидеть и предотвращать трагическое развитие беременности.
Поскольку развитие би-двойни происходит вследствие овуляции двух фолликулов, в яичниках находится два желтых тела (ЖТ).
Что же такое желтое тело?
Может ли УЗИ определить признаки угрожающего выкидыша?
При выкидыше происходит отслоение плодного яйца от внутренней стенки матки и в результате сокращения миометрия изгнание его из полости матки. Этот процесс делится на фазы: угрожающий выкидыш, начавшийся, «в ходу» и свершившийся. Избыточное напряжение (гипертонус) мышц матки определяются УЗИ.
Каковы УЗ-признаки начинающегося выкидыша?
Однако самопроизвольный выкидыш бывает без болей и гипертонуса. Этот случай носит название несостоявшийся выкидыш («анэмбриония», «неразвивающаяся» или «замершая беременность»). При замершей беременности жизнедеятельности эмбриона прекращается, а сократительная деятельность матки, направленная на изгнание нежизнеспособного плодного яйца из ее полости, отсутствует.
Эмбрион и все элементы эмбрионального комплекса при УЗИ на 5 неделе беременности в случае анэмбрионии не визуализируются. Это свидетельствует о том, что развитие зародыша прекратилось до того, как эмбрион достиг размеров в 1-2 мм. Повторное исследование с интервалом в неделю при подозрении на анэмбрионию позволит уточнить диагноз. Когда эмбрион отчетливо виден (например, при короткой амниотической ножке и пристеночном расположении эмбриона), возникает возможность исключить анэибрионию, при которой плодное яйцо растет из-за накапливающейся в нем жидкости, но изображения эмбриона получить по-прежнему не удается.
В случае анэмбрионии одного из плодных яиц при двойне, так называемой биамниотической монэмбриональной беременности, один из эмбрионов не развивается (несостоявшаяся двойня). Рядом с нормальной обнаруживается «пустая» амниотическая полость, затем, по мере роста плодного яйца, она серповидно огибает изображение нормальной амниотической полости и затем сливается с ней полностью. УЗ-феномен, описывающийся как «двойной контур плодного яйца» или «амниотическая нить в полости матки» – это признак несостоявшейся двойни. Этот признак не нарушает течения одноплодной беременности.
Наше оборудование
В своей работе мы используем последние достижения мировой практики. Наши врачи проводят УЗИ исследования на аппаратах экспертного уровня, таких как GE LOGIQ E9, GE VIVID 9, GE VOLUSON E8, GE VOLUSON E10.
УЗИ-аппарат VOLUSON E10 оснащен особым электронным датчиком, позволяющим докторам с максимальной точностью проводить диагностику пороков развития плода, оценку риска наследственной патологии, осложнений беременности.
Уже с самых ранних сроков, используя уникальные режимы Radience Flow, можно с максимальной точностью оценить структуры сердца плода, исключить пороки развития, а широчайший спектр возможностей 3D и 4D, в том числе, режим HD life визуализации, дает возможность не только детально оценить анатомию внутренних органов плода, но и с максимальной реалистичностью увидеть своего малыша с самого начала беременности.
Ведение беременности
Когда долгожданная беременность наступает, нужно найти по-настоящему своего врача. Это должен быть человек, которому можно будет доверять, с которым легко получится найти взаимопонимание, который с уважением относится к приватности и конфиденциальности. Именно такие акушеры-гинекологи работают в «Скандинавии», чтобы беременность протекала как можно легче, а рождение малыша осталось радостным воспоминанием.
С нашими программами ведения беременности вы можете ознакомиться здесь.
Отделение патологии беременности
Несмотря на всю естественность процесса, не всякая беременность проходит гладко, и к этому нужно быть готовыми. Поэтому в «Скандинавии» круглосуточно работает отделение патологии беременности : сюда можно обратиться с возникшими симптомами или осложнениями и рассчитывать на своевременную и качественную помощь.
Локальное утолщение миометрия при беременности что это
Как уже упоминалось, для беременных женщин является вполне обычным наличие скудных кровяных выделений, не сопровождающихся болями, в первые несколько недель беременности. Возможно, это связано с процессами инвазии трофобласта в дециду-альную оболочку полости матки. По мере развития плодного яйца в области периферической поверхности гиперэхогенного ветвистого хориона становятся различимы небольшие (от 2 до 5 мм) гипоэхогенные зоны, которые, по-видимому, представляют собой области скопления крови в виде лакун, окружающих ворсины хориона.
При трансвагинальном ЦДК артериальный и венозный кровоток в сосудах хориона выявляется раньше, чем начинает визуализироваться эмбрион. По мере увеличения срока беременности регистрируется постепенное увеличение скорости артериального кровотока.
При замершей или прерывающейся маточной беременности отмечается тенденция к увеличению венозного кровотока по периферии хориона. Однако статистически значимых различий между значениями скоростей кровотока в артериальных сосудах при нормальном развитии плодного яйца и при беременности, протекающей с осложнениями, выявлено не было.
У пациенток с обильным кровотечением могут возникать ретрохориальные гематомы. В этих случаях между хорионом и стенкой матки начинает визуализироваться скопление крови, которое выглядит в виде гипоэхогенной области, окружающей плодное яйцо. Используя формулу для расчета объема эллипсоида (длина (см) х ширина (см) х высота (см) х 0,5), размер ретрохориальной гематомы может быть выражен в количественной форме (в см3) относительно размеров плодного яйца. Имеются данные о взаимосвязи между относительным размером ретрохориальной гематомы и прогнозом в отношении прогрессирования беременности.
В том случае если ее объем составляет меньше четверти объема плодного яйца или менее 60 мл, вероятность благоприятного исхода остается достаточно высока.
При самопроизвольном неполном аборте обычно происходит экспульсия плодного яйца из матки и задержка в ней частей хориона, которые обычно визуализируются в просвете ее полости в виде гиперэхогенных структур. При этом контуры плодного яйца могут значительно деформироваться, а структура хориона становится неоднородной.
При неразвивающейся беременности отмечается отсутствие роста эмбриона или формирование его патологии, например в виде аномалии развития стебля тела в сочетании с аномалией пуповины. Так, даже при наличии плодного яйца нормальной формы и размеров в его полости могут отсутствовать эмбрион, а в ряде случаев и желточный мешок. Прекращение развития беременности на ранних сроках наиболее часто является следствием хромосомных нарушений, возникших при оплодотворении.
О гибели эмбриона при трансвагинальной эхографии свидетельствует отсутствие его сердцебиений в сроки, когда КТР составляет более 6 мм. В большинстве наблюдений сердечная деятельность эмбриона может быть зарегистрирована с момента начала его визуализации. Иногда при нарушении развития эмбриона внутри плодного яйца определяются аморфные тканевые массы, которые, наиболее вероятно, представляют собой сгустки крови и/или отторгнувшиеся обрывки децидуальной оболочки.
При полном выкидыше стенки полости матки смыкаются, и во время трансвагинального исследования выявляется тонкий эндометрий однородной структуры. Принимая во внимание, что при внематочной беременности может наблюдаться аналогичная эхографическая картина, для подтверждения диагноза полного аборта используется определение уровня (3-ХГ в крови пациентки в динамике.
Если беременность отсутствует, уровень бета-ХГ, как правило, быстро снижается, в то время как при наличии эктопической локализации плодного яйца такое снижение происходит медленно или приостанавливается на определенном уровне. После неосложненного искусственного аборта бета-ХГ может определяться в крови женщины в течение 16-60 дней (в среднем 30 дней), тогда как при самопроизвольных абортах он выявляется в течение 9-35 дней (в среднем 19 дней). Начиная с 5-го дня после удаления трубной беременности с помощью лапароскопии нулевые концентрации бета-ХГ начинают регистрироваться через 1-31 день (в среднем через 8 дней).