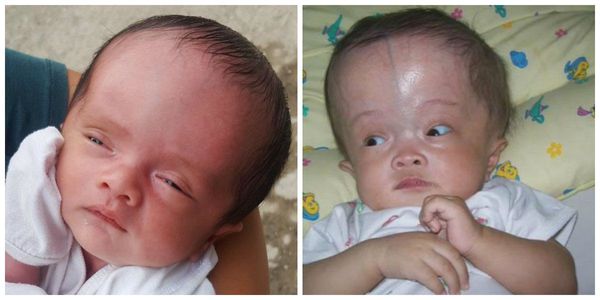
Маркеры вуи по узи при беременности что это такое
Маркеры вуи по узи при беременности что это такое
Одной из важнейших проблем современной перинатологии является прогрессирующий рост инфекционной патологии у плода и новорожденного. В структуре заболеваемости новорожденных внутриутробные инфекции (ВУИ) занимают второе место после гипоксии и асфиксии в родах [4].
В структуре перинатальной смертности удельный вес ВУИ достигает 65,6% [11]. В настоящее время насчитывается более 2500 возбудителей, способных вызывать внутриутробное инфицирование плода, при этом количество их постоянно пополняется [14]. Чаще диагностируется смешанное инфицирование вирусно-бактериальной, вирусно-вирусной природы и их различные ассоциации с трихомонадами и дрожжевыми грибами рода Candida [12].
Возбудители этих инфекций обладают прямым и непрямым действием на фето-плацентарную систему. Дегтярев Д.Н. и соав. (1998) утверждают, что чем меньше гестационный возраст плода, тем более выражена альтерация тканей. В результате этого основным клиническим проявлением инфекции плода, возникающих на ранних сроках беременности являются пороки развития [2]. По мере увеличения сроков беременности в клинической картине инфекционного заболевания плода начинают преобладать симптомы классического системного воспаления, обусловленные выраженной пролиферацией и экссудацией, что проявляется в виде гепатита, пневмонии менингита, энтероколита и других заболеваний [6].
Непрямое воздействие возбудителей на фето-плацентарную систему приводит к таким осложнениям беременности как угроза прерывания, внутриутробная гипоксия плода, ЗВУР, метаболические нарушения без специфических клинически признаков ВУИ 8.
Учитывая неспецифичность клинических проявлений ВУИ во время беременности, диагностика ее затруднена и возможна лишь в результате сочетания клинических и лабораторно-инструментальных методов исследования [5]. Метод ультразвуковой диагностики является доступным, высоко информативным, не инвазивным и позволяет провести эхографическую оценку структурной патологии плода, плаценты, амниона, а также определить степень гемодинамических нарушений фето-плацентарного комплекса у беременных с высоким инфекционным индексом [3,12].
Материалы и методы
Под наблюдением находились 123 беременных женщины, которым проводились все необходимые клинико-лабораторные обследования, а также ультразвуковое исследование в сроке 30-36 недель гестации. В зависимости от выраженности ВУИ и степени тяжести состояния все новорожденные разделены на 4 клинические группы.
Таблица 1.
Комплексное ультразвуковое исследование фетоплацентарной системы включало в себя: определение биофизического профиля плода, допплерометрическое исследование, оценку параметров кардиотокографии, что осуществлялось на аппарате «LOGIQ 5 EXPERT» по общепринятой методике. Биофизический профиль плода оценивали по шкале А.М. Vintzeleos et al.,1983, включающей следующие параметры: дыхательное движение, двигательную активность, тонус плода, объем околоплодных вод, структуру плаценты, нестрессовый тест.
Фетометрия позволила установить соответствие размеров плода гестационному сроку, диагностировать задержку внутриутробного развития.
Таблица 2. Заболеваемость беременных урогенитальными инфекциями
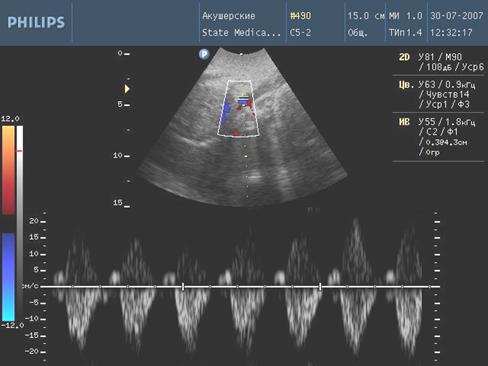
Диагностическими критериями нарушения маточно-плацентарного и плодово-плацентарного кровотока при доношенной беременности считали следующие числовые значения СДО: в артерии пуповины 3,0 и выше, а также нулевые и отрицательные значения диастолического кровотока; в маточных артериях 2,4 и выше; в аорте плода 8,0 и выше; для средней мозговой артерии менее 4 и более 7 у.е. [10].
Для оценки степени нарушений маточно-плацентарно-плодовой гемодинамики пользовались шкалой А.Н. Стрижакова (1991).
Результаты исследований
На основании ранее проведенных исследований [1] выделяют 3 группы эхографических маркеров внутриутробного инфицирования: 1) маркеры внутри-утробного инфицирования плаценты (плацентит); 2) маркеры внутриутробного инфицирования околоплодных вод (амнионит); 3) маркеры внутриутробного
инфицирования плода (инфекционные фетопатии).
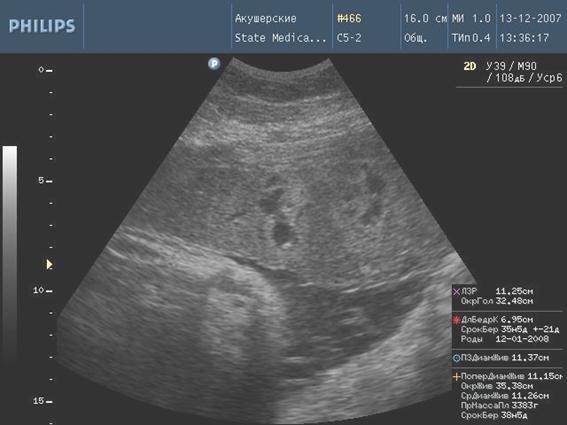
Рис. 1. Формирование псевдокист
Рис. 2. Эхографический маркер внутриутробного инфицирования околоплодных вод (свободно расположенный амниотический тяж)
При ультразвуковом исследовании у плодов с инфекционными фетопатиями обнаружены следующие эхографические особенности. Расширение чашечно-лоханочной системы выявлено у 4 (14,3%) плодов 4-ой группы и у 2 (8%) плодов третьей группы (рис. 3), вентрикуломегалия у 4-х (14,3%) плодов 4 группы и у 2 (8%) плодов 3 группы (рис. 4), гепатомегалии у 5 (17,8%) плодов 4 группы и у 2 (8%) плодов в 3 группе. Кардиомегалия с гидроперикардом зарегистрированы у 2-х (7,1%) плодов 4 группы. Отмечено появление линейных гиперэхогенных включений в перивентрикулярных зонах головного мозга плода в 4 (14,3%) случаях в 4 клинической группе, в 2 (8%) случаях в 3 клинической группе и в 1 (3,3%) случае во 2 группе. Кисты в сосудистых сплетениях головного мозга плода обнаружены в 2 (7,1%) случаях в 4 группе, в 1 (4%) случае в 3 группе и в 1 (3,3%) случае во 2 группе. Патологическое расширение петель толстого кишечника зарегистрировано у 2 (7,1%) плодов 4 группы и у 1 (4%) плода в 3 группе. Асцит выявлен у 1 (3,6%) плода 4 группы. Таким образом, наибольшее число инфекционных фетопатий было выявлено у беременных 4 клинической группы.
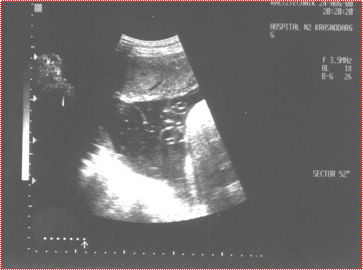
Рис. 3. Эхографический маркер внутриутробного инфицирования плода (правосторонняя пиелоэктазия)
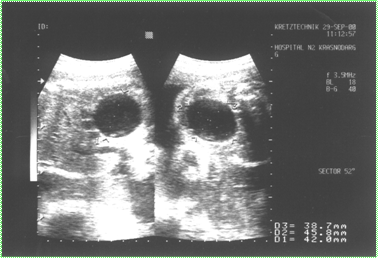
Рис. 4. Вентрикуломегалия
Исследования биофизической активности плода выявили следующие результаты. При оценке дыхательной активности плода в 1 клинической группе максимальная продолжительность одного эпизода дыхательных движений более 60 секунд определена у 35 (87,5%) плодов. У 5 (12,5%) отмечалось снижение дыхательной активности, из них у 4 (10%) продолжительность составила от 30 до 60 сек. и у 1 (2,5%) отмечалось резкое снижение данного параметра. В этой группе адекватная двигательная активность сохранялась у 38 (95%) плодов, небольшое снижение двигательной активности зарегистрировано у 2 (5%) плодов. Тонус у плодов был удовлетворительным в 100% случаев.
Во 2 клинической группе снижение дыхательной активности наблюдалось у 14 (46,6%) плодов, из них у 2 (6,6%) она не регистрировалась вообще. Снижение тонуса и двигательной активности отмечалось одномоментно у 3 (10%) плодов.
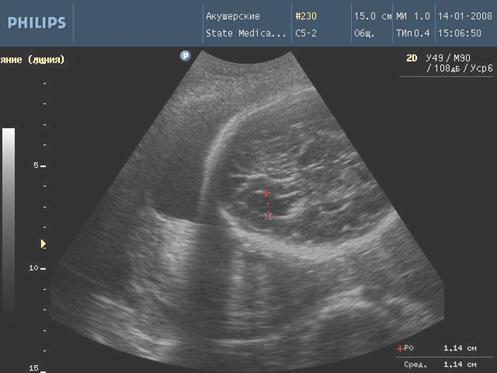
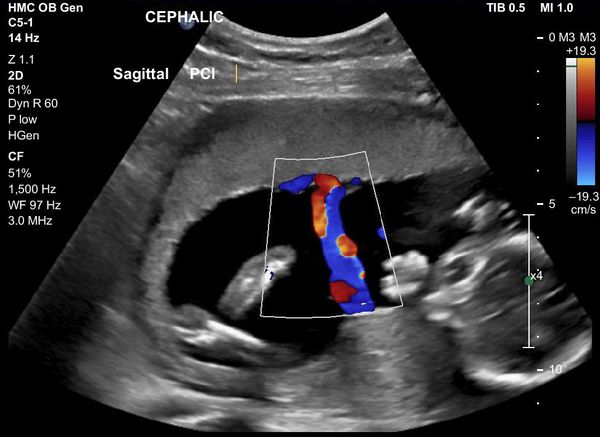
Рис. 5. Нарешение гемодинамики III ст. (ретроградный кровоток)
С целью изучения особенностей гемодинамических нарушений в фетоплацентарном комплексе у беременных с высоким инфекционным индексом были использованы значения систоло-диастолического отношения (СДО) в маточных артериях, артерии пуповины и средней мозговой артерии.
Таблица 3. Средние значения СДО в изучаемых сосудах
Что такое внутриутробная инфекция? Причины возникновения, диагностику и методы лечения разберем в статье доктора Егоровой М. Н., педиатра со стажем в 22 года.
Определение болезни. Причины заболевания
Внутриутробные инфекции — это инфекционные заболевания эмбриона, плода и новорождённого, возникающие вследствие заражения в дородовом периоде или в родах.
В 1971 году Всемирная организация здравоохранения (ВОЗ) выделила понятие TORCH — синдром. Это аббревиатура внутриутробных инфекций, которые встречаются чаще всего:
При наличии инфекций у матери возможны следующие варианты исхода беременности:
Последствия зависят от возбудителя, срока беременности и продолжительности инфекции. Для плода особенно опасны возбудители инфекционных заболеваний (краснухи и токсоплазмоза), с которыми мать впервые столкнулась во время беременности. Они могут привести к нарушению в закладке внутренних органов (порокам сердца, слепоте, глухоте и пр.).
Возможно несколько путей заражения:
Симптомы внутриутробной инфекции
Проявление инфекции напрямую зависит от сроков заражения. Для всех внутриутробных инфекций есть ряд общих симптомов [1] [6] :
Герпес
Врождённые пороки развиваются редко, они могут включать гипоплазию (недоразвитие) конечностей, микроцефалию (значительное уменьшение размеров черепа), ретинопатию (поражение сетчатки), рубцы кожи.
Клинические проявления герпеса 1 и 2 типа у новорождённых:
Наиболее тяжело герпетическая инфекция протекает при возникновении генерализованных форм (нарушении работы всех органов и систем) и при поражении центральной нервной системы (ЦНС). В случае заражения в родах инфекция проявляется через 4-20 дней (инкубационный период).
Поздние осложнения у детей, перенёсших внутриутробно герпетическую инфекцию: рецидивирующие герпетические поражения кожи и слизистых, нарушение ЦНС, отставание в психомоторном развитии, энцефалопатия (поражение головного мозга).
Ветряная оспа
Поздние осложнения у детей, перенёсших внутриутробно ветряную оспу: задержка развития, сахарный диабет, потеря зрения, увеличение частоты злокачественных опухолей.
Цитомегаловирусная инфекция
Внутриутробное инфицирование цитомегаловирусом возможно, если женщина заразилась впервые, а также если произошла реактивация цитомегаловирусной инфекции (п ревращение неактивной формы вируса в активную). Не исключено заражение в родах и во время кормления грудью.
Врождённые пороки (при заражении беременной женщины на ранних сроках): микроцефалия, атрезия (отсутствие) желчных путей, паравентрикулярные кисты (около желудочков головного мозга), поликистоз почек, пороки сердца, паховая грыжа.
Клинические проявления врождённой цитомегаловирусной инфекции:
Корь
При заражении корью на ранних сроках беременности возможно развитие врождённых пороков, выкидыши.
Клинические проявления у новорождённых:
Парвовирусная инфекция
Врождённые пороки не характерны, однако существует большой риск смерти плода при заболевании матери в первой половине беременности.
Клинические проявления у новорождённых:
ОРВИ
Чаще всего причиной внутриутробных инфекций становятся следующие инфекции: аденовирусная, грипп, парагрипп, РС-вирус.
Врождённые пороки встречаются, но характерных нет.
Клинические проявления отмечаются с первых дней жизни:
Поздние осложнения перенесённой инфекции:
Вирус Коксаки
Врождённые пороки (при заражении на ранних сроках): пороки сердца и почек.
Клинические проявления у новорождённых:
Вирусный гепатит B
Врождённые пороки и заболевания: атрезия (отсутствие) желчных путей, гепатит.
Клинические проявления у новорождённых:
Возможные поздние осложнения перенесённой инфекции: отставание психомоторного развития, цирроз печени, опухоли печени.
Сифилис
Одной из негативных тенденций в последние годы является преобладание случаев врождённого сифилиса у женщин с диагностированным ранним сифилисом. Врождённый сифилис можно предупредить путём выявления и лечения заражённых во время беременности. Поэтому беременных неоднократно обследуют на это заболевание (кровь на RW). Ранний врождённый сифилис проявляется на 2-4 неделе жизни, чаще даже позже.
Врождённые пороки: не характерны.
Клинические проявления у новорождённых:
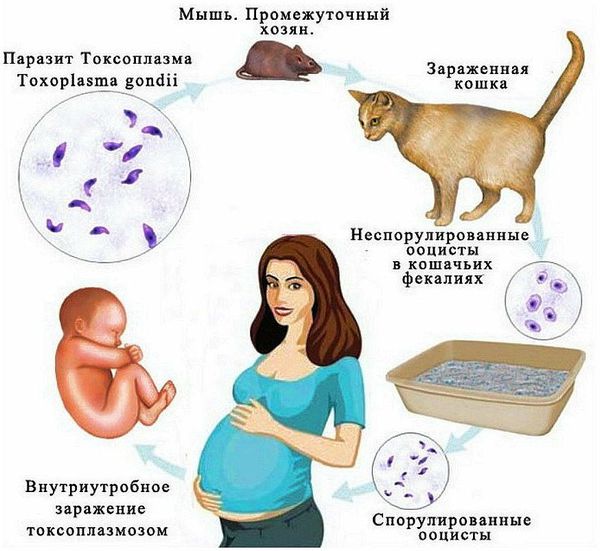
Токсоплазмоз
Высока вероятность заражения плода, если инфекция «свежая». При заражении в 1 триместре — вероятность составляет 15 %, во 2 триместре — 30 %, в последнем — более 50 %.
Врождённые пороки: пороки развития глаз (микрофтальмия), головного мозга (микроцефалия, гидроцефалия), скелета, сердца.
Клинические проявления у новорождённых. Возможно три варианта течения:
Хламидиоз
Риск передачи инфекции младенцу при рождении от инфицированной матери составляет 60-70 %. Заболевание проявляется не сразу, а спустя 5-14 суток.
Врождённые пороки не характерны.
Клинические проявления у новорождённых:
Поздние осложнения перенесённой инфекции: частые и затяжные ОРВИ.
Краснуха
Врождённые пороки: порок сердца, пороки глаз, глухота. Это основные признаки врождённой краснухи. При заражении краснухой на больших сроках беременности врождённого порока сердца может не быть, возможно только поражение органов слуха и зрения.
Другие клинические проявления:
Возможные поздние осложнения: инвалидизация, гидроцефалия, глухота, слепота, отставание в психомоторном и речевом развитии, олигофрения.
Микоплазмоз
Инфицирование микоплазмой происходит чаще в родах. При выявлении микоплазмоза у беременных проводят терапию после 16 недели беременности, что снижает частоту заболеваемости новорождённых.
Врожденные пороки возможны, но характерных пороков для микоплазменной инфекции нет.
Клинические проявления у новорождённых:
Патогенез внутриутробной инфекции
Через кровь инфекция проникает к эмбриону или плоду и вызывает воспаление. Особенностью воспалительной реакции у эмбрионов является преобладание альтернативной фазы воспаления, при которой формируются рубцы и некроз (отмирание) тканей. Это приводит к развитию необратимых изменений в органах и тканях: происходит нарушение в закладке органов, формируются уродства и пороки (например порок сердца, недоразвитие конечностей, слепота и др.). Особенно типично формирование пороков на сроке до 2 месяцев беременности. Однако некоторые пороки развития могут возникнуть на любом сроке, так как формообразовательный период идёт всю беременность.
При заражении на более поздних сроках инфекция может вызвать воспаление в различных органах: миокардит (воспаление миокарда сердца), гидроцефалию (скопление жидкости в головном мозге из-за воспаления) и др.
Для всех возбудителей внутриутробной инфекции характерно поражение плаценты. Это приводит к преждевременным родам, рождению детей с низкой массой тела (задержкой внутриутробного развития), гипоксией плода и пр. [1]
Классификация и стадии развития внутриутробной инфекции
По виду возбудителя:
По срокам заражения:
По течению инфекционного процесса:
Осложнения внутриутробной инфекции
Развитие осложнений зависит от вида возбудителя внутриутробной инфекции и сроков заражения беременной женщины. В случае заражения на ранних сроках возможны: выкидыш, замершая беременность, врождённые пороки развития (грубые пороки сердца, не совместимые с жизнью, глухота, слепота). Спрогнозировать исход инфицирования невозможно: в одних случаях наступает полное выздоровление, даже при тяжёлом поражении, в других — инвалидизация ребёнка.
При заражении на более поздних сроках и рождении ребёнка с признаками внутриутробной инфекции возможно развитие осложнений: отставание в нервно-психическом и речевом развитии, олигофрения, частые и длительно текущие заболевания, глухота, слепота, ДЦП, проблемы с обучением в школе, гидроцефалия, эпилепсия и др. [1] [6]
Диагностика внутриутробной инфекции
Существуют маркеры инфекции, которые заметны на УЗИ плода. Но эти признаки не являются специфичными для внутриутробной инфекции. Что может насторожить врача при проведении УЗИ:
При рождении ребёнка с признаками внутриутробной инфекции проводится следующий комплекс обследований:
Дифференциальную диагностику проводят со следующими патологиями:
Лечение внутриутробной инфекции
При обнаружении у новорождённых признаков внутриутробной инфекции необходимо проводить лечение сразу после рождения. Назначают антибактериальные, противовирусные, противоэпилептические препараты. Проводится лечение неврологических симптомов, поддержка основных функций органов и систем (ИВЛ, кислород, витамины). Лечение назначается индивидуально и зависит от клинической картины.
Специфическое лечение назначается при выявлении возбудителя.
При назначении антибактериальной терапии нужно учитывать, что все антибиотики обладают рядом побочных эффектов: нарушение микрофлоры, развитие устойчивости к данному антибактериальному препарату и другие неблагоприятные последствия.
Прогноз. Профилактика
Прогноз во многом зависит от степени поражения органов. При ранней диагностике и активном своевременном лечении прогноз благоприятный. При позднем инфицировании (после трёх месяцев) и отсутствии лечения — прогноз сомнительный.
После перенесённой внутриутробной инфекции возможны отдалённые последствия: ЧБД (часто и длительно болеющий ребёнок), снижение зрения или слепота, гидроцефалия, энцефалопатия и пр. Для энцефалопатии характерна минимальная мозговая дисфункция, гиперактивность, трудности в обучении, плохая успеваемость в школе.
Необходимо встать на учёт по беременности в срок до 12 недель. Во время беременности не посещать массовые мероприятия в период карантина, исключить общение с детьми, не привитыми от кори и краснухи. Профилактика заражения ВИЧ, гепатитом В и инфекциями, передающимися половым путём, подразумевает обследование полового партнёра беременной, исключение случайных половых контактов с другими партнёрами.
Маркеры вуи по узи при беременности что это такое
В последние годы плацентарная недостаточность (ПН) занимает одно из ведущих мест в общей структуре перинатальной смертности и заболеваемости и остается важнейшей проблемой современного акушерства [1, 2]. В структуре акушерских осложнений частота встречаемости плацентарной недостаточности составляет 52,0 %. Внутриутробная инфекция (ВУИ) относится к тяжелым осложнениям беременности и зачастую обнаруживается вместе с плацентарной недостаточностью, существенно влияя на перинатальные исходы. Инфицирование плаценты и плода происходит в различные сроки беременности. В первом триместре беременности основными показателями УЗ обследования являются размеры плодного яйца и эмбриона, а также состояние и размеры желточного мешка и хориона. Большинство исследователей отмечают высокую диагностическую ценность данного метода обследования [3, 4, 5, 6].
Безусловно, определяя характерные признаки ВУИ, необходимо провести дифференциальную диагностику с пороками развития сердца, хромосомными заболеваниями, синдромами мальформаций, чтобы выявить группу инфекций, относящихся к TORCH (Т – токсоплазмоз, О – другие инфекционные агенты (корь, парвовирус В19, сифилис, ветряная оспа, вирус Коксаки, вирусы гепатита С, В, Е, Д, папилломавирус, листериоз, гонорея, боррелиоз, ВИЧ-инфекция, эпидемический паротит, микоплазма, грипп, малярия, инфекционный мононуклеоз, хламидии, стрептококки группы В), R – краснуха, C – цитомегаловирус, H – простой герпес). В связи с тем, что ультразвуковые маркеры в полной мере не могут исключить или подтвердить пренатальную инфекцию с точной достоверностью, обнаружение ультразвуковых критериев, типичных для ВУИ плода, имеет важное значение для выработки дальнейшей тактики ведения беременности.
Целью исследования явилось выявление ультразвуковых маркеров внутриутробного инфицирования плода у женщин с плацентарной недостаточностью.
Материалы и методы исследования
Для получения достоверной картины внутриутробного инфицирования у беременных мы провели исследования среди 169 женщин репродуктивного возраста, которые были разделены на 2 группы. Первую группу составили 123 женщины, обратившиеся за гинекологической помощью, т.е. имевшие на период проведения работу ту или иную гинекологическую заболеваемость. Вторую группу составили 46 женщин, которые в отмеченном периоде не имели текущей гинекологической заболеваемости. Возраст женщин колебался от 18 до 39 лет.
Критериями включения беременных в основную группу были следующие эхографические признаки ВУИ: изменение количества околоплодных вод, гиперэхогенный кишечник, синдром задержки развития плода, изменения кровотока у плода, инфекционная кардиопатия, гепатоспленомегалия, амниотические тяжи, кальцификаты или гиперэхогенные включения в паренхиматозных органах. Наличие этих маркеров, как единственных, так и в различных сочетаниях, явилось показанием проведения в дальнейшем динамической допплерометрии.
Состояние фетоплацентарного комплекса (ФПК) изучали с помощью инструментальных методов исследования, включающих комплексное ультразвуковое исследование (плацентографию, фетометрию, развитие внутренних органов плода и оценку количества околоплодных вод), допплерометрическое исследование кровотока в артериях пуповины (АП), маточных артериях (МА), венозном протоке плода (ВП) и средней мозговой артерии (СМА).
Диагноз плацентарной недостаточности устанавливали при выявлении двух и более из перечисленных ниже признаков:
– выявление по данным эхографии задержки внутриутробного роста плода;
– выявление по данным КТГ хронической внутриутробной гипоксии плода;
– выявление внутриутробной гибели плода на любом сроке беременности;
– выявление нарушения плодово-плацентарного кровотока по данным допплерографии;
– выявление маловодия по данным эхографии;
– выявление характерных изменений в структуре плаценты по данным УЗИ: обнаружение тромбозов, инфарктов и изменения в эхогенности базальной мембраны.
В ходе исследования использовались различные функции УЗИ: 2D-сканирование, 3D/4D сканирование плаценты, плода, пуповины, для оценки кровотоков в ФПК применялась спектральная допплерометрия. Статистический анализ данных осуществлялся с помощью программы электронного пакета Microsoft Excel 2007, которые были сформированы в соответствии с запросами настоящего исследования.
Результаты исследования и их обсуждение
В ходе проведенных исследований произведен анализ эхографических особенностей ФПК. Выявленные эхографические признаки, характеризующие внутриутробное инфицирование плода, представлены в табл. 1.
Эхографические признаки, характеризующие состояние ФПК в III триместре беременности
Современный взгляд на проблему внутриутробной инфекции
Рассмотрена проблема внутриутробного инфицирования и внутриутробной инфекции (ВУИ) плода, факторы риска внутриутробных инфекций, патогенетические механизмы возникновения, развития и воздействия ВУИ, подходы к диагностике и лечению.
The issue of fetal intrauterine infecting and intrauterine infection (IUI) was considered, as well as the risk factors of intrauterine infections, pathogenic mechanisms of their occurrence, development and effect of IUI, and approaches to the diagnostics and treatment.
Проблема внутриутробной инфекции особо актуальна в современных условиях в связи с распространенностью и тяжестью воспалительных процессов. Проблема внутриутробного инфицирования и внутриутробной инфекции (ВУИ) плода является одной из ведущих в акушерской практике и в перинатологии в связи с высоким уровнем инфицирования беременных, рожениц и родильниц, опасностью нарушения развития плода и рождения больного ребенка. Наличие инфекции у матери является фактором риска ВУИ плода, но не всегда означает его заболевание [1, 5–7, 13].
Внутриутробная инфекция — группа инфекционно-воспалительных заболеваний плода и детей раннего возраста, которые вызываются различными возбудителями, но характеризуются сходными эпидемиологическими параметрами и нередко имеют однотипные клинические проявления. Заболевания развиваются в результате внутриутробного (анте- и/или интранатального) инфицирования плода. При этом в подавляющем большинстве случаев источником инфекции для плода является мать. Истинная частота врожденных инфекций до настоящего времени не установлена, но, по данным ряда авторов, распространенность данной патологии в человеческой популяции может достигать 10%. В структуре перинатальной смертности ВУИ составляет более 30% [1, 5–7].
Кроме этого, ВУИ относятся к тяжелым заболеваниям и во многом определяют уровень младенческой смертности.
Согласно данным многих авторов, причиной внезапной смерти грудных детей является инфекционное заболевание, протекающее без ясной симптоматики. В числе причин или фоновых состояний скоропостижной смерти могут быть ВУИ [2].
Под внутриутробным инфицированием понимают процесс внутриутробного проникновения микроорганизмов к плоду, при котором отсутствуют признаки инфекционной болезни плода. Как правило, инфекционный процесс затрагивает плаценту, в которой развивается плацентит, хориоамнионит и т. д. Диагноз внутриутробного инфицирования у новорожденного устанавливается на основании выделения возбудителя из клеток крови, ликвора и других источников, выявления IgM и низкоавидных IgG в пуповинной крови, а также при морфологическом исследовании плаценты [1, 5–7].
Внутриутробное инфицирование не означает неизбежного развития инфекционного заболевания. Для выявления ВУИ необходимо наличие данных лабораторного исследования в сочетании с клинической картиной инфекционного заболевания. Под ВУИ подразумевают не только процесс распространения инфекционных агентов в организме плода, но и вызванные ими морфофункциональные нарушения различных органов и систем, характерные для инфекционной болезни (сепсис, пневмония, менингит, гепатит и т. д.), возникшей анте- или интранатально и выявляемой пренатально или после рождения [10, 11].
Инфекционно-воспалительные заболевания во время беременности имеют особенности: инфицирование плода и новорожденного может быть вызвано как острой инфекцией матери, так и активацией хронической, персистирующей инфекции во время беременности; большая часть заболеваний беременных, приводящих к внутриматочной инфекции, протекает в латентной или субклинической форме; активация персистирующей инфекции возможна при любом нарушении гомеостаза в организме беременной (стресс, острые респираторные вирусные инфекции, переохлаждение и др.) [1, 2].
Зачастую ВУИ ассоциируются с наличием инфекций TORCH — то есть синдромом комплекса. Данный термин образован первыми буквами латинских названий наиболее часто верифицируемых врожденных инфекций: T — токсоплазмоз (Тoxoplasmоsis), R — краснуха (Rubella), С — цитомегалия (Cytomegalia), Н — герпес (Herpes) и О — другие инфекции (Оther). К последним относят сифилис, листериоз, вирусные гепатиты, хламидиоз, ВИЧ-инфекцию, микоплазмоз и др. [9, 11].
Принимая во внимание, что источником инфекции для плода всегда является его мать, особое значение приобретают следующие факторы риска внутриутробных инфекций:
Патогенетические механизмы возникновения, развития и воздействия ВУИ разнообразны и зависят от многих факторов:
Влияние инфекции на эмбрион и плод заключается в воздействии комплекса следующих факторов:
Таким образом, реализуется ли внутриутробное инфицирование в ВУИ или нет, зависит от ряда факторов, которые мы представили выше.
Учитывая неспецифичность клинических проявлений ВУИ во время беременности, диагностика данной патологии в большинстве случаев затруднена и возможна лишь в результате сочетания клинических и лабораторно-диагностических методов обследования.
Клинический метод исследования позволяет выявить различные осложнения гестационного периода, такие как невынашивание беременности и синдром задержки роста плода (СЗРП). Кроме этого, немаловажное значение имеет наличие проявлений инфекции у матери (отит, гайморит, пиелонефрит, цистит и т. д.).
Методы, позволяющие оценить состояние фетоплацентарной системы:
Микробиологические и серологические исследования:
Исследование хориона (биопсия хориона): бактериологический метод, ПЦР-диагностика.
Исследование околоплодных вод (амниоцентез): бактериологический метод, ПЦР-диагностика.
Исследование пуповинной крови плода (кордоцентез): бактериологический метод, ПЦР-диагностика и специфический иммунный ответ (IgM) плода.
Морфологическое исследование плаценты, данные аутопсии.
Клиническая оценка состояния новорожденного («незрелость» при доношенном сроке беременности, манифестация инфекционного заболевания, врожденные пороки развития) [1, 9, 11, 14, 15].
Предположительный диагноз внутриутробного инфицирования и ВУИ помогают поставить косвенные методы:
К прямым методам диагностики внутриутробного инфицирования и ВУИ относятся: выявление возбудителя в материале, полученном при биопсии хориона, амниоцентезе (ПЦР, бактериологический метод), кордоцентезе (ПЦР, бактериологический метод и определение уровня специфических IgM).
Характер течения беременности при внутриутробной инфекции зависит от срока воздействия возбудителя.
На ранних этапах зародыша (1–3 недели беременности) из-за отсутствия механизмов взаимодействия инфекционного агента и плодного яйца реализации воспалительной реакции чаще всего не происходит. Контакт с инфекцией может закончиться альтернативным процессом и гибелью плодного яйца. Повреждение эмбриона инфекцией на 4–12 неделях беременности связано с вирусной инфекцией, проникновением микроорганизмов через хорион. Плод еще не имеет защитных механизмов. Нарушение закладки органов и систем вызывает тератогенный и эмбриотоксический эффект [13, 15].
В I триместре беременности специфических клинических признаков наличия ВУИ нет, косвенно о ней свидетельствуют некоторые эхографические признаки:
Инфекционные фетопатии возникают с 16-й недели, когда происходит генерализация инфекции у плода. Могут возникать такие пороки развития, как фиброэластоз эндокарда, поликистоз легких, микро- и гидроцефалия (ранние фетопатии) [12–15].
В III триместре плод реагирует на внедрение возбудителя локальной реакцией. Могут возникнуть энцефалит, гепатит, пневмония, интерстициальный нефрит. Влияние вирусов чаще всего проявляется признаками незрелости, дисэмбриогенетическими стигмами, затяжным адаптационным периодом, значительной потерей массы тела в раннем постнатальном периоде. Данные эхографии во II и III триместрах беременности, указывающие на развитие инфекции у плода:
После верификации диагноза ВУИ лечебные мероприятии проводят с помощью этиотропной, антимикробной терапии: препараты пенициллинового ряда и макролиды. Целесообразность назначения антимикробных препаратов не вызывает сомнения, если ВУИ обусловлено наличием патогенных возбудителей (бледная спирохета, токсоплазма, хламидии, гонококк и т. д.) [8, 14].
В настоящее время одним из наиболее дискутабельных вопросов в акушерстве является выяснение истинной этиологической роли генитальных микоплазм (Mycoplasma hominis, Mycoplasma genitalis, Ureaplasma urealyticum) в развитии патологии матери и плода. Инфицирование плода генитальными микоплазмами происходит преимущественно интранатально: в 18–55% — у доношенных новорожденных и в 29–55% — у недоношенных [3, 16, 20].
Актуальность проблемы урогенитального микоплазмоза обусловлена не только значительным распространением этой инфекции в популяции, но и неоднозначностью ее оценки как эпидемиологами, так и клиницистами [16].
По данным различных исследователей, микоплазмы являются возможной причиной развития конъюнктивитов, врожденных пневмоний, респираторного дистресс-синдрома, хронических заболеваний легких, менингита и неонатального сепсиса. Вопрос о терапии микоплазменной инфекции до настоящего времени остается открытым. В схемах терапии предусматривается 7–10-дневные курсы макролидов [1, 3, 21, 22].
Во время беременности противовирусная терапия при генитальном герпесе, цитомегаловирусной инфекции, вирусе ветряной оспы проводится с помощью этиотропных препаратов (ацикловир) начиная со II триместра гестационного периода. Целью лечения является профилактика рецидивирования и антенатального инфицирования [14, 17, 19].
Трихомонадная инфекция относится к группе негонококковых воспалительных заболеваний мочеполовых органов. Лечение трихомониаза во время беременности осуществляется с помощью метронидазол-содержащих препаратов начиная со II триместра гестационного периода [8].
Появление новых методов диагностики, разработка и внедрение новых лекарственных средств не изменяют ситуацию с внутриутробными инфекциями, оставляя это по-прежнему актуальной проблемой в акушерстве. Все это обуславливает неуклонный рост инфекции в человеческой популяции, высокий процент рецидивов инфекции даже у пациентов, получавших курс антибиотикотерапии в соответствии с действующими инструкциями и схемами лечения. Проблема осложняется тем, что в настоящее время отсутствует единая концепция механизма рецидивирования, недостаточно изучена роль микст-инфекции в возникновении, течении и персистировании инфекции, не учитываются особенности гормонального и иммунного статуса больного, не сформированы диагностические критерии контроля излеченности патологического процесса. Это все вместе взятое является стимулом для продолжения исследований, направленных на решение данных проблем. Несмотря на то что роль вирусных и бактериальных инфекций в этиологии и патогенезе многих патологических процессов не вызывает сомнений, вопрос о значении инфекций в качестве моновозбудителя на сегодняшний день окончательно не решен. Актуальным по-прежнему остается вопрос разработки алгоритма лабораторной диагностики заболеваний.
Только совершенствование диагностических подходов, разработка оптимальных алгоритмов и методов обследования и предупреждение распространения резистентных штаммов путем адекватного отношения к каждому пациенту индивидуально (обязательное проведение посевов на определение чувствительности к антибиотикам до назначения терапии) может изменить данную ситуацию.
Исследование выполнено за счет гранта Российского научного фонда (проект № 15-15-00109).
Литература
ГБОУ ВПО МГМСУ им. А. И. Евдокимова МЗ РФ, Москва