Масса миокарда увеличена что это значит
Миокардит
Миокардит — совокупность морфологических изменений тканей сердечной мышцы воспалительного характера. Протекает болезнь в острой и хронической форме и является чаще следствием инфекционных заболеваний, реже — неинфекционных. Отличается значительной вариабельностью клинических проявлений, выраженность которых во многом зависит от степени поражения миокарда, локализации патологического очага, особенностей протекания воспалительного процесса.
«Клиника АВС» — многопрофильный медицинский центр, который оказывает специализированную помощь пациентам с заболеваниями сердца. Здесь работает опытный медицинский персонал, врачи высшей категории, кандидаты медицинских наук. Клиника оснащена современным высокоинформативным диагностическим оборудованием, что в комплексе позволяет поставить точный диагноз в кратчайшие сроки и оказать грамотную медицинскую помощь независимо от сложности и стадии развития заболевания.
Общие сведения
Миокардит сердца развивается в разном возрасте (но чаще в 30-40 лет). Часто протекает под видом инфекционного процесса, которым был вызван, поэтому может оставаться незамеченным длительное время. В дальнейшем возможны рецидивы заболевания, развитие тяжелой острой симптоматики и серьезных осложнений.
Воспаление миокарда сопровождается повреждением кардиомиоцитов, в результате воздействия инфекционного или другого кардиотоксического агента. Помимо этого в воспалительный процесс могут быть вовлечены клетки соединительнотканной структуры, проводящей системы и пр.
Причины миокардита
Классификация миокардитов
По нозологической принадлежности миокардиты классифицируется на:
Симптомы миокардита
Степень поражения сердечной мышцы, локализация воспалительного очага, наличие распространения на перикард — во многом определяют клиническую картину. Симптомы миокардита заключаются в недостаточной сократительной способности сердечной мышцы и нарушениях ритма сердца.
Миокардит сердца может иметь слабовыраженные симптомы, протекать скрыто или остро. Чаще пациенты жалуются на боли в сердце, ощущение нехватки воздуха, повышенную потливость, быструю утомляемость. Внешние признаки: бледность эпидермиса с синим оттенком, увеличение вен шеи, отечность.
В результате обследования выявляется артериальная гипотония, увеличение сердца, нарушение пульса, кровоснабжения органов, внутрисердечной проводимости, аритмия, систолический шум на верхушке сердца, приглушенность I тона.
Осложнения миокардита
Следствием воспаления становится разрастание соединительной ткани, развитие кардиосклероза. При тяжелой форме развивается сердечная недостаточность (ухудшается доставка крови к тканям). Возможно развитие тромбоэмболии, приводящей к инсульту, инфаркту. Патология может стать причиной внезапного летального исхода.
Диагностика миокардита
Симптоматика неспецифична, что усложняет постановку диагноза. Врачи собирают анамнез, а также изучают данные лабораторных и инструментальных исследований.
Для постановки диагноза могут понадобиться данные следующих показателей/анализов:
Лечение миокардита
Терапия зависит от первопричины и стадии болезни. При легкой форме рекомендуется снижение двигательной активности, коррекция рациона (ограничение соли, воды, увеличение потребления витаминизированных, белковых продуктов).
В более тяжелых состояниях необходим постельный режим. Фармакотерапия может включать:
Лечение миокардита также может включать установку кардиостимулятора, трансплантацию сердца.
Прогноз при миокардите
При латентном и малосимптомном протекании патологии возможно самоизлечение. Если клиническая картина выражена, прогноз ухудшается: выздоровление наблюдается в половине случаев, в остальных — развивается дилатационная кардиомиопатия. Сердечная аритмия может спровоцировать летальный исход. В клинической практике имеются случаи тяжелого протекания патологии с быстрым прогрессированием сердечной недостаточности и внезапной смертью.
Профилактика миокардита
Специфической профилактики не существует. Но рекомендуется соблюдать ряд мер, которые помогут предупредить развитие патологии: своевременно и полностью лечить инфекционные заболевания, избегать укусов клещей, соблюдать правила личной гигиены, не пропускать плановую вакцинацию, вести ЗОЖ, периодически проходить профилактическое обследование у кардиолога.
Миокардит имеет в каждом случае разные симптомы и лечение у взрослых. В «Клинике АВС» высококвалифицированные кардиологи, ангиохирурги, флебологи и другие специалисты окажут полный спектр медицинской помощи кардиохирургического профиля.
Масса миокарда увеличена что это значит
Гипертрофия миокарда левого желудочка (ГЛЖ), как элемент его структурной перестройки, считается признаком морфологического отклонения от нормы, ярким предиктором неблагоприятного прогноза вызвавшего его заболевания, а так же критерием, определяющим выбор активной тактики лечения [28]. За последние двадцать лет были проведены клинические исследования, доказавшие независимый вклад медикаментозного уменьшения массы миокарда ЛЖ (ММЛЖ) у больных артериальной гипертонией (АГ), что делает необходимым определение и контролирование ММЛЖ [18 ]. На основе этих представлений рекомендации последних лет по диагностике и лечению АГ включают в алгоритм антигипертензивной тактики ведения пациентов измерение ММЛЖ с целью определения наличия ГЛЖ [4, 35].
Все Эхо-кг вычисления ММЛЖ, основанные на определении разницы объемов ЛЖ по эпикарду и эндокарду, умноженной на плотность миокарда, сталкиваются с проблемами определения границ раздела тканей и оценки формы левого желудочка. При этом многие методы основаны на линейных измерениях в М-режиме под контролем В-режима, либо непосредственно в двухмерном изображении [24]. Существовавшая ранее проблема идентификации границ раздела тканей, таких как «перикард-эпикард» и «кровь-эндокард», в последние годы, в общем, разрешена, но требует критического отношения к исследованиям прошлых лет и не освобождает исследователей от необходимости использования всех технических возможностей УЗ-сканеров.
Индивидуальные же различия геометрии ЛЖ препятствует созданию универсальной его математической модели даже в отсутствии локальных нарушений структуры ЛЖ и приближением его формы к эллипсу, что породило большое количество формул, а, следовательно, критериев определения ГЛЖ, следствием чего являются разные выводы о наличии гипертрофии у одного и того же пациента.
Второй проблемой, кроме определения ММЛЖ, является отсутствие унифицированных критериев её индексации, а, следовательно, и формирования критериев ГЛЖ. Определение размеров органов через аллометрические зависимости их от массы тела, принятые в сравнительной морфологии, неприемлемо в человеческой популяции по причине вариабельности массы тела индивидуума, зависящей от многих факторов, в частности от конституциональных особенностей, физического развития, а также возможного изменения размеров органа в результате заболевания [5].
Таким образом, влияние разных факторов на изменчивость ММЛЖ у детей и взрослых не позволяет использовать одинаковые подходы к оценке и диагностике ГМЛЖ. При этом индексация к росту 2,7 более обоснована у детей, нежели у взрослых, у которых, возможно, имеется переоценка данного критерия.
Чаще используется коррекция ММЛЖ к ППТ, рассчитываемой по формуле Дю Буа, но данная стандартизация несовершенна, ибо недооценивает ММЛЖ у лиц при наличии ожирения.
Анализируя данные Framingham Heart Study и используя формулу Penn Сonvention при индексации к росту D. Levy, R.J. Garrison, D.D. Savage et al. определяли ГЛЖ как отклонение значений ММЛЖ от среднего ± 2SD в контрольной группе, т.е. 143 гр/м для мужчин и 102 гр/м для женщин. За четыре года наблюдения сердечно-сосудистая заболеваемость (ССЗ) оказалась выше у лиц с большей ММЛЖ: у мужчин с ИММЛЖ 2 у женщин и 134 гр/м 2 у мужчин [2], хотя прогностически неблагоприятной у мужчин с артериальной гипертонией (АГ) является величина более 125 гр/м 2 [9].
Частота выявления ГМЛЖ как при ожирении, так и при ССЗ, увеличивается при индексации к росту (рост 2,7 ), однако, пока недостаточно данных, чтобы судить о дополнительной прогностической ценности данного подхода [27].
Сравнение различных индексаций ММЛЖ для прогнозирования риска смертности было изучено Y. Liao, R.S. Cooper, R. Durazo-Arvizu et al. (1997 г.) у 998 пациентов с сердечной патологией при 7-летнем наблюдении. Обнаружена высокая корреляция различных индексаций между собой (r=0,90-0,99). При этом увеличение любого из индексов было сопряжено с трёхкратным риском смерти от всех причин и сердечных заболеваний. 12% лиц с ГМЛЖ на основе индексации к росту имели умеренное повышение ММЛЖ при отсутствии увеличения риска, хотя избыточный вес был распространен в этой группе, что указывает на оправданность индексации к росту при наличии ожирения. Таким образом, гипертрофия миокарда, выявленная с использованием различной индексации, в равной степени сохраняет прогностическую значимость в отношении риска возникновения смерти [30].
P. Gosse, V. Jullien, P. Jarnier et al. исследовали связь между ИММЛЖ и средним дневным систолическим артериальным давлением (САД) по данным суточного мониторирования АД (СМАД) у 363 не леченных гипотензивными препаратами больных АГ. Индексацию ММЛЖ проводили по ППТ, росту, росту 2,7 и анализировали полученные данные с учетом гендерного признака. ММЛЖ, соответствующая величине САД >135 мм рт. ст., рассматривалась как критерий ГМЛЖ. Больший процент выявления ГМЛЖ обнаружен при индексации ММЛЖ по росту 2,7 (50,4 %) и росту (50,1 %), а выявление ГЛЖ при индексации по ППТ составило 48,2 % за счет уменьшения её у лиц с ожирением, следовательно ученые делают вывод о более чувствительном критерии ГМЛЖ при индексации по росту 2,7 и предлагают отрезными точками считать величину, превышающую 47 гр/м 2,7 у женщин и 53 гр/м 2,7 у мужчин [21].
Изложенные выше неоднозначные представления о нормальных значениях ММЛЖ, ИММЛЖ и критериях ГЛЖ представлены в таблице 1.
ИММЛЖ, как критерий ГМЛЖ с учетом и без гендерного признака
Масса миокарда увеличена что это значит

Поиск
Особенности ремоделирования миокарда у больных с метаболическим синдромом
Во Фремингемском исследовании впервые было показано, что гипертрофия левого желудочка (ГЛЖ), независимо от уровня АД, является фактором риска внезапной смерти, застойной сердечной недостаточности, желудочковых аритмий, ИБС, инфаркта миокарда, а также смертности от сердечно-сосудистых заболеваний. С помощью эхокардиографии установлено, что повышение массы миокарда на 50 г/м 2 увеличивает относительный риск сердечно-сосудистых заболеваний в 1,73 раза у мужчин и в 2,12 раза у женщин [9]. Относительный риск смерти при увеличении массы миокарда на 100 г возрастает в 2,1 раза. Смертность от сердечно-сосудистых заболеваний у больных с АГ при наличии ГЛЖ в 25 раз выше (15%), чем при ее отсутствии (0,6%) [8].
Считается, что ГЛЖ является адаптационным ответом на повышенную гемодинамическую нагрузку или следствием генетического дефекта. Однако, в последнее время стало очевидным, что анатомические изменения ЛЖ не всегда сопровождаются нарастанием массы миокарда. Происходит изменение архитектоники интерстиция миокарда, которое приводит к фиброзу и специфическим морфологическим изменениям или ремоделированию миокарда [2,4,5 ].
По эхоКГ у больных в ответ на увеличение нагрузки на сердце определяются различные изменения формы ЛЖ. За основу классификации принимается определение индекса массы миокарда ЛЖ (ММЛЖ) и относительная толщина стенок ЛЖ (ОТС) [ 3,6 ]. При «чистой» форме перегрузки сердца давлением ГЛЖ чаще имеет концентрический вариант ремоделирования — увеличение ММЛЖ и ОТС >0,45 (КГЛЖ). При перегрузке объемом, как это наблюдается при ожирении, она приобретает эксцентрическую форму — увеличение ММЛЖ и ОТС 26 кг/м2, и отношение окружности талии к окружности бедер (ОТ/ОБ) у женщин > 0.85, у мужчин > 0.9. Сахарный диабет (СД) 2 типа имели 59 больных, средняя продолжительность заболевания 6,4±2,2 года. У больных измерялось каузальное давление и проводилось суточное мониторирование (СМАД) с помощью портативных приборов АВРМ-04 (фирма «Meditech», Венгрия). Деление больных на 5 групп происходило по результатам СМАД. В группы 1 и 4 артериальной гипертензии вошли пациенты с высоким «офисным» АД, которая подтверждалась данными СМАД. Группа 2, обозначенная нами как группа нестабильной артериальной гипертензии, сформирована из больных, указывающих на эпизоды повышенного АД с «офисным» АД более 140/90 мм рт, но по результатам СМАД имеющим среднее суточное САД 3 — КДР 3 ] — 13,6. Индекс массы миокарда рассчитывался по отношению ММ к площади поверхности тела, к росту и к росту в степени 2.7. Нами взято несколько индексов для определения ГЛЖ. Индексация по площади тела (ИМ/ПТ) у лиц с избыточной массой тела сопровождается недостаточным выявлением случаев ГЛЖ, индекс ИМ /Р (рост) недооценивает частоту встречаемости ГЛЖ у высоких пациентов, в то время как индексация по Р 2,7 уменьшает несоответствие между ростом и мало зависит от веса. ГЛЖ фиксировали по известным параметрам и сочетание более 2- х критериев принимали за ГЛЖ..
1. ММЛЖ более 200 грамм;
2.1. ИМ /Р у мужчин.> 163 г/м, у женщин > 121 г/м;
3. толщина МЖП и/или ЗСЛЖ ³ 1,1см.
Эхокардиографические параметры систолической функции миокарда левого желудочка УО, ФВ, ФУ были не ниже, чем у здоровых, а в группах в основном зависели от степени увеличения АД. При отсутствии различий по величине ударного объема (УО), определялись разнонаправленные значения индексов сократимости. Так, среди больных с нормальным АД, фракция выброса (ФВ) и степень укорочения передне — заднего размера ЛЖ (ФУ) были выше чем у больных АГ. Среди групп СД 2 показатель сократимости — ФУ был ниже в группе АГ, при более высоких значениях ФВ и КДО по сравнению с группой нормального АД. У больных этой группы высокая фракция выброса поддерживалась за счет увеличения объема ЛЖ, но снижение ФУ могло быть свидетельством латентной декомпенсации.
Объемные параметры ЭХО-КГ по группам также зависели от наличия АГ и СД 2. Отсутствовали различия у больных СД 2 и ожирением без АГ (3 и 5 группы) и у больных 2 и 3 групп: СД 2 с нестабильной АГ и с нормальным АД. Особый интерес представляет сравнение 3 и 4 групп, из которого следует, что больные с СД 2 и нестабильной АГ имели такие же параметры внутрисердечной гемодинамики, как и больные АГ и ожирением и, более того, они их превосходили по величине КДР.
Анализ средних величин толщины стенок ЛЖ показал, что в группах 1, 2 и 4, средние показатели толщины ЗСЛЖ и МЖП превышали 1,1 см, что свидетельствовало об их гипертрофии. Показатели структурной характеристики миокарда, толщина стенок ЛЖ были наибольшими у лиц с СД 2 и АГ, даже при сравнении с АГ и ожирением.
Обращают внимание показатели 2 и 3 групп. Больные с СД 2 и нестабильной АГ (которые имели нормальные среднесуточные показатели АД) почти в 90% случаев имели ГЛЖ. Более того, частота ГЛЖ в группе больных СД 2 и нормальным АД (где 70% лиц имели оптимальное АД) была такой же, как и у лиц с АГ без СД.
Ремоделирование ЛЖ в целом выявлено у большинства больных (табл.2). Среди больных, страдающих АГ, преобладали больные с концентрической ГЛЖ. У больных СД 2 без АГ процент больных с КГЛЖ и ЭГЛЖ был примерно одинаковым. Стоит отметить, что среди больных СД 2 и нормальным АД количество с ГЛЖ было таким же, как при АГ без СД 2. Следовательно, больные СД 2 в рамках метаболического синдрома имеют высокую распространенность ГЛЖ, вне зависимости от уровня АГ.
Характер ремоделирования миокарда в группах
При сравнении общеклинических характеристик у больных с КГЛЖ по сравнению с ЭГЛЖ отмечалась достоверно выраженная микроальбуминурия (135,8 ± 40,8 мг/с и 29,52 ± 15,7мг/с — р
Масса миокарда увеличена что это значит
МКБ 10: I42.1/I42.2
Год утверждения (частота пересмотра): 2016 (пересмотр каждые 3 года)
ID: КР283
Общество специалистов по сердечной недостаточности Общество специалистов по неотложной кардиологии
Ключевые слова
обструкция выходного тракта левого желудочка
внезапная сердечная смерть
Список сокращений
ангиотензин – превращающий фермент
блокаторы кальциевых каналов
блокаторы рецепторов ангиотензина II
внезапная сердечная смерть
выходной тракт левого желудочка
гипертрофия левого желудочка
диастолическая дисфункция (диастолическая функция)
ингибиторы ангиотензин-превращающего фермента
легочный венозный поток
мозговой натрийуретический пептид
нарушения ритма сердца
неустойчивая желудочковая тахикардия
обструкция выходного тракта ЛЖ
однофотонная эмиссионная компьютерная томография миокарда
пароксизмальная мерцательная аритмия
предсердный натрийуретический пептид
переднее систолическое движение
позднее усиление сигнала гадолиния
ренин – ангиотензин – альдостероновая система
септальная алкогольная аблация
суточное мониторирование ЭКГ
толщина задней стенки левого желудочка
тканевая миокардиальная допплер-эхокардиография
трансмитральный диастолический поток
толщина межжелудочковой перегородки
фракция выброса левого желудочка
частота сердечных сокращений
Американская ассоциация сердца
Европейское Общество Кардиологов
ген лизосом-2-ассоциированного мембранного белка 2
Нью-Йоркская ассоциация кардиологов
N-концевой фрагмент предшественника мозгового НУП
Термины и определения
Обструктивная гипертрофическая кардиомиопатия (ОГКМП) – форма ГКМП, сопровождающаяся в связи с нарушениями внутрисердечной гемодинамики развитием градиента давления (Гр. Д) в выходном тракте левого желудочка (ВТЛЖ) и/или реже в среднем отделе ЛЖ > 30 мм. рт. ст., что определяет клиническую картину и имеет важное практическое значение при выборе тактики лечения.
Стратификация риска ВСС – определение независимых предикторов, определяющих вероятность риска ВСС у пациентов с определенной сердечно-сосудистой патологией.
1. Краткая информация
Кардиомиопатии, по-прежнему, остаются одними из наименее изученных кардиологических заболеваний, являясь объектом активно развивающейся области современной кардиологии. Повышенный интерес к проблеме изучения заболеваний миокарда объясняется необходимостью дальнейшего изучения этиологии и патогенеза, многообразием и неспецифичностью их клинических проявлений, значительными диагностическими и терапевтическими трудностями. Постоянный рост частоты встречаемости различных форм кардиомиопатий связан, по-видимому, как с истинным увеличением числа подобных больных, так и с прогрессом современных диагностических технологий. Кроме того, за последнее десятилетие формируется принципиально новая концепция по вопросам определения понятия «кардиомиопатии» и их места в структуре заболеваний сердца, что связано с достижениями медицинской генетики, морфологии, иммунологии и молекулярной эндокринологии. Отражением современной эволюции знаний является постоянный пересмотр, обновление и уточнение соответствующего понятия и классификации.
Гипертрофическая кардиомиопатия (ГКМП) – одна из основных и наиболее распространенных форм первичных кардиомиопатий. Полувековая история изучения проблемы ГКМП отражает значительную эволюцию знаний в вопросах этиологии, патогенеза, прогноза, вариантов клинического течения и лечения заболевания. Углубленное изучение различных аспектов патологии было тесно связано и обеспечено появлением прогрессивных инструментальных, морфологических, и наконец, молекулярно-генетических методов диагностики. Внедрение в практику современных визуализирующих методик: эхокардиографии (ЭХО-КГ), допплерографии, однофотонной эмиссионной компьютерной (ОЭКТ) и позитронно-эмиссионной томографии (ПЭТ), магнитно-резонансной томографии (МРТ), мониторирование ЭКГ, определило прогресс в понимании механизмов патогенеза, диагностики заболеванияи обоснования лечебной тактики.
1.1. Определение
В 2003 году создан Международный Комитет, объединивший американских и европейских экспертов по ГКМП, и опубликовано сообщение, суммировавшее основные положения, включая стратегию лечебных мероприятий [2]. В конце 2011 года члены рабочей группы ACCF/AHA (Американская ассоциация сердца) оформили новые рекомендации по вопросам номенклатуры, эпидемиологии, этиологии, патофизиологии, диагностики, вариантов течения и лечения ГКМП, основанных на детальном анализе результатов многоцентровых исследований [3].В августе 2014 года опубликованы последние клинические рекомендации Европейского общества кардиологов (ESC) [4].
Гипертрофическая кардиомиопатия определяется наличием утолщения стенки левого желудочка (ЛЖ), что не может объясняться исключительно повышением нагрузки давлением.
Основным методом диагностики остается эхокардиографическое исследование (ЭХО-КГ). В настоящее время особое место занимают современные визуализирующие методики, в частности магнитно-резонансная томография (МРТ), обладающая большей разрешающей способностью и позволяющая получить более точную информацию о структурных нарушениях в сердце.
1.2. Этиология и патогенез
1.2.1. Генетические аспекты ГКМП
Общепризнанной является концепция о наследственной природе ГКМП. В литературе широкое распространение получил термин «семейная гипертрофическая кардиомиопатия». Большинство (не менее 60%) всех случаев заболевания являются наследуемыми, при этом основным типом наследования является аутосомно-доминантный при разной степени пенетрантности и с 50%-ым риском передачи потомкам [13, 14, 16]. Оставшиеся случаи объясняются мутациями denovo, но внешне спорадические случаи, когда у пациента нет родственников, болеющих ГКМП или имеющих гипертрофию миокарда, могут появляться в связи с неполной пенетрантностью заболевания у родителей или, реже, при аутосомно-рециссивном наследовании.Считается, что большинство, если не все случаи спорадической ГКМП, также имеют генетическую причину, то есть, вызваны случайными и/или неустановленными мутациями.
ГКМП является генетически гетерогенным заболеванием, причиной которого являются около 1500 описанных к настоящему времени мутаций нескольких генов, кодирующих белки сердечного саркомера и некоторые несаркомерные белки [13, 14, 15, 16]. Типичная картина заболевания рассматривается как генетически обусловленная болезнь сердечного саркомера.
К настоящему времени известны 11 белковых компонентов, выполняющих контрактильную, структурную или регуляторную функции, дефекты которых наблюдаются при ГКМП (табл. 1). Причём в каждом гене множество дефектов могут быть причиной заболевания (полигенное мультиаллельное заболевание).
Таблица 1. Основные генетические детерминанты ГКМП
Что такое миокардит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Колесниченко Ирины Вячеславовны, кардиолога со стажем в 1 год.
Определение болезни. Причины заболевания
Миокардит — это острый или хронический воспалительный процесс в миокарде (мышечной ткани сердца), приводящий к его повреждению.
Признаки миокардита: одышка, боли в грудной клетке, отёки, нарушения ритмичной работы сердца.
К развитию миокардита могут приводить как инфекционные, так и неинфекционные причины.
Инфекционные причины миокардита
Неинфекционные причины
В группу риска развития миокардита попадают люди, злоупотребляющие алкоголем, наркотиками, болеющие сахарным диабетом, так как у них снижен иммунитет. Поскольку миокардит, как правило, является результатом инфекционных заболеваний, чаще вирусных, то профилактика состоит в предотвращении этих болезней.
Симптомы миокардита
Выраженность клинических проявлений миокардита варьирует от изменений, заметных только при обследовании инструментальными методами (электрокардиографией, трансторакальной эхокардиографией, магнито-резонансной томографией) и не сопровождающихся жалобами, до быстро развивающегося кардиогенного шока и внезапной смерти.
Кардиогенный шок — это резкое снижение сократительной способности миокарда, приводящее к нарушению кровоснабжения всех органов и тканей.
Клиническая картина при миокардите может сопровождаться болью в грудной клетке, как при инфаркте миокарда.
Временные изменения на ЭКГ, указывающие на вовлечение миокарда, часто встречаются при вирусных инфекциях. При этом в большинстве случаев симптомы заболевания отсутствуют.
Распространённые симптомы миокардита
Заподозрить миокардит следует в тех случаях, когда после перенесённой вирусной инфекции пациент не выздоравливает полностью:
Патогенез миокардита
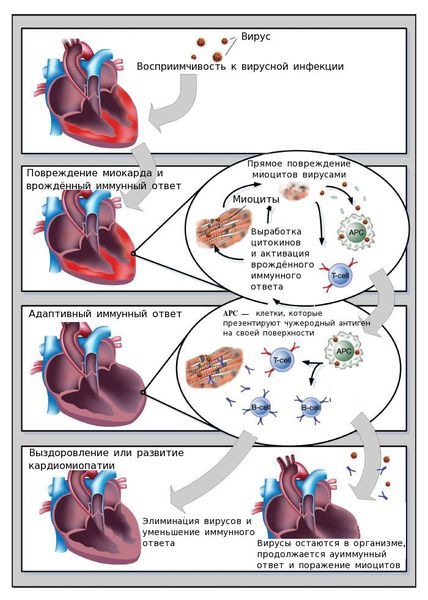
Ключевую роль в развитии активного миокардита играет вирусная инфекция.
Фазы развития миокардита:
В зависимости от особенностей защитных механизмов организма и характеристик возбудителя, возможно преобладание той или иной фазы развития заболевания.
Нормальная иммунная реактивность способствует устранению вируса и обеспечивает заживление повреждённого миокарда. Однако иммунные нарушения могут приводить дисбалансу: организму либо не удаётся устранить вирус, либо создаются благоприятные условия для длительного пребывания клеток иммунной системы в сердечной мышце. Клетки иммунной системы выделают белки-цитокины, которые разрушают кардиомиоциты.
В механизме развития вирусных миокардитов выделяют ключевые факторы: непосредственное повреждающее действие вирусов, которое приводит к появлению острых и хронических аутоиммунных реакций, и последующее ремоделирование сердца.
Нарушение кровообращения при вирусном миокардите проходит три фазы:
Первая фаза — гипердинамическая. Развивается в течение 1-3 суток после инфицирования. Во время этой фазы повышается сократительная способность миокарда, увеличивается объём крови, которое сердце прокачивает в минуту (минутный объём), так как повышается активность симпатического отдела вегетативной нервной системы. Также в этой фазе развивается диастолическая дисфункция сердечной мышцы — нарушение расслабления миокарда. Отмечается небольшое повреждение кардиомиоцитов в результате воздействия вирусов и медиаторов иммунной системы. Выраженных патологических изменений сердечных клеток ещё нет.
Вторая фаза — депрессивная. Отмечается между 4-ми и 7-ми сутками после инфицирования. Во время этой фазы прогрессирует снижение сократительной способности, минутного объёма сердца и нарушение расслабления миокарда. На 5-е сутки развивается дилятация (расширение) левого желудочка. На 7-е сутки может возникнуть кардиогенный шок и тяжёлые проявления венозного застоя. В этой фазе вирус продолжает повреждать кардиомиоциты, также наблюдается активное поражение кардиомиоцитов цитокинами. Развивается отёк, миокард пропитывается клетками воспаления, что приводит к нарастанию диастолической дисфункции левого желудочка (нарушению его расслабления).
Классификация и стадии развития миокардита
Согласно данным, полученным при прижизненной и посмертной биопсии миокарда, выделяют следующие формы миокардита:
Выраженность воспаления может быть слабой, умеренной и тяжёлой, что определяется степенью пропитывания миокарда клетками иммунной системы.
По распространённости воспаления выделяют ограниченную, сливающуюся и диффузную формы миокардита. При диффузных формах сравнительно рано увеличиваются размеры сердца, его функция также не снижается.
Единая классификация миокардитов пока отсутствует. Основываясь на морфологической картине заболевания, все миокардиты, согласно Далласским критериям (в модификации 1997 г.), можно разделить на:
Согласно этой классификации, выделяют следующие типы миокардитов:
Отдельно выделяют ещё два вида миокардита:
Осложнения миокардита
Нарушения ритма и проводимости. При миокардитах могут возникать нарушения ритма и проводимости (наджелудочковая и желудочковая тахикардия, фибрилляция предсердий, экстрасистолия, АВ-блокады и др.), некоторые из которых, например полная атриовентрикулярная блокада, опасны для жизни. Кроме лечения выявленной аритмии, нужно определить, вызвана ли она воспалением миокарда, недостатком кислорода, побочным действием препаратов или сочетанием этих факторов. Независимо от причины аритмии, зачастую для предотвращения дальнейшего ухудшения состояния больного необходимо лечебное вмешательство.
Кардиомиопатия и сердечная недостаточность. Если по данным эхокардиографии наблюдается расширение левого желудочка и других камер сердца со снижением его систолической функции, то это свидетельствует о развитии дилятационной кардиомиопатии (заболевания миокарда с растяжением полостей сердца) с сердечной недостаточностью. При рестриктивной кардиомиопатии (заболевание миокарда с ригидностью стенок желудочков) отмечаются симптомы сердечной недостаточности. При этом, по данным эхокардиографии:
Прогноз заболевания зависит от того, разовьётся ли при миокардите кардиомиопатия или сердце полностью восстановится.
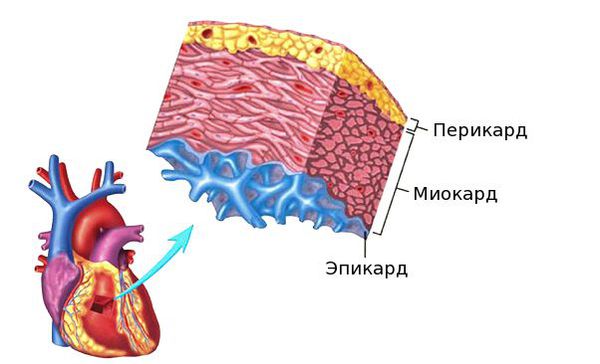
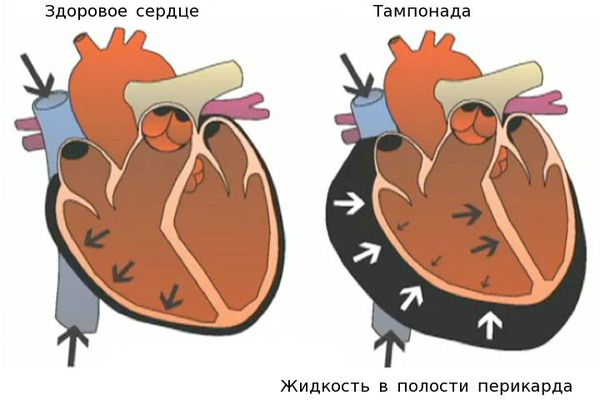
Гнойный перикардит и тампонада сердца — грозные осложнения миокардита. При дыхании возникают острые боли в грудной клетке. Сократительная функция сердца падает, так как оно зажато в тисках воспалённого перикарда, в полости которого может скопиться большое количество выпота. Требуется дренирование полости перикарда. Перикард — это тонкий, но плотный мешок, в котором находится сердце. Перикард отгораживает сердце от других органов грудной клетки.
Тромбоэмболические осложнения. При выраженном снижении функции миокарда увеличивается риск образования внутрисердечных тромбов. При этом возможно попадание тромбов в сосуды головного мозга или лёгких и их закупорка. Учитывая такой риск, для предотвращения тромбообразования применяют антикоагулянты, разжижающие кровь.
Диагностика миокардита
Диагностика миокардита, в первую очередь, основывается на оценке жалоб и симптомов, обнаруженных при объективном обследовании больного. Необходимо опросить пациента и установить связь с перенесённой инфекцией, действием токсинов или лекарственных препаратов. Также следует выявить у пациента заболевания, которые могут быть причиной миокардита: сахарный диабет, системную красную волчанку, воспалительные заболевания кишечника и др.
Пациентов могут беспокоить:
Однако жалоб при миокардите может и не быть. Тяжёлые миокардиты по клинической симптоматике часто напоминают инфаркт миокарда. При тяжёлом течении внезапно развивается обморочное состояние, вызванное нарушением кровообращения.
При объективном обследовании наблюдается повышение температуры выше 38 °С, расширение границ сердца и нарушения ритма. При тяжёлом течении миокардита и развитии сердечной недостаточности снижается артериальное давление вплоть до кардиогенного шока и возникают отёки на ногах.
Такие клинические признаки, как сыпь, повышение температуры тела более 38 ºС и эозинофилия (рост уровня эозинофилов в крови) в сочетании с недавно начатым приёмом лекарственных средств характерны для гиперчувствительного миокардита. Заболевание может приводить к внезапной смерти, развитию быстро прогрессирующей сердечной недостаточности или хроническому течению с развитием дилятационной кардиомиопатии.
При гибели миоцитов при миокардите в периферической крови повышаются специфические маркеры повреждения миокарда — тропонин Т и I.
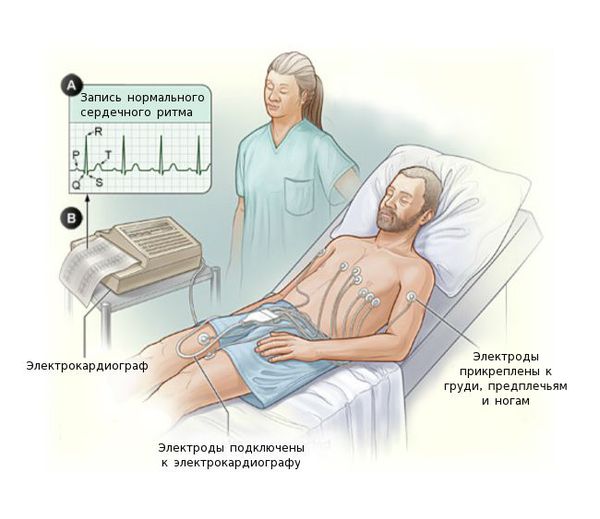
Электрокардиография (ЭКГ) поможет отличить миокардит от инфаркта. Также на ЭКГ выявляются различные нарушения ритма и проводимости сердца: желудочковая экстрасистолия, пароксизмальная желудочковая тахикардия, фибрилляция предсердий, АВ-блокада II-III степени вплоть до поперечной блокады.
К неинвазивным методам диагностики миокардита, основанным на визуализации сердца, относят:
Для начального обследования всех больных с предполагаемым миокардитом используется ЭХО-КГ. На обследовании выявляется:
ЭХО-КГ эффективна для оценки ответной реакции на лечение миокардита.
Радиоизотопная визуализация используется для оценки омертвения сердечной мышцы.
Для подтверждения диагноза миокардита «золотым стандартом» в настоящее время считается проведение эндомиокардиальной биопсии (ЭМБ) под МРТ.
Показания к ЭМБ:
Лечение миокардита
Лечение миокардитов зависит от причины воспаления в сердечной мышце. Терапевтические мероприятия направлены на уменьшение воспаления, коррекцию нарушений кровообращения и возникших осложнений.
Лечение бактериального и вирусного миокардитов включает:
При лечении некротизирующего эозинофильного, гигантоклеточного и гиперчувствительного миокардитов обязательно используется иммуносупрессивная терапия, направленная на подавление избыточной реакции иммунной системы. Раннее распознавание гиперчувствительного миокардита позволяет своевременно отменить лекарственные средства, которые стали его причиной, и применить высокие дозы глюкокортикостероидов.
Препараты, которые не следует применять при лечении моикардитов
При вирусных миокардитах необходимо отказаться от необоснованного применения нестероидных противовоспалительных средств (НПВС), так как они способствуют задержке жидкости, что может приводить к развитию сердечной недостаточности.
Прогноз. Профилактика
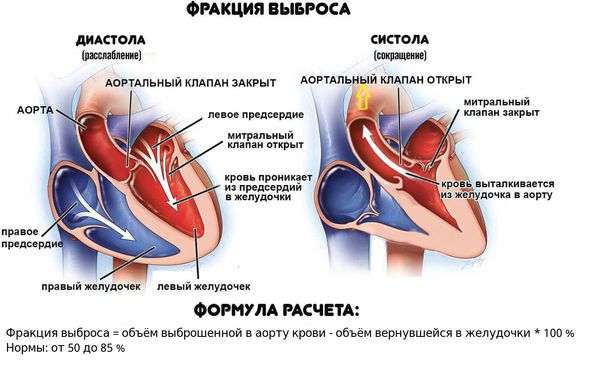
Если даже заболевание проявляется сердечной недостаточностью, у больных нередко отмечается лишь слабовыраженное нарушение функции желудочков сердца (фракция выброса левого желудочка от 40 до 50 %), а улучшение происходит в течение недель или месяцев.
У небольшого числа больных с выраженным нарушением функции левого желудочка заболевание проявляется кардиогенным шоком, при котором нужна механическая поддержка кровообращения. При этом может потребоваться либо достаточно кратковременная поддержка, либо более длительная, продолжающаяся до восстановления функции левого желудочка или трансплантации сердца.
Обморочные состояния, блокада ножек пучка Гиса или снижение фракции выброса левого желудочка менее 40 % можно считать прогностическими показателями смерти или трансплантации сердца. Выраженные симптомы сердечной недостаточности также являются факторами неблагоприятного прогноза.
При вирусных миокардитах в 40-60 % случаев возможно спонтанное восстановление функции миокарда, при этом прогноз благоприятен. Если функции сердечной мышцы не восстанавливаются, то прогноз хуже. В настоящее время отсутствуют надёжные методы, которые позволяли бы прогнозировать спонтанное восстановление функции миокарда. Однако уменьшение числа миоцитов вследствие апоптоза (программируемой гибели клеток) приводит к прогрессированию дисфункции миокарда, так как при этом ограничивается восстановление сердечной мышцы.
Профилактика миокардитов
Важно помнить, что лечение при миокардите назначает врач-кардиолог, самолечение опасно и недопустимо.