Медикаментозная седация в реанимации что значит
Медикаментозная седация
Для того, чтобы лучше разобраться, что же такое медикаментозный сон, надо понять, какие основные уровни сознания выделяет врач для оценки состояния сознания человека.
При проведении наркоза врач анестезиолог-реаниматолог благодаря сочетанию разных групп препараторов создает условия, при которых сознание у пациента снижается до комы, проходя все стадии, иногда настолько быстро, что оценить промежуточные состояния невозможно.
При всех высокотравматичных операциях проводят комбинированные эндотрахеальные наркозы — это позволяет сохранить человеку жизнь и защитить головной и спинной мозг от травмирующей информации, приходящей от места операции.
При слове наркоз у большинства людей возникает страх за жизнь, но нужно понимать:
Медикаментозная седация — состояние сопора, вызванное лекарственным препаратом.
Деление препаратов условно, для лучшего понимания врачом, что он назначает и какой эффект будет получен в зависимости от дозы, кратности, скорости введения. Препаратов, которые будут проявлять только один эффект на человека, даже при увеличении дозы, практически не существует, поэтому задача специалиста — точно оценить исходное состояние, чтобы правильно подобрать дозировку. Из-за уникальности каждого человека терапевтическая широта препарата (условное понятие для оценки минимальной и максимальной дозы в миллиграммах препарата на килограмм массы тела в минуту введения) для каждого человека своя.
Но наркоз — дело серьёзное. Как врач анестезиолог-реаниматолог могу порекомендовать Вам:
Желанию Вам здоровья, долгих лет жизни и профессиональных специалистов по жизни.
Медикаментозная седация в реанимации что значит
Возрастание требований к интенсивной терапии и интенсивному наблюдению вполне логично повлекло за собой рост требований к комфорту пациента в отделении реанимации. Находящиеся в отделении интенсивной терапии пациенты зачастую испытывают стресс вследствие непривычной обстановки, необходимости выполнения различных манипуляций, круглосуточного наблюдения и множества других стрессогенных факторов. Важно отметить, что комфорт пациента во время его пребывания на реанимационной койке значительно влияет на результат лечения таких больных. Это ещё одна причина, по которой седации и анальгезии у критических пациентов уделяется такое внимание.
Седация — достижение у пациента состояния спокойствия, которое может варьировать от сниженной эмоциональной реакции на внешние раздражители до достаточно глубоко сна. Для мониторинга глубины седации в интенсивной терапии используются различные шкалы и системы оценки.
Обычно используется внутривенный путь введения седативных препаратов. Ингаляционная седация, на тему которой в последнее время выходило много публикаций (использование приставок типа Anaconda) в настоящее время продолжает изучаться. Внутримышечный путь введения в отделении интенсивной терапии должен использоваться как можно реже, так как он достаточно болезненный и непредсказуем в плане фармакокинетики препарата, кроме того, может сопровождаться различными осложнениями. Основным остаётся внутривенное титрование препарата с постоянным контролем его эффекта.
Пропофол — один из самых распространенных препаратов для седации. Преимуществами его является высокая степень контроля за эффектом, практически полное отсутствие клинически значимой кумуляции и быстрое прекращение седации после отключения препарата, а также хорошая переносимость пациентом. К недостаткам пропофола относятся его большой расход, негативное влияние на гемодинамику, возможность развития синдрома длительной инфузии пропофола, который ухудшает прогноз. Назначается только в виде постоянной внутривенной инфузии, скорость которой подбирают по клиническому эффекту.
Мидазолам — ещё один широко применяемый препарат для седации пациентов в отделении интенсивной терапии. Это водорастворимый бензодиазепин, который отличается невысоким кумулятивным эффектом, что позволяет при необходимости прервать седацию и уже через несколько часов избавиться от ее остаточного эффекта. Имеет специфический антагонист — флумазенил. По расходу значительно выигрывает у пропофола, так как для достижения клинического эффекта требуются значительно меньшие объемы вводимого препарата, что также облегчает труд среднего медперсонала. Обладает значительно меньшим негативным действием на гемодинамику по сравнению с другими седативными препаратами. Назначается только в виде постоянной внутривенной инфузии. В ситуации отсутствия внутривенного доступа возможно внутримышечное введение до достижения эффекта, с последующим переходом на внутривенную инфузию. У детей данный препарат может применяться перорально, например, для премедикации перед оперативным вмешательством.
Тиопентал натрия — распространенный на постсоветском пространстве препарат для седации пациентов в отделении интенсивной терапии, популярность которого связана с его доступностью в отделениях реанимации и невысокой стоимостью. Однако для длительной седации данный препарат непригоден по ряду причин, в частности из-за своего выраженного кумулятивного эффекта и негативного влияния на гемодинамику. Поэтому использование тиопентала натрия в современных условиях для длительной седации не рекомендуется. Данный препарат может применяться кратковременно, например, для купирования эпилептического статуса.
Помимо седации, в отделениях реанимации значительное внимание должно уделяться обезболиванию пациентов. В настоящее время используется широкий спектр методик, которые включают в себя мультимодальную анальгезию, регионарные способы обезболивания, а также их сочетание.
Седация в интенсивной терапии
А.М. Овечкин
Московская медицинская академия им. И.М. Сеченова
По определению Американской Ассоциации Анестезиологов, седация и анальгезия обеспечивают « состояние, позволяющее пациентам избегать дискомфортных ощущений при проведении тех или иных болезненных манипуляций и процедур на фоне стабильных показателей гемодинамики и дыхания, с сохранением способности адекватно реагировать на словесные команды или тактильную стимуляцию».
Седация и анальгезия обычно проводится специалистами по интенсивной терапии, с привлечением анестезиологов в качестве консультантов (при необходимости). Основные задачи анальгезии и седации в ОРИТ включают: обеспечение физического и психологического комфорта пациентов, облегчение ухода за пациентом, синхронизацию с респиратором.
Концепция «сбалансированной» седации является основным принципом проведения таковой у пациентов ОРИТ. Она основана на синергизме действия гипнотиков и опиоидных анальгетиков, а также гипнотиков с различными механизмами действия (пропофол и мидазолам).
Современные исследования фармакодинамики препаратов свидетельствуют о том, что базисом седации/анальгезии должно являться назначение опиоидных анальгетиков, на которые уже «наслаиваются» гипнотики в требуемых для достижения определенного уровня седации дозах. Следует подчеркнуть, что опиоды характеризуются большей терапевтической широтой действия по сравнению с гипнотиками. Использование для седации гипнотиков «в чистом виде» не обеспечивает защиты ЦНС пациентов от ноцицептивной стимуляции, что может привести к формированию гиперестезии и психотических реакций.
Отсутствие седации и недостаточная седация
Отсутствие седации при возбуждении пациента приводит к усиленному выбросу эндогенных катехоламинов. В результате развиваются тахикардия, гипертензия, вазоконстрикция и увеличивается потребление кислорода. Длительная боль, являясь ведущим этиологическим фактором возбуждения, также увеличивает симпатическую активность и выброс катехоламинов, что еще больше усугубляет ситуацию. Кроме того, негативное влияние интенсивного болевого синдрома на различные системы организма (гиперкоагуляция, иммунодепрессия, выраженный катаболизм), обусловливает плохой прогноз.
Беспокойство и возбуждение вследствие отсутствия или недостаточной седации увеличивают риск самопроизвольной экстубации, удаления катетеров, дренажей и подвергают непосредственной опасности пациента или персонал вследствие агрессивного поведения больного. Наконец, неадекватная седация может оставить у пациентов стойкие травмирующие воспоминания о пребывании в ОРИТ.
Таблица 1. Последствия неадекватной седации
| Недостаточная седация | Чрезмерная седация |
| Возбуждение | Депрессия дыхания, гипотония, угнетение моторики ЖКТ |
| Нарушение сна | Длительное угнетение сознания |
| Ишемия миокарда | Увеличение продолжительности ИВЛ |
| Отсутствие синхронизации с респиратором | Увеличение сроков пребывания в ОРИТ и в клинике в целом |
| Самопроизвольная экстубация | Повышение затрат на лечение |
| Посттравматический дистресс и депрессия |
Виды седации: различают кратковременную седацию (менее 24 часов), средней длительности (24–72 часа) и длительную (более 72 часов).
Выбор препаратов для седации должен основываться на индивидуальном подходе к каждому пациенту, клинической картине заболевания и планируемой продолжительности седации.
Глубина седации. Различают несколько уровней седации:
Адекватный уровень седации для каждого пациента будет определяться течением основного заболевания и необходимостью выполнения тех или иных диагностических и лечебных манипуляций.
Обычно стремятся поддерживать уровень седации в пределах 1–4 по шкале Ramsay (см. ниже), уровень 5–6 считается чрезмерным. Естественно, что более глубокая степень седации требуется для пациентов, находящихся на ИВЛ. Важнейшими критериями адекватности седации являются сроки восстановления у больных самостоятельного дыхания и перевода их в профильные отделения. Кроме того, при оценке качества седации необходимо учитывать такие показатели, как число случаев самоэкстубации пациентов, удаления ими венозных катетеров, зондов, дренажей и т.д.
В настоящее время задачи седации не могут быть решены монотерапией. Различные комбинации седативных препаратов, вводимые путем подбора их доз до достижения желаемого эффекта, позволяют снизить суммарные дозы, минимизировать побочные действия препаратов и уменьшить их кумуляцию.
Седативные препараты могут вводиться либо болюсно, либо в виде постоянной инфузии. При болюсном введении возможны периоды как чрезмерной, так и недостаточной седации. Инфузия седативных препаратов обеспечивает оптимальный и предсказуемый уровень седации с минимальными побочными эффектами.
Существует несколько условий оптимизации седации/анальгезии в ОРИТ: а) контроль уровня седации при помощи специальных шкал; б) выбор оптимальных препаратов в соответствии с их фармакокинетическими и фармакодинамическими свойствами; в) использование синергистических свойств комбинаций опиоидов и гипнотиков.
Методы оценки седации
Оценка степени медикаментозной депрессии сознания должна являться обязательным компонентом протокола седации. Для определения степени седации используют субъективные методы (шкалы) и объективные (инструментальные).
Шкалы оценки седации. Для оценки седации рекомендуется рутинное использование утвержденных шкал. Чаще всего применяется шкала оценки степени седации Ramsay, а также шкала оценки возбуждения – седации Richmond.
Таблица 2. Шкала оценки степени седации Ramsay
Таблица 3. Шкала оценки возбуждения-седации Richmond
| Баллы | Состояние | Описание |
| +4 | Буйное | Явное агрессивное поведение; непосредственная опасность для персонала |
| +3 | Выраженное возбуждение | Тянет или удаляет трубки (и) или катетеры (и) или агрессивное поведение |
| +2 | Возбуждение | Частые нецелеустремленные движения или десинхронизация с респиратором |
| +1 | Беспокойство | Беспокоен или тревожен, не агрессивен |
| 0 | Спокойствие | |
| -1 | Сонливость | Не полностью бдителен, но пробуждается (более 10 секунд), открывает глаза на голос |
| -2 | Легкая седация | Короткое (менее 10 секунд) пробуждение с открыванием глаз на голос |
| -3 | Средняя седация | Никакой реакции (не открывает глаза) на голос |
| -4 | Глубокая седация | Реакция (любое движение) на физический стимул |
| -5 | Невозможность разбудить больного | Никакого ответа на голосовой или физический стимул |
Инструментальные методы. О бъективная оценка уровня медикаментозной депрессии сознания применяется у пациентов, находящихся в глубокой седации или получающих миорелаксанты. Методы объективного исследования включают оценку вариабельности частоты сердечных сокращений, сократимости пищевода и анализ электроэнцефалограммы пациента (ЭЭГ). Используется биспектральный индекс ( BIS ) – цифровая шкала от 100 (полностью активное состояние) до 0 (изоэлектрическая линия на ЭЭГ).
Хотя BIS является многообещающим методом объективного исследования седативного эффекта, его использование в ОРИТ ограничено. Мышечная электрическая активность может искусственно увеличивать показатели BIS, если пациент не получает миорелаксанты.
Показания к седации в ОРИТ
Препараты, используемые для анальгезии и седации в ОРИТ. Стоимость анальгетиков и седативных препаратов составляет 10–20% расходов на все медикаментозные средства, применяемые в ОРИТ. Они входят в «четверку» наиболее дорогих препаратов, используемых у пациентов данного профиля. Идеальный седативный препарат должен характеризоваться быстрым началом действия, легкой управляемостью эффекта, элиминацией, не зависящей от состояния функции печени и почек, отсутствием кумуляции, минимумом побочных эффектов, быстрым восстановлением сознания после прекращения его введения . В настоящее время не существует идеального седативного препарата, впрочем, идеального анальгетика тоже.
Для кратковременной седации в настоящее время рекомендуется использовать мидазолам и/или пропофол, для седации средней длительности и более – пропофол.
Таблица 4. Дозы препаратов для седации
| Препарат | Болюсное введение | |
| Мидазолам | 0,02–0,08 мг/кг каждые 0,5-2 часа | 0,04–0,2 мг/кг/час |
| Пропофол | Не рекомендуется | 5–80 мкг/кг/мин Или 0,3-4,8 мг/кг/час |
| Галоперидол | 0,03–0,15 мг/кг каждые 0,5–6 часов | 0,04–0,15 мг/кг/час |
Барбитураты (тиопентал натрия и гексенал). Обладают выраженным седативным и противосудорожным эффектом, снижают внутричерепное давление (ВЧД) и потребление кислорода головным мозгом. Длительность эффекта определяется дозой и продолжительностью введения. Метаболизм преимущественно осуществляется в печени. Основным недостатком барбитуратов является обусловленная ими гипотензия за счет снижения периферического сосудистого сопротивления и прямой депрессии миокарда, особенно у пациентов с сопутствующей кардиальной патологией и гиповолемией. Применение барбитуратов требует постоянного мониторинга гемодинамики, в т.ч., контроля ЦВД и прямого измерения АД, а в ряде случаев параллельной инотропной поддержки. Это ограничивает их применение в ОРИТ ситуациями, требующими глубокого угнетения ЦНС (эпилептический статус, выраженная внутричерепная гипертензия). Барбитураты обладают мощным иммуносупрессивным эффектом, поэтому на фоне их применения возрастает риск легочной инфекции, зачастую протекающей ареактивно, без лейкоцитоза и гипертермии. Более выраженная степень релаксации мышц диафрагмы рта (по типу механизмов сонного апноэ) уже при поверхностных уровнях седации тиопенталом предопределяет клиническую значимость дыхательных расстройств, требующих восстановления проходимости верхних дыхательных путей. В настоящее время барбитураты крайне редко применяются для седации в ОРИТ.
Бензодиазепины. Относятся к числу наиболее популярных седативных препаратов, быстро устраняют тревогу, обладают противосудорожным эффектом, вызывают амнезию, снижают ВЧД и потребность головного мозга в кислороде. Отношение к отдельным препаратам этой группы и способам их применения с годами существенно изменилось. Применение диазепама выгодно с экономических позиций, поскольку он имеет десятикратное преимущество по цене и двукратное по мощности действия. Тем не менее, в большинстве развитых стран при выборе для седации препарата бензодиазепинового ряда сегодня отдают предпочтение мидазоламу. Преимуществами мидазолама являются его водорастворимость, быстрое распределение (20 мин), короткий период полувыведения (90 мин), а также отсутствие активных метаболитов. Недостатками диазепама являются длительный период полувыведения (44 часа) и наличие активного метаболита десметилдиазепама с периодом полувыведения 93 часа.
Все эти данные справедливы для разового введения препаратов относительно сохранным пациентам, в то же время, большинство фармакокинетических преимуществ мидазолама утрачивается, когда его назначают в виде инфузии пациентам, находящимся в критическом состоянии. Метаболизм мидазолама существенно нарушается у многих пациентов ОРИТ за счет нарушения функциональной активности энзимов (цитохромы Р450). Функциональную активность энзимов подавляют такие факторы, как гипоксия, медиаторы воспаления, нарушения нормального режима питания, различные препараты (барбитураты, флуконазол, некоторые антибиотики). В этих условиях период полувыведения может быть существенно удлинен (в среднем, до 21 часа), появляются клинически значимые признаки кумуляции препарата. Седация мидазоламом теряет управляемый характер. Существенное удлинение времени экскреции мидазолама создает угрозу реседации после отмены препарата. «Окна» для диагностических потребностей достигаются введением антагониста флумазенила. Однократная доза флумазенила способна поддерживать состояние пробуждения в течение 45–60 минут. При ослаблении действия пациент вновь возвращается в состояние седации.
Все бензодиазепины умеренно снижают минутную вентиляцию за счет уменьшения дыхательного объема, несколько уменьшают сердечный выброс и оказывают симпатолитическое действие со снижением АД.
Пропофол. Внутривенный гипнотик, в малых дозах характеризуется седативным и гипнотическим эффектом, развивающимся в течение 1–2 минут после начала введения. Уровень седации легко контролируется изменением дозы и скорости инфузии. Восстановление уровня сознания после прекращения введения происходит быстро ( 4 мг/кг/час, в) наличие инфекции дыхательных путей (у детей).
Большинство специалистов полагает, что преимущества использования пропофола для седации в ОРИТ перевешивают гипотетическую и крайне малую вероятность развития вышеуказанного осложнения.
Купирование возбуждения. Возбуждение – это состояние повышенной двигательной активности с выраженным эмоциональным компонентом, обусловленное внутренним дискомфортом. Возбуждение является поведенческим ответом на физический или эмоциональный стресс и встречается, в среднем, у 70% пациентов терапевтических и хирургических ОРИТ, развивается независимо от возраста, пола или основного заболевания.
Этиология возбуждения многофакторна, выделяют три группы причин:
Препараты-триггеры возбуждения. К ним относят ряд препаратов, назначаемых в послеоперационный периоде(бензодиазепины, опиаты, антихолинергические средства, антибиотики и др.), которые могут вызвать возбуждение и спутанность сознания.
Купирование делирия. Делирий является частым осложнением, развивающимся у пациентов, оперированных как в экстренном, так и в плановом порядке, а также получивших различные травмы. Его развитие увеличивает сроки пребывания в ОРИТ, а также повышает вероятность летального исхода.
К факторам риска относят пожилой возраст, исходные расстройства интеллекта, злоупотребление алкоголем, метаболические и электролитные нарушения.
Мидазолам снижает потребление кислорода мозгом на 30–40% , диазепам на 24%, опиаты (фентанил) на 35%, барбитураты на 50%, пропофол на 22–43%.
Симптомы отмены опиатов: расширение зрачков, потоотделение, слезотечение, ринорея, тахикардия, рвота, понос, артериальная гипертензия, лихорадка, тахипноэ, раздражительность, гиперестезия, судороги, боль в мышцах, возбуждение.
Симптомы отмены бензодиазепинов : дисфория, тремор, головная боль, тошнота, потоотделение, беспокойство, возбуждение, фотофобия, парестезии, судороги, нарушения сна, делирий. Симптомы отмены пропофола встречаются редко и напоминают симптомы отмены бензодиазепинов.
Чтобы предотвратить развитие синдромов отмены дозы препаратов необходимо снижать постепенно. У пациентов с высоким риском развития симптомов отмены рекомендуется снижение ежедневной дозы опиатов на 5–10% или снижение дозы опиатов в виде постоянной инфузии на 20–40% от исходной дозы и дополнительно на 10% каждые 12–24 часа в зависимости от реакции больного.
Несмотря на возможность развития зависимости и симптомов отмены, адекватная анальгезия и седация должны быть обеспечены каждому пациенту ОРИТ.
Заключение
Таким образом, адекватная седация у пациентов, нуждающихся в лечении в условиях ОРИТ – одно из условий эффективности интенсивной терапии. Адекватная седативная терапия должна соответствовать потребностям пациента, быть индивидуальной и целенаправленной. В настоящее время имеется широкий выбор фармакологических средств, используемых для решения различных клинических задач в этой гетерогенной популяции пациентов. Адекватный выбор и использование препаратов может повысить комфорт и безопасность пациентов, снизить частоту осложнений, продолжительность пребывания в ОРИТ и улучшить рентабельность отделений .
Паллиативная седация: регуляторные, этические и клинические аспекты
Статья авторов Д.В. Невзоровой и Т.А. Гремяковой, опубликованная в журнале «Pallium: паллиативная и хосписная помощь» (№1 (2), 2019). Текст публикуется с разрешения редакции журнала.
Аннотация
Паллиативная седация применима, когда неизлечимо больные пациенты в конце жизни страдают физически и невосприимчивы к усилению стандартных методов лечения. Адекватная практика ее применения не приводит к уменьшению продолжительности жизни. Паллиативная седация показана как исключение из правил после обсуждения с пациентом и его представителями и принятия решения мультидисциплинарной командой медиков. Что касается необходимой степени седации, сознание пациента следует снижать до уровня, требуемого для облегчения страданий. Этот принцип помогает определиться с моментом начала процедуры и титрованием дозы седативных средств. Бензодиазепины остаются основными препаратами паллиативной седации, дозы зависят от массы тела больного, состояния почек и печени, статуса гидратации, наличия сопутствующих симптомов.
Паллиативная седация – контролируемое введение седативных препаратов с целью уменьшения сознания пациента до уровня переносимости рефрактерных и невыносимых симптомов. Она применима в тех случаях, когда неизлечимо больные пациенты в конце жизни страдают от физических симптомов, невосприимчивых (рефрактерных, резистентных) к стандартным методам лечения. Цель паллиативной седации – избавление от боли и страданий, но не приближение смерти. Результаты клинических исследований показывают, что паллиативная седация применяется в основном у онкологических больных при делирии, одышке, болях, рвоте и тошноте. Адекватная практика ее применения не приводит к уменьшению продолжительности жизни. Паллиативная седация показана на терминальных стадиях заболеваний как исключение из правил после обсуждения данного вопроса с пациентом и его представителем и принятия решения мультидисциплинарной командой медиков. Что касается необходимой степени седации для данного пациента, сознание пациента следует снижать до уровня, который требуется для облегчения страданий от резистентных к лечению симптомов. Этот принцип помогает определиться с моментом начала процедуры и титрованием дозы седативных средств. Бензодиазепины, особенно мидазолам, остаются основными элементами процедуры паллиативной седации. Индивидуальные дозы седативных препаратов могут варьироваться, поскольку они зависят от массы тела больного, функционального состояния почек и печени, статуса гидратации и наличия сопутствующих симптомов. Можно и нужно продолжать лечение любыми другими препаратами, которые ранее использовались для купирования симптомов, однако с началом паллиативной седации следует прекратить повышать их дозу во избежание возникновения возможных побочных эффектов.
Терминология
Купирование мучительных симптомов неизлечимых болезней в конце жизни подчас становится для медиков трудновыполнимой задачей, несмотря на интенсивный паллиативный уход за больными. В случае невосприимчивости симптомов к стандартным лечебным мерам может быть показана паллиативная седация, цель которой избавление от боли и страданий, но ни в коем случае не приближение смерти [1].
Во избежание путаницы необходимо определиться с терминологией. В мировой практике существует несколько процедур, связанных с уходом больного пациента из жизни:
эвтаназия – введение пациенту летального препарата с целью избавления его от неизлечимых и невыносимых страданий;
ассистируемое врачом самоубийство – предоставление врачом пациенту необходимой информации/и/или препаратов, позволяющих больному совершить акт самоубийства;
паллиативная седация – контролируемое введение седативных препаратов с целью уменьшения сознания пациента до уровня переносимости рефрактерных и невыносимых симптомов (одобрено American Medical Association (AMA) в 2008 г.)
В данном обзоре речь пойдет только о паллиативной седации, но даже это определение не является однозначным, и смысл, который вкладывают в него клиницисты, существенным образом различается. Так, в литературе наряду с паллиативной седацией можно найти терминальную, общую, контролируемую, глубокую, непрерывную глубокую седацию (Сontinuous deep sedation (CDS)), седационную терапию и седацию умирающих пациентов. Многочисленность синонимов объясняет, почему только 40% опрошенных врачей соглашаются дать определение паллиативной седации без оговорок [6].
Анализ данных литературы выявил большой разброс в распространенности применения паллиативной седации среди неизлечимо больных пациентов – от 2 до 52%. От 10 до 50% пациентов в программах паллиативной помощи по-прежнему отмечают наличие значительной боли за неделю до смерти. Наиболее распространенные симптомы, наблюдаемые у этих пациентов, – одышка, боль, бред, рвота. Большинство симптомов физические по природе. В ретроспективном анализе 54% пациентов имели больше чем один неподконтрольный симптом [6].
Международный опыт
В США паллиативные отделения могут сообщить, что 23% из 186 пациентов после паллиативной седации выписаны из госпиталя [3].
В Европе нет единых стандартов проведения паллиативной седации:
Бельгия и Нидерланды – эвтаназия легализована, применение продолжительной глубокой седации считается нормой и очень похожа на эвтаназию, семья обычно прощается перед тем, как пациента переведут в бессознательное состояние. В той же Бельгии уровень применения CDS в одной из клиник за 6 лет сократился с 7 до 3% в результате оптимизации управления симптомами и использования командного подхода при принятии решения [3].
Великобритания следует директивам Европейской ассоциации паллиативной помощи (European Association for Palliative Care), которая подчеркивает необходимость титрования дозы пропорционально симптомам, сохраняя, по возможности, сознание пациента [3].
Франция в 2016 г. приняла закон, разрешающий терминальную седацию для неизлечимо больных пациентов [1].
Швейцария – доля терминальной седации в смертности паллиативных больных в Цюрихе, по данным 2013 г., составила 17,5%. Для сравнения в 2001 г. этот показатель равнялся всего 4,7%. Эксперты всерьез обеспокоены таким существенным ростом, так как в стране запрещена эвтаназия подобного рода. Одной из причин роста случаев искусственного сна эксперты называют чрезмерное искусственное продление жизни бессмысленной терапией [1].
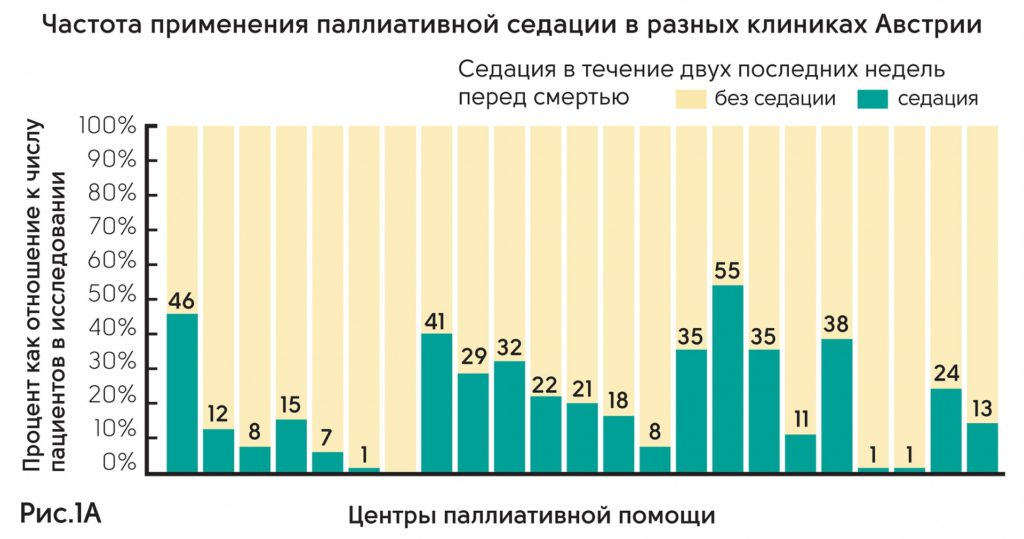
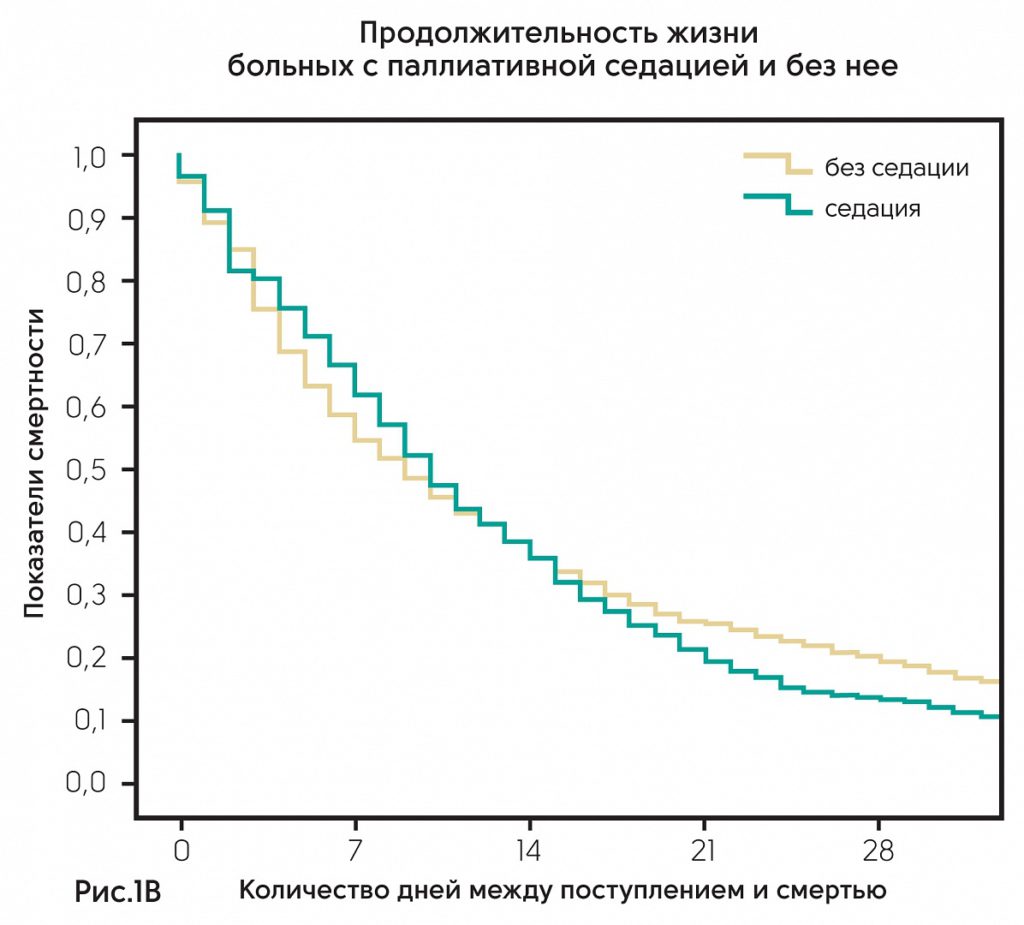
Австрия – проанализированы клинические данные по 2414 пациентам в 23 из 31 отделения паллиативной помощи Австрии. Результаты показали, что частота применения паллиативной седации в разных клиниках колеблется от 0 до 55% (рис. 1А). Из 2414 только 502 получали седацию. Из них 356 (71%) получали непрерывную седацию до момента смерти, 119 (24%) – прерывистую седацию. Среднее время седации составляло 48 ч (IQR 10–72h); 168 пациентов (34%) получали седативные препараты менее 24 ч. Показания для седации – делирий (51%), экзистенциальный дистресс (32%), нарушение дыхания (30%), боль (20%). Основное заболевание – онкология (92%). Среднее количество дней жизни между госпитализацией и смертью у пациентов с седацией статистически не различалось и составляло 10 против 9 дней (p = 0,491) (рис. 1В).
Япония – рассчитанное применение продолжительной глубокой седации у больных с экзистенциальным дистрессом – 1% (90 случаев/8,661 общего числа смертей пациентов). Прогнозируемое время жизни в 94% случаев составляло не более 3 недель. Показания для продолжительной глубокой седации – ощущение бессмысленности/бесполезности (61%), нагрузка на других/зависимость/неспособность к самообслуживанию (48%), боязнь смерти/тревожность/страх/паника (33%), желание самостоятельно контролировать время смерти (24%), изоляция/отсутствие социальной поддержки (22%) [7].
Отсутствие единообразия в терминологии сказывается на представляемых результатах клинических исследований, где под паллиативной седацией имеется в виду и рутинная седация, и другие практики, не имеющие отношения к паллиативной седации [3].
Предлагаются другие дефиниции для замены неоднозначно трактуемой медикаментозной процедуры паллиативной седации. Так, Твайкросс в 2017 г. [3] предложил ввести термин непрерывной глубокой седации (Сontinuous deep sedation – CDS) как основную цель терминального лечения, применяемую только в исключительных случаях.
Но пока это не рассмотрено на законодательном уровне, следует руководствоваться установленными нормами и определениями паллиативной седации, принятой многими международными организациями, действующими в области паллиативной медицины:
Данные организации единогласны в том, что паллиативная седация показана в случае невыносимых физических страданий пациентов в конце их жизни, но не может применяться при экзистенциальном дистрессе, требующем других способов коррекции [6, 9, 10, 11, 12].
Показания для использования паллиативной седации
Паллиативная седация применяется в тех случаях, когда неизлечимо больные пациенты в конце жизни страдают от неконтролируемых симптомов, невосприимчивых (рефрактерных, резистентных) к стандартным методам лечения. В обзоре литературы о применении паллиативной седации у пациентов с неизлечимыми онкологическими заболеваниями за 2012 год по результатам 30‑летних клинических исследований паллиативная седация применялась при делирии у 54% из 774 пациентов, при одышке – у 30%, при болях – у 17% и при тошноте – у 5% [4].
Атрибуты рефрактерных симптомов [5]:
Когда следует принимать решение о паллиативной седации? В наличии должны быть следующие факторы [6]:
Отказ от реанимации в данном случае не противоречит законодательству РФ. Согласно статье 66 ФЗ № 323 РФ, «в некоторых случаях реанимационные мероприятия не проводятся (пункт 7) – «на фоне достоверно установленных неизлечимых заболеваний».
Перед началом паллиативной седации стандартной процедурой является получение информированного согласия пациента и прикрепление этого документа к медицинской карте. Необходимо в любой ситуации уважать автономность пациента, а если он не может или не хочет участвовать в принятии решения, то следует организовать процесс принятия решения вместо пациента его родственником или назначенным законным представителем. Лучше всего, если информированное согласие будет получено у пациента до того, как возникнет необходимость начать паллиативную седацию, предпочтительно в присутствии члена его семьи или его назначенного представителя и с разрешения пациента. В таком случае пожелания пациента будут должным образом учтены, даже если в момент, когда показана паллиативная седация, у пациента уже отсутствует ясная речь.
В процессе получения согласия на встрече с членами семьи необходимо разъяснить основные моменты, в том числе рассказать о текущем состоянии пациента, прогнозе, этиологии резистентных симптомов. Кроме того, необходимо объяснить, почему есть основания полагать, что адекватное купирование симптомов невозможно обеспечить стандартными методами лечения, представить риски и преимущества паллиативной седации и подробно описать процесс седации с заранее установленными целями этого процесса.
Ведение паллиативной седации
Паллиативной седации можно достичь различными методами. Чтобы понять, какой из них будет наиболее эффективным, лечащему врачу, возможно, придется принять во внимание несколько факторов, таких как характер, начало проявления и тяжесть симптомов пациента, общий прогноз, а также цели и желания пациента/семьи.
Что касается необходимой степени седации для данного пациента, сознание пациента, согласно принципу пропорциональности, нужно снижать до уровня, который требуется для облегчения страданий от резистентных симптомов. Этот принцип помогает определиться также с моментом начала процедуры и титрованием дозы седативных средств [1].
Целью паллиативной седации является максимально возможное сохранение способности пациента взаимодействовать с близкими и в то же время обеспечение адекватного купирования его симптомов и комфортного состояния за счет поддержания минимального уровня необходимой седации.
Пожелания пациента к паллиативной седации:
Такая седация может быть обеспечена за счет успокоительных или обезболивающих препаратов, вводимых для седативного воздействия, а не просто с помощью увеличения дозы лекарств, применяемых ранее для контроля симптомов (например, опиоидов), до уровня, когда седативный побочный эффект приведет к гиперседации, поскольку это может вызвать нежелательные побочные эффекты (например, миоклонию, тошноту).
Под рукой также должен быть план лечения стационарных и амбулаторных пациентов на случай чрезвычайной ситуации. Может понадобиться купирование внезапных и тяжелых симптомов в конце жизни, таких как сильное кровотечение, терминальное кислородное голодание, мучительный болевой кризис. В этом случае, чтобы облегчить страдания неизбежно умирающего пациента, может быть показано быстрое проведение агрессивной, глубокой и непрерывной седации [1].
Фармакология паллиативной седации
В медицинском сообществе нет консенсуса или научных доказательств, касающихся наиболее подходящих препаратов для осуществления паллиативной седации. Лекарственный препарат следует выбирать, основываясь на безопасности, эффективности и доступности [6]. В таблице 1 перечислены препараты и дозировки, которые обычно используются для паллиативной седации.
Лоразепам – это бензодиазепин, действующий дольше, чем мидазолам. В жидкой форме его можно применять орально или сублингвально. Печеночная или почечная недостаточность не влияют на его выведение. Таким образом, он незаменим для хосписной помощи на дому и часто входит в хосписный набор медикаментов для облегчения симптомов, особенно в концентрированной форме [1, 6].
Среди других препаратов, широко используемых для паллиативной седации, – антипсихотический хлорпромазин, барбитураты (фенобарбитал или первоначально пентобарбитал) и анестетический пропофол.
Лекарственные препараты для проведения паллиативной седации начинают давать с минимальной дозы и постепенно титруют вверх до минимально необходимой дозы, обеспечивающей облегчение или управление рефрактерными симптомами. Дополнительные дозы могут быть введены при необходимости [6].
Важно помнить, что индивидуальные дозы могут варьироваться, поскольку они зависят от массы тела больного, функционального состояния почек и печени, статуса гидратации и наличия сопутствующих симптомов.
Краткий перечень препаратов, наиболее часто используемых для паллиативной седации, и диапазон начальных доз [1]:
Мидазолам – 0,5 до 1 мг/час внутривенно/подкожно начальная внутривенная доза, от 0,5 до 5 мг по необходимости или нагрузочная доза;
Лоразепам – 0,5 до 5 мг орально/внутривенно/сублингвально, каждые 1–2 часа по необходимости, каждые 4–6 часов по расписанию;
Хлорпромазин – 12,5 до 25 мг внутривенно/внутримышечно каждые 2–4 часа, от 25 до 100 мг ректально каждые 4–12 часов;
Фенобарбитал – 1 до 3 мг/кг нагрузочная доза внутривенно, подкожно, затем – инфузия 0,5 мг/кг/час;
Пропофол – 20 мг нагрузочная доза внутривенно, затем длительная инфузия 10 мг/ч или 2,5 до 5 мг/кг/мин и увеличивать до 10–20 мг/час каждые 10 мин по необходимости;
Галоперидол – орально/внутримышечно/внутривенно, разовая доза – 0,5 мг, суточная – 0,5–15 мг [12].
Постепенное и прогнозируемое нарушение дыхания у терминальных больных не должно использоваться в качестве основания для уменьшения седативного эффекта. Оценка пациента должна включать тяжесть страданий, уровень сознания и неблагоприятные побочные эффекты [6].
Этические вопросы
Паллиативная седация поднимает этические вопросы в тех случаях, когда сознание больного медикаментозно снижается до такой степени, что пациент не в состоянии взаимодействовать с другими людьми, не имеет возможности скорректировать или изменить свое мнение и не в состоянии принимать пищу и воду.
С целью снятия и облегчения эмоциональных нагрузок и ответственности, связанных с уходом за такими больными в конце жизни, очень важно для медицинской команды проводить периодические конференции с разбором данных случаев и оказанием психологической поддержки персоналу [6].
Литература:
Bobb. B. Nurs Clin North Am. 2016, Sep.; 51 (3): 449–57.
Понкин И. В., Понкина А. А.. Паллиативная медицинская помощь. Понятие и правовые основы. 2014.
Twycross R. Regarding Palliative Sedation. Journal of Pain and Symptom Management. 2017. https://www.clinicalkey.com/#!/content/journal/1‑s2.
Maltoni M., Scarpi E., Rosat M. et al. Palliative sedation in end-of-life care and survival: a systematic review. J. Clin. Oncol. 2012; 30 (12: 1378–83. 456.
Cherney N. I., Portenoy R. K. Sedation in the management of refractory symptoms: guidelines for evaluation and treatment. J. Palliat. Care. 1994; 11 (2): 31–38.
Bruce S. D. Palliative Sedation in End-of-Life Care. Journal of Hospice and Palliative Nursing. 2006; 8 (6): 320–327.
Morita T. Palliative sedation to relieve psycho-existential suffering of terminally ill cancer patients. J Pain Symptom Manage. 2004, Nov.; 28 (5): 445–50.
Schur S., Weixler D., Gabl C., Kreye G., Likar R., Masel E. K., Mayrhofer M., Reiner F., Schmidmayr B., Kirchheiner K., Watzke H. H. Sedation at the end of life – a nation-wide study in palliative care units in Austria. BMC Palliative Care (2016) 15:50.
Statement on Palliative Sedation. December 5, 2014. http://aahpm.org/positions/palliative-sedation.
Danis M., Bellavance E., Silverman H. Ethical considerations in managing critically ill patients. Critical Care Medicine: Principles of Diagnosis and Management in the Adult, Fourth Edition Published January 1, 2014.
Kirk T. W. National Hospice and Palliative Care Organization (NHPCO) Position Statement and Commentary on the Use of Palliative Sedation in Imminently Dying Terminally Ill Patients. Journal of Pain and Symptom Management. Vol. 39. No. 5. May 2010. P. 914–923.
Хронический болевой синдром (ХБС) у взрослых пациентов в паллиативной медицинской помощи. МКБ‑10: R52.1, R52.2, 2016.