Метронидазол при лечении алкоголизма для чего
Метронидазол при лечении алкоголизма для чего
Программа лечения и ее этапы. Вся программа лечения больного алкоголизмом включает 3 этапа. Первый (начальный) этап — лечение острых и подострых болезненных состояний, возникших в непосредственной связи с интоксикацией алкоголем и продуктами его метаболизма. Сюда относятся прерывание запоя и устранение абстинентных расстройств. Второй этап — восстановительная терапия, направленная на более полную нормализацию всех функций организма, на устранение или смягчение устойчивых нарушений различных органов и систем, на перестройку сложившегося патологического стереотипа, который способствует рецидивам заболевания, т е это этап становления ремиссии алкоголизма. Третий этап — стабилизирующая терапия, направленная на формирование устойчивости больного по отношению к многообразным негативным воздействиям внешней (социальной) среды, на создание психофизиологической и психологической базы адекватного реагирования больного на внешние посылы, на поддержание длительной ремиссии.
При неосложненном ААС лечебные меры лучше свести к минимуму: теплая ванна, спокойная обстановка, участливое и ровное отношение к больному, привычная и свободная одежда, полупостельный режим. Все это способствует быстрому уменьшению тревоги и напряженности, облегчению тягостных ощущений, нормализации вегетативных показателей и наступлению сна.
Возникающий у больных алкоголизмом тяжелый дефицит ионов магния в тканях, особенно в эритроцитах, приводит к миоклоническим подергиваниям, атаксии, тремору, головокружению, бессоннице, раздражительности, напряженности, тревоге, вегетативной дистонии. Поэтому при тяжелом течении ААС, особенно при его церебральном варианте, показано внутримышечное введение сульфата магния 1—2 раза в день (под контролем АД). При наличии анамнестических данных о судорожных припадках во время ААС целесообразно назначение карбамазепина (финлепсин, тегретол) или вальпроата натрия (конвулекс, депакин). Как правило, перечисленных средств бывает достаточно, чтобы обеспечить улучшение состояния больного к 3—5-му дню лечения.
Успешно применяются и немедикаментозные методы лечения ААС. Среди них — метод энтеросорбции (прием больными внутрь сорбентов СКН, АУВМ и АУВ), посредством которого длительность ААС сокращается на 1—2 дня [Сторожук Н. С., 1985]. Используются также оксигенофитотерапия [Пшук Н. Г., 1991] и гипербарическая оксигенация [Епифанова Н. М., 1989]. Гастральная оксигенофитотерапия состоит в приеме больными дробными дозами 1500—2000 мл кислородно-белкового фитококтейля в сутки (он готовится продуванием кислорода через смесь яичного белка, сиропа, воды, настоя лекарственных трав — пижмы, ромашки, шиповника, зверобоя, пустырника), приводит к быстрому положительному эффекту: уже спустя несколько часов исчезает психофизический дискомфорт, наступают расслабление, успокоение, сонливость, нормализуются пульс и АД. Гипербарическая оксигенация является более сложным для применения методом и требует специально оборудованного помещения и аппаратуры. Но после 1—3 сеансов, каждый из которых продолжается 50—90 мин, при 0,8—1,2 атмосферы избыточного давления кислорода 1 раз в день симптоматика ААС купируется, а влечение к алкоголю сменяется отвращением к нему [Волков А. С., 1991]. Особый интерес представляет возможность предотвращения развития ААС у больного алкоголизмом, находящегося в состоянии алкогольного опьянения. После гипербарической оксигенации такой больной наутро просыпается без признаков ААС, что фактически означает прерывание болезненного процесса.
Весьма благотворно действует на больных и электросон, вызываемый с помощью вполне доступных для практического использования приборов. Во время и после лечебной процедуры наступают успокоение, релаксация, сонливость, исчезает тягостный дискомфорт.
Второй этап лечения — становление ремиссии. После устранения постинтоксикационных и абстинентных расстройств наступает время для диагностики и терапии гораздо более разнообразных и индивидуальных психических и соматических нарушений, находящихся вне рамок ААС, а также для создания более непосредственных предпосылок к развитию ремиссии заболевания.
Следует особо подчеркнуть важнейшую роль соматических нарушений в возобновлении патологического влечения к алкоголю и возникновении рецидивов алкоголизма. Поэтому тщательно подобранная и нешаблонная терапия этих нарушений является условием конечного успеха.
При наличии психогенных нарушений, в частности реактивных состояний, вызванных часто встречающимися в жизни больных алкоголизмом психотравмирующими обстоятельствами, назначают мягкие нейролептики — меллерил (сонапакс), терален, неулептил. Эти препараты используют также для коррекции разнообразных нарушений поведения с эксплозивностью, истеричностью, эмоциональной расторможенностью.
Мягкие нейролептики (особенно неулептил) способны в той или иной мере подавлять и патологическое влечение к алкоголю. Назначать их с этой целью следует на ограниченное время — не более 2—3 нед, поскольку дальнейший прием этих препаратов ведет к возникновению тягостных состояний вялости и субдепрессии.
Затяжные астенические состояния, сопровождающиеся слабодушием, истощаемостью, нетерпеливостью, ухудшением памяти, а также разнообразные проявления интеллектуального снижения (некритичность, слабость суждений и др.) служат показанием к применению ноотропных препаратов (пирацетам, энцефабол, аминалон, пикамилон и др.). Назначать их следует в течение 1—2 мес и в достаточных дозах (не менее 2,5 г пирацетама в сутки).
При обострениях первичного патологического влечения к алкоголю наиболее надежным средством купирования являются нейролептические препараты с выраженными антипсихотическими свойствами. Среди них предпочтительны те, которые относительно реже вызывают побочные эффекты экстрапирамидного типа. Наиболее эффективными оказались пимозид (орап) — по 1—2 мг 1—2 раза в сутки; пенфлюридол (семап) — по 20—40 мг 1 раз в 5—7 дней; этаперазин — по 4—10 мг 2—3 раза в день; пипортил — по 10 мг 2 раза в день; лепонекс (клозапин, азалептин) — по 25—50 мг 2—3 раза в день; трифлуоперазин (стелазин) — по 5 мг 2—3 раза в день. В некоторых случаях (частые обострения влечения к алкоголю, несоблюдение лечебного режима и др) с успехом применяются препараты пролонгированного действия: модитен-депо (1 мл 2,5 % раствора внутримышечно 1 раз в 2,5—3 нед), пипортил-пальмитат (1 мл 2,5 % раствора внутримышечно 1 раз в 3—4 нед).
Общие требования при назначении нейролептиков больным алкоголизмом — наличие признаков первичного патологического влечения к алкоголю, учет динамики симптоматики влечения, маневрирование дозами препаратов (повышение, понижение, прекращение), применение (при возникновении побочных эффектов) корректоров (циклодол, артан, ромпаркин), учет противопоказаний (признаки органической недостаточности головного мозга и др.), контроль за состоянием крови, недопустимость лечения неопределенной длительности.
Для купирования обострений и дальнейшей терапии патологического влечения к алкоголю применяются также некоторые антиконвульсанты, в частности карбамазепин (тегретол, финлепсин) и вальпроат натрия (конвулекс, депакин). В отличие от нейролептиков они в оптимальных дозах почти не оказывают серьезных нежелательных эффектов и поэтому могут назначаться на достаточно длительное время — до нескольких месяцев. Дозы карбамазепина — 0,2—0,6 г/сут, конвулекса — 0,3—0,9 г/сут. Следует учитывать возможность индивидуальной непереносимости препаратов и их токсического влияния на кровь.
Помимо психотропных препаратов, для подавления патологического влечения к алкоголю применяются некоторые средства растительного происхождения — отвары баранца (5 %), чабреца (7,5 %), копытня европейского (3 %), спорыша (5 %). Все эти средства в малых дозах (по 1 столовой ложке 3 раза в день внутрь) оказывают мягкое седативное, гипотензивное, диуретическое действие и резко снижают субъективную потребность в алкоголе.
Не утратил своего значения старый метод условнорефлекторной терапии (УРТ), целью которой является выработка у больных алкоголизмом отрицательной тошнотно-рвотной условной реакции на вкус и запах алкоголя путем ежедневных (20—30 раз) сочетаний инъекции апоморфина (0,2— 0,8 мл 1 % раствора подкожно) с вкусовыми и обонятельными ощущениями алкоголя.
Разнообразные экспресс-методики УРТ, предусматривающие применение больших доз апоморфина в сочетании с другими рвотными средствами (сульфат меди, сульфат цинка в смеси с рыбьим жиром, касторовым маслом; эметин, термопсис, ипекакуана), иногда многократно и круглосуточно, для вызывания бурной и изнурительной рвоты привлекают экономией времени, но особой эффективностью не отличаются. К тому же они опасны осложнениями, требуют специальных условий и больших усилий медицинского персонала. По мнению И. В. Стрельчука (1973), для выработки эмоционально отрицательной условной реакции на алкоголь бурная рвота необязательна и иногда бывает вполне достаточно вызвать у больного только лишь тошноту.
Важное правило выработки условных реакций, которое, к сожалению, часто нарушается, состоит в том, что действие условного раздражителя (в нашем случае это алкоголь) должно предшествовать безусловной реакции, а не наоборот. Иными словами, предъявлять алкогольный раздражитель (полоскание полости рта, вдыхание запаха) следует «на пороге рвоты», т. е. за 1—5 с до нее, что требует пристального внимания к состоянию пациента. Важно также бодрственное состояние больного. Дело в том, что применение больших, а иногда и обычных доз апоморфина может вызывать «апоморфиновое опьянение» в виде сонливости и даже оглушенности, что мешает выработке и упрочению условной реакции В связи с этим рекомендуется вводить подкожно сочетание 0,2—0,5 мл 1 % раствора апоморфина с 0,5 мл 0,1 % раствора стрихнина. Последний повышает не только общий тонус, препятствуя «опьянению», но рефлекторную возбудимость ЦНС, что позволяет обойтись меньшими дозами апоморфина для вызывания рвотной реакции.
Наконец, для поддержания у больных установок на трезвость применяются средства так называемой «аверсионной» терапии — дисульфирам (антабус, тетурам, эспераль), метронидазол (флагил, трихопол), фуразолидон. Все они в той или иной мере создают физическую непереносимость алкоголя, связанную с нарушением его метаболизма и с появлением в крови токсичных продуктов неполного распада алкоголя. Так образуется «химическое препятствие» дальнейшему потреблению алкоголя. Однако терапевтический эффект аверсионных («сенсибилизирующих» к алкоголю) средств является не столько фармакологическим, сколько психологическим, основанным на страхе перед тяжелыми последствиями алкоголя.
С годами эффект аверсионных методов, к сожалению, ослабел, поскольку у больных накопилась информация о том, как преодолеть опасности и вернуться к безнаказанному потреблению спиртного. Тем не менее при серьезном отношении к лечению, достаточной психической сохранности больного, отсутствии противопоказаний (поражения паренхиматозных органов, полиневриты, анемия, лейкопения, ишемическая болезнь сердца, острые и хронические инфекции, астматический бронхит, бронхиальная астма, органические поражения мозга, эндокринные заболевания; перенесенные в прошлом психозы) аверсионные методы лечения являются немалым подспорьем для формирования ремиссии алкоголизма.
В отдельных случаях для демонстрации больному вызванной у него приемом тетурама непереносимости алкоголя проводят тетурам-алкогольные пробы (на 7—10-й день приема тетурама, назначив предварительно однократно повышенную дозу препарата — 0,75—1 г и приготовив средства ургентной терапии). При этом необходим особо тщательный учет противопоказаний. Проба состоит в приеме 30—50 мл 40 % раствора этилового спирта (водки), после чего спустя 5—10 мин развивается тетурам-алкогольная реакция: тахикардия, ощущения затруднения дыхания, пульсации и напряжения в голове, тяжести в области сердца, гиперемия с цианотичным оттенком и одутловатостью лица, повышение, а затем падение АД, нередко с возникновением коллаптоидного состояния, иногда с рвотой. Длительность тетурам-алкогольной реакции — от 1 до 2 ч. При большей ее продолжительности, а также при тяжелом течении (затрудненное дыхание, систолическое АД ниже 50 мм.рт.ст., сильная головная боль) необходимо купировать реакцию введением 20 мл 30 % раствора тиосульфата натрия внутривенно, 20 мл 1 % раствора метиленового синего, сердечно-сосудистых средств и путем вдыхания кислорода.
При всех предосторожностях тетурам-алкогольная реакция представляет собой состояние интоксикации, не безразличное для организма больного и чреватое осложнениями (астения, снижение половой потенции, полиневропатии, гепатиты, психозы). Поэтому едва ли целесообразно следовать традициям прошлых лет и проводить эти реакции несколько раз (до 10). Их надо проводить выборочно и однократно, приглашая в психотерапевтических целях других больных, принимающих тетурам, присутствовать на лечебном сеансе.
Предлагаются и другие, более сложные, варианты проведения тетурам-алкогольных реакций [Энтин Г. М., 1990], направленные на усиление аверсионного эффекта (например, сочетание приема алкоголя с инъекцией апоморфина, которая вызывает тошноту и рвоту).
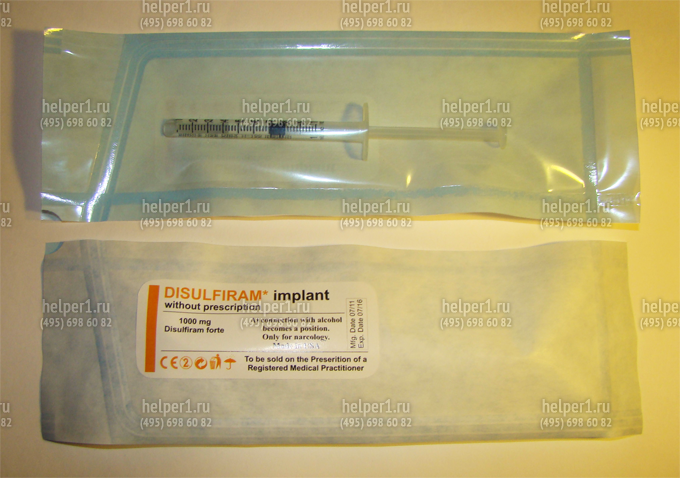
В настоящее время широко применяется лечение алкоголизма путем имплантации под кожу депо-препарата дисульфирама — «эспераля». В результате постепенного его рассасывания из депо создается относительно постоянная концентрация дисульфирама в крови, обеспечивающая длительный «сенсибилизирующий» эффект препарата. Однако механизм этот в значительной мере остается гипотетическим, поскольку действие препарата не всегда проявляется и иногда его обнаружить вообще не удается. Так, имплантация эспераля оказалась не более эффективной, чем имплантация плацебо, когда результаты тщательно оценивались с помощью двойного слепого контроля [Johnsen J. et al, 1987]. Следовательно, лечебный эффект имплантации эспераля чаще всего является психотерапевтическим, что необходимо использовать в полной мере в целях его усиления.
Метронидазол, используемый также в качестве средства «сенсибилизации» к алкоголю, менее токсичен, чем тетурам, и поэтому при его применении не требуется особых предосторожностей. Его назначают по 0,75 г 3 раза в день в течение 2—3 нед. При этом в ряде случаев возникает отвращение к алкоголю или только подавляется влечение к нему. Рекомендуется специально вызывать у больного рвотные реакции на алкоголь путем повторного полоскания водкой полости рта в несколько сеансов, начиная с 10-го дня постоянного приема метронидазола.
Наконец, среди средств аверсионной терапии путем «сенсибилизации» к алкоголю применяется фуразолидон, который назначают в суточной дозе 0,6—0,8 г (в 3 приема). Этот препарат вызывает у большинства больных через 7—10 дней непереносимость спиртного: при приеме 40—80 мл водки возникают гиперемия лица и шеи, сердцебиение, одышка, головная боль и другие расстройства, характерные для тетурам-алкогольных реакций; больные обнаруживают, что вкус спиртного становится отвратительным. Для поддерживающего лечения фуразолидон назначают в меньших дозах — 0,5 г в сутки.
В последние годы появились и широко рекламируются разнообразные способы «одномоментного» лечения — так называемые кодирование, торпедо и др., которые относятся к методам психотерапии.
Третий этап лечения — стабилизация ремиссии, поддерживающая терапия. В центре лечебных мероприятий на третьем этапе — психотерапия, направленная на реабилитацию и ресоциализацию больного, на формирование и закрепление навыков трезвой жизни — уверенности в себе и своей способности решать жизненные проблемы без «помощи» алкоголя или готовности обратиться за своевременной поддержкой к своему врачу.
Благотворные влияния среды — семья, занятость полезным делом, устроенность на работе и в быту — служат важным условием стабилизации ремиссии. Но, к сожалению, такое бывает далеко не всегда, поэтому врачу приходится иметь дело со своеобразной психической «ломкостью» больных, проявляющейся эмоциональными, неврозоподобными и психопатоподобными нарушениями. Последние в свою очередь тесно связаны с обострением патологического влечения к алкоголю. Поэтому необходимы регулярные контакты с больным и разносторонняя коррекция психических отклонений.
Помимо адекватного применения названных средств (нейролептики, антиконвульсанты, антидепрессанты, ноотропы, электросон, гидротерапия, массаж и др.), на данном этапе приобретает большое значение предупреждение или сглаживание спонтанных обострений патологического влечения к алкоголю. Когда они возникают с определенной периодичностью и не реже 1 раза в 2—3 мес, показано назначение солей лития (оксибутират, карбонат) в сочетании с финлепсином (тегретол) по 0,2—0,4 г в сутки. Дозировка препаратов лития устанавливается с учетом его концентрации в крови (не ниже 0,6 ммоль/л и не выше 1,2 ммоль/л), которую сначала определяют еженедельно, затем 1 раз в месяц.
При более редких и нерегулярных обострениях патологического влечения к алкоголю полезно научить лиц из ближайшего окружения больного диагностике продромальных признаков обострения (ухудшение сна, снижение настроения и активности, раздражительность, утомляемость, исчезновение обычных интересов и др.). После купирования этих признаков надо решить вопрос о возобновлении или усилении аверсионной терапии наряду с дополнительной психотерапией.
Препараты для вывода из запоя
Наша наркологическая клиника с 2011 года успешно лечит алкоголизм и наркоманию. Работаем официально по лицензии № ЛО-77-01-020532. В штате наркологи с опытом работы от 10 лет, включая врачей высшей квалификационной категории.
Клиника располагает большим комфортабельным стационаром. Врачебные бригады выезжают на дом к пациентам по Москве и области. Позвоните сейчас, чтобы получить рекомендации врача и узнать актуальную цену медицинских услуг.
Работаем круглосуточно. 100% анонимно. Обязательно поможем!
Что считать запоем
Запой – это продолжительное (от трёх дней) употребление алкоголя, которое сопровождается острым отравлением организма, постоянным влечением к спиртному и невозможностью самостоятельно остановиться.
При запое возникает не просто желание выпить, а устойчивая физическая тяга к алкоголю. В таком состоянии человек перестает контролировать количество спиртного, а иногда и качество, что является особо опасным фактором.
Можно ли остановиться самостоятельно?
Как врачи, мы часто наблюдаем пациентов, пытались самостоятельно перестать пить, без обращения за медицинской помощью, без приёма лекарственных препаратов (о которых речь пойдёт дальше), а прибегая, например, к каким-то народным средствам или постепенно уменьшая дозу алкоголя.
Исходя из нашего реального опыта, помогает такое в редких случаях, чаще приводит к негативным последствиям — такого пациента сложнее лечить. И дороже.
Не отрицаем, что у кого-то получается остановиться. Всё зависит от индивидуальных особенностей организма конкретного человека, от длительности запоя, от состояния здоровья и от силы воли, конечно.
Но для большинства запой — как снежный ком. Каждая неудачная попытка остановиться — подрывает веру в результат и добавляет физиологических осложнений.
Абстинентный синдром
Самым болезненным состоянием в период запоя является период, когда действие алкоголя в организме заканчивается. Оно наступает уже через несколько часов после приема крайней порции спиртного.
Наступает тяжёлое похмелье:
Вновь требуется порция алкоголя, чтобы временно облегчить состояние. А чтобы запой прекратить — нужна помощь врача.
Лечиться на дому или в стационаре?
Вывод из запоя на дому возможен при кратковременных запоях и отсутствии у пациента осложнений и тяжёлых сопутствующих патологий.
Основное преимущество при оказании помощи на дому является, то, что пациент находится в привычных условиях, среди родных и близких. Дома, как говорится, и родные стены помогают (пациенту психологически комфортнее, нет стресса от поездки в стационар).
Основной же недостаток лечения запоя на дому заключается в отсутствии именно психологических ограничений: остаётся соблазн и возможность пойти и вновь выпить.
Как происходит вывод из запоя
Всё начинается с осмотра врачом. Он собирает анамнез, оценивает состояние пациента, выявляет противопоказания. Именно врач решает, возможно ли провести процедуру на дому. Если нет, то отправляет пациента в стационар, всё это также анонимно.
Процесс вывода из запоя на дому следующий:
После проведения всех лечебных мероприятий сразу происходит улучшение состояния:
Методы выведения алкоголя из крови
Однако, страдает от алкоголя не только лишь печень. Объем поражений организма и развивающихся заболеваний на фоне алкоголизма обширен: цирроз, гепатит, кардиомиопатия, гипертоническая болезнь, ишемическая болезнь сердца, панкреатит, энцефалопатия, развитие алкогольной эпилепсии, психические заболевания, развитие острого абстинентного синдрома.
Удаление алкоголя и продуктов его распада из крови трудное и долгое дело, если лечиться самостоятельно и быстро это сделать не представляется возможным по многим причинам. Скорость выведения зависит от общего состояния здоровья, состояния печени, генетической предрасположенности, пола и т.д. К примеру, у мужчин скорость выведения этанола из организма составляет приблизительно 0,1 промилле/час, у женщин — 0,09 промилле/час.
В простой форме алкогольные вещества удаляются из организма посредством испарений через кожный покров, легкие и почки. Сделать быстрее вывод алкоголя можно прибегнув либо к народным средствам, что не рекомендуется, либо вызвать врача-нарколога для постановки капельниц с необходимыми препаратами.
Тиамин
Должен назначаться всем больным, которые обращаются к врачу по поводу алкогольной зависимости. Целью назначения тиамина является предупреждение развития энцефалопатии Гайе-Вернике и корсаковского синдрома. Отмечен положительный эффект при выводе из запоя.
β-адреноблокаторы
Назначаются для купирования вегетативной симптоматики при выведении из запоя. Обычно с этой целью применяют пропранолол или атенолол. Эти препараты не предупреждают развития судорог и делирия, поэтому их рекомендуется назначать в комбинации с другими средствами.
Клонидин
Бензодиазепины
Являются основным средством при выводе из запоя. Они уменьшают вероятность развития судорог и делирия, а при уже возникшем делирии сокращают его продолжительность. Длительно действующие бензодиазепины более эффективны в предупреждении эпилептических приступов, чем короткодействующие. Их недостатком является возможность кумуляции и избыточный седативный эффект. К данной группе препаратов относятся: Диазепам, Лоразепам, Оксазепам, Хлоразепат.
Карбамазепин
Эффективен в отношении всех симптомов при выведении из запоя и может быть препаратом выбора при прерывании запоев легкой и среднетяжелой степени. Отсутствие взаимодействия с алкоголем позволяет применять препарат даже при его наличии в крови. Установлено, что Карбамазепин влияет на нейрональную трансмиссию ГАМК, глутамата, норадреналина, ацетилхолина и дофамина. Монотерапия карбамазепином эффективна при легком и среднетяжелом синдроме отмены, при тяжелом течении рекомендуются бензодиазепины. Безусловным преимуществом карбамазепина является отсутствие эйфорического эффекта и риска зависимости от препарата.
Барбитураты
Являются весьма эффективным средством при выводе из запоя. Их применение ограничивает довольно высокая токсичность и риск развития зависимости. Как препарат длительного действия он может угнетать дыхание и сердечную деятельность; вызывает индукцию микросомальных ферментов печени.
Тиаприд
Является нейролептиком группы замещенных бензамидов и оказывает седативный эффект. Экстрапирамидные расстройства при его применении возникают редко, так как он селективно действует на D2-дофаминовые рецепторы. Препарат применяют в России, Германии и Франции для вывода из запоя. Целесообразно назначать тиаприд в сочетании с карбамазепином и бензодиазепинами.
Галоперидол
Пропротен-100
На сегодняшний день наиболее изученным из антительных препаратов является «Пропротен-100», содержащий потенцированные антитела к мозгоспецифическому белку S-100 (AS-100). Препарат Пропротен изучен на всех уровнях организации нейрональных структур: клеточном, межклеточном (синаптическом), структурном, системном. Наиболее специфическим из исследованных эффектов можно считать сенситизирующее влияние AS-100 на клеточную мембрану нейронов. Необычное биологическое действие на клиническом уровне проявляется сбалансированным воздействием на психический статус больных. В зависимости от исходного состояния пациентов, препарат оказывает как седативное, так и стимулирующее действие.
ГОМК (оксибутират натрия)
Препарат купирует вегетативную симптоматику и обладает довольно выраженным седативным эффектом, однако может увеличить вероятность развития галлюцинаций из-за непрямого стимулирующего действия на дофаминергические нейроны.
Клометиазол
Сенсибилизирующие средства
Используются при кодировании от алкоголизма для создания так называемого химического барьера, делающего невозможнымупотребление алкоголя, и выработки у пациента чувства страха перед возможными неприятными последствиями приема алкоголя. Наиболее распространенным сенсибилизирующим средством, применяемым в лечении алкогольной зависимости, является тетурам (антабус, дисульфирам). Широко назначавшиеся ранее сенсибилизирующие препараты метронидазол, фуразолидон, никотиновая кислота в настоящее время применяются редко. Дисульфирам (Disulfiram) используется для лечения алкогольной зависимости с 40-х годов прошлого века. Предполагается, что терапевтические эффекты тетурама обусловлены страхом перед тетурам-алкогольной реакцией (ТАР). Механизм действия этого препарата основан на блокировании фермента ацетальдегиддегидрогеназы, в результате чего окисление алкоголя задерживается на стадии ацетальдегида. Перед лечением тетурамом больной предупреждается о возможных неблагоприятных последствиях приема алкоголя.
Препарат Disulfiram для кодирования от алкогольной зависимости сроком действия до 1 года:
В настоящее время довольно распространенным методом лечения является внутримышечная имплантация препарата эспераль, который выпускают в запаянных ампулах, содержащих 10 таблеток по 0,1 г тетурама. Как правило, этот метод применяется при безуспешности других терапевтических мероприятий. Больному и его родственникам объясняют, что имплантированный в ткани препарат будет постоянно всасываться в кровь, и если больной выпьет даже небольшое количество алкоголя, у него возникнут тяжелые последствия вплоть до летального исхода.
Применение тетурама имеет много противопоказаний из-за выраженной токсичности препарата. На фоне его использования достаточно часто развиваются различные побочные эффекты в виде аллергических реакций, токсического гепатита, тетурамового психоза. Дисульфирам может обострять симптомы шизофрении. Необходимым условием лечения является хорошее состояние здоровья пациента, высокая мотивация, регулярность приема препарата. Следует особо отметить недопустимость назначения дисульфирама без ведома пациента (например, подсыпание в пищу) ввиду опасности последствий тетурам-алкогольной реакции.
Блокаторы опиоидных рецепторов
Успехи, достигнутые в изучении нейрохимических механизмов алкогольной зависимости, позволили предложить ряд новых медикаментов для ее лечения. Так, было установлено, что в головном мозге существует эндогенная опиоидная система, в которой вырабатываются морфиноподобные соединения (энкефалины и эндорфины), обусловливающие эйфорию и обезболивающие эффекты. Препараты, которые являются антагонистами опиоидов, блокируют опиоидные рецепторы и таким образом предотвращают приятные эффекты, вызванные приемом наркотиков. Несмотря на то что алкоголь не является агонистом олиоидных рецепторов, многие его эффекты реализуются посредством эндогенной опиоидной системы. Эксперименты показали, что антагонисты опиоидных рецепторов блокируют подкрепляющие эффекты алкоголя. Так, налтрексон предотвращал повышение уровня дофамина, вызванное введением алкоголя, причем этот эффект был дозозависимым. Как известно, дофамин вовлечен в подкрепляющие эффекты алкоголя. Длительность ремиссии у пациентов, принимавших в качестве поддерживающего лечения налтрексон, была больше по сравнению с пациентами, принимавшими плацебо. Следует иметь в виду, что налтрексон эффективен в качестве противорецидивного препарата при условии регулярного приема на протяжении 12-недельного курса. Особенно рекомендуется налтрексон пациентам с сильной, неконтролируемой тягой к алкоголю (компульсивное влечение). В то же время лечение препаратом предполагает высокую мотивированность. Эффективность лечения значительно повышается в сочетании с поддерживающей психотерапией. Препарат налмефен структурно схож с налтрексоном. В отличие от налтрексона, он не обладает гепатотоксичностью. Кроме того, налмефен является универсальным антагонистом опиоидных рецепторов, который блокирует три их типа.
Акампросат (ацетилгомотаурин). До настоящего времени точный механизм действия препарата не установлен. Известно, что он модулирует активность глутаматных и ГАМК-рецепторов. Хроническая алкогольная интоксикация приводит к снижению активности тормозной ГАМК-ергической системы и повышению активности возбуждающей глутаматной системы в головном мозге. Эти нарушения сохраняются длительное время после отказа от употребления алкоголя. Акампросат структурно схож с ГАМК и повышает активность ГАМК-ергической системы, увеличивая число мест связывания ГАМК на синоптической мембране. Акампросат снижает активность глутаматной системы, воздействуя на N-метил-D-аспартат (NMDA)-рецепторы и кальциевые каналы. Впервые в клинической практике акампросат начали применять во Франции в 1989 г. В настоящее время препарат разрешен более чем в 30 странах мира; общее число пациентов, прошедших курс лечения, превышает 1 млн. Эксперименты показали, что акампросат снижает потребление алкоголя в условиях свободного доступа, не влияя при этом на пищевое поведение, не имеет наркогенного потенциала и других фармакологических эффектов кроме тех, что способствуют снижению потребления алкоголя.
Серотонинергические агенты
Взаимосвязь между серотонином и алкоголем сложная. Предполагается, что алкоголики пытаются с помощью алкоголя нормализовать низкий базальный уровень серотонина в головном мозге. Было установлено, что серотонин участвует в подкрепляющих эффектах алкоголя. Кроме того, низкий уровень серотонина способствует импульсивному поведению, которое приводит к потреблению алкоголя. Абнормальность серотонинового обмена может сопровождаться тревогой и депрессией, и в этом случае алкоголь может употребляться в качестве средства самолечениия. К серотонинергическим средствам относятся ингибиторы обратного захвата серотонина (СИОЗС) сертралин (золофт), флюоксетин (прозак), флювоксамин (феварин), циталопрам. Этот класс препаратов был разработан в 80-х годах прошлого века для лечения депрессивных расстройств. Механизм действия СИОЗС заключается в блокировании обратного захвата серотонина пресинаптическими окончаниями, вследствие чего уровень серотонина в синоптической щели повышается.