Микродискэктомия или эндоскопия что лучше
Операция Микродискэктомия
Операция микродискэктомии – это минимально инвазивная процедура удаления грыжи межпозвонкового диска, благодаря чему устраняется компрессия нервного корешка. Данная операция выполняется из небольшого разреза, под общим обезболиванием, на ее выполнение требуется от 40 до 90 минут. Пациентам разрешается вставать и ходить на следующий день после операции, пребывание в хирургическом стационаре обычно составляет 7-9 дней.
Уровень межпозвонкового диска определяется с помощью ЭОПа – для точного определения длины разреза прикладывается тонкая спица и выполняется снимок. Обычно требуется разрез длиной 2-3см. После доступа и обнажения кости – вновь прикладывается спица и выполняется рентген-контроль уровня.
После этого устанавливается ретрактор – устройство, раздвигающее мягкие ткани и мышцы, чтобы в рану могли пройти длинные и тонкие инструменты. Затем надвигается микроскоп и начинается микрохирургический этап.
Хирургический стереомикроскоп – позволяет получить от 5 до 20 кратного увеличения, при котором хорошо различимы все структуры – кость, хрящ, мелкие сосуды и нервы. Стереосистема современного микроскопа позволяет хорошо и быстро ориентироваться в глубине раны, а устойчивое основание, электронная балансировка и система сервоприводов для управления оптикой – точно направлять ось микроскопа и регулировать силу увеличения.
Дополнительно в ходе операции может использоваться эндоскоп – линза, вынесенная на основание инструмента позволяет заглянуть в закрытую для прямого обзора зону, в свою очередь, это позволяет уменьшить объем резекции кости. К сожалению, у эндоскопа монокулярная система – т.е. хирург смотрит в эндоскоп только одним глазом, видит плоскую картину, и значит, теряется пространственное чувство глубины.
После обнажения дужки позвонка – высокоскоростным бором, или кусачками Керрисона выполняется небольшая резекция кости – это необходимо, чтобы добраться к зоне компрессии нервного корешка секвестром грыжи и безопасно выполнить декомпрессию корешка; адекватно выполненная резекция дужки практически не влияет на опорную функцию позвоночника.
Обычно грыжа диска выглядит как маленькая креветка – стоит только тронуть тонкую оболочку грыжи, как она прорывается и секвестр начинает рождаться из своего ложа. Используются различные тонкие инструменты, чтобы помочь найти и удалить остатки хряща под задней продольной связкой, из фораминального отверстия, и прочих мест, где могут оставаться кусочки хряща. После этого необходимо выполнить кюретаж полости диска, латерального кармана – для предупреждения рецидива грыжеобразования.
Затем рана орошается антисептиком, устанавливается послеоперационный дренаж и выполняется шов раны. По окончании операции пациент пробуждается и возвращается в палату. На следующий день после операции можно вставать и ходить.
Иногда эта операция сочетается с фиксацией позвоночника – это процедура укрепления соединения двух, и более позвонков. Для фиксации позвоночника используются различные техники – для жесткой фиксации могут использоваться транспедикулярные шурупы и стержни, в некоторых случаях – могут быть использованы динамические фиксаторы (их использование предпочтительно у спортсменов и активных молодых пациентов).
Эндоскопия и микродискэктомия. Как я выбирала, где сделать операцию
LinaA
Пользователь
Расскажу свою историю, может, кому окажется полезной.
2 декабря 2016 после примерно полугодовых безуспешных попыток консервативного лечения боли в спине, я резко наклонилась вперед. Меня прошила кинжальная боль, было ощущение, что сейчас упаду в обморок. После укола обезболивающего до вечера было терпимо, ночью боль была адская по всей внешней поверхности ноги, не могла ни стоять, ни сидеть, лежать с трудом только в одной позе. С утра вызвала скорую, вкололи еще обезболивающего, отправили к неврологу. Когда боль отошла, стала отниматься левая нога, онемела внутренняя поверхность ступни. В течение нескольких дней нога частично восстановилась, область онемения сократилась, осталась слабость в ступне (не могу стоять на пятках) и небольшой участок онемения на подъеме стопы.
Это для общей картины. По результатам МРТ от 10.12.2016 «МР картина объемного мягкотканого образования спинномозгового канала поясничного отдела позвоночника со стенозом спинномозгового канала, протрузий дисков L3-L4, L4-L5». Рекомендована консультация нейрохирурга. Для моего канцерофобического разума это было чересчур, и я рванула по врачам.
У кого я побывала:
1. Самое первое, что приходит в голову: Центр нейрохирургии им.Бурденко, отделение спинальной хирургии. У них есть свой сайт.
Позвонила по указанному на сайте телефону, девушка ответила, что можно приехать с утра без записи, все врачи консультируют. Решила обратиться за консультацией к нейрохирургу Асютину Дмитрию Сергеевичу. На следующий день приехала в центр, врач действительно был на месте, но ни про какие консультации он не слышал и был весьма удивлен. Но принять не отказал. Консультация длилась ровно 5 минут, он мельком взглянул на МРТ и выдвинул предположение, что это какой-то абсцесс. На секвестр, вроде, не похоже. Посоветовал сдать анализ крови, чтобы проверить, есть ли воспаление. За сим я и ушла восвояси. Правда, денег за консультацию не взял и дал наводку на несколько мест, куда еще можно обратиться. В целом, это оказалась самая бесполезная консультация и самый незаинтересованный врач. Видимо, у них там такой поток, что они сами от себя уже устали
3. Московский городской спинальный центр при ГКБ № 67, нейрохирург Семченко Виталий Игоревич. Это было одно из мест, которое мне посоветовал врач из Бурденко, на сайте клиники в разделе оборудование указано наличие эндоскопической стойки. Тут я сначала решила сэкономить и взяла направление на бесплатную консультацию по ОМС в районной поликлинике. Ну что сказать о нашей бесплатной медицине? Запись на февраль (звонила 19.12). Платно? Завтра. Естественно, пошла платно. Вердикт – только микродискэктомия, 2-й степени сложности. И вообще из разговора у меня сложилось впечатление, что эндоскопическая стойка у них – для мебели. Хорошо, если ошибаюсь. Сама консультация на четверочку, порадовало, что врач скопировал с диска мой МРТ себе на компьютер, оставил телефон для связи.
4. Нейрохирург Желваков Сергей Владимирович, Российско-израильский центр Re-Clinic. Ранее работал в небезызвестной 19 больнице, бывшей многие годы клинической базой НИИ Бурденко и почившей в бозе усилиями нашего Департамента здравоохранения. Консультация отличная, но с некоторым элементом давления. Во-первых, опять только микродискэктомия, хотя на сайте клиники специально подчеркивается как преимущество выполнение малоинвазивных операций. Во-вторых, сразу стал предлагать установку импланта (стоимость которого равна стоимости нескольких операций); и только когда я недвусмысленно заявила, что не готова заплатить такую сумму, предложил более приемлемый вариант. Настоятельно рекомендовал, чтобы я за следующий день сдала все анализы (включая 4 УЗИ, необходимость которых у меня вообще вызывает определенные сомнения) и через день легла на операцию. Насчет эндоскопии сказал, что это не мой случай, и если кто-то мне будет ее предлагать, чтобы я не доверяла, т.к. могут сделать только хуже. Честно сказать, от него я вышла в совершенно расстроенных чувствах, и уже почти готова была согласиться. Но тут как раз подоспело видео с операцией немецкого хирурга, и я воспряла духом, Интернет мне в помощь.
5. Нейрохирург Дуров Олег Владимирович, ФНКЦ (бывшая больница № 83). На сайте врача целый раздел посвящен эндоскопическому удалению грыжи, подробно рассказывается о преимуществах и недостатках различных видов эндоскопии. Внушил надежду, потащилась по пробкам через всю Москву. Консультация на четверочку, осматривать особо не стал. Вердикт – опять только микродискэктомия, эндоскопия снова не мой случай…
6. Я отчаялась найти кого-то в России, кто возьмется за мой случай. Нашла в Интернете немца с видео, Майкл Шуберт (Michael Schubert), клиника Apex Spine, город Мюнхен. 7000 эндоскопических операций. Если он откажет, придется ложиться на микродискэктомию. Написала в клинику, приложила пару снимков МРТ, на следующий день пришел ответ. Ура, они берутся за эндоскопическую нуклеотомию, под местной анестезией. Но ценник… 10 000 евро никак не грели.
7. Нейрохирург Ходневич Андрей Аркадьевич, ЦЭЛТ, в предпоследний рабочий день перед Новым годом случайно найденный через знакомых. 30 декабря я была у него на консультации. Очень подробная и обстоятельная консультация, самый тщательный осмотр. И он готов сделать мне эндоскопическую операцию, причем он был очень уверен в своих возможностях, у него не было сомнений, что мой случай какой-то очень сложный; что, безусловно, внушало доверие! Единственный минус по сравнению с немцами – общая анестезия. Для меня это был тоже очень важный момент, т.к. за год перед этим я уже перенесла 2 операции под общим наркозом, и отходняк от обоих был ужасный!
В итоге я решила, что на здоровье не экономят, и полетела в Мюнхен. 9-го вечером улетела, 10-го в 8:30 была в клинике на консультации с Майклом Шубертом, 11-го в 10:00 мне была сделана эндоскопическая нуклеотомия; 12-го в 10:00 контрольная консультация и 13-го я улетела обратно в Москву. Во время операции я была в сознании, разговаривала с врачом, через 2 часа уже отлично себя чувствовала. Боли не было вообще, они надавали мне обезболивающих, вообще не пригодились! Удалили гигантский секвестр 5х2 см, сама видела в натуре. Операция ювелирная, шовчик меньше сантиметра. Хирург просто супер! Кстати, списывалась я с ними сама напрямую, без всяких посредников, и общалась тоже сама, но правда, я прилично знаю английский.
В общем резюме – не отчаивайтесь, ищите и найдете! А если есть возможность – немецкая медицина это сила!
Микродискэктомия или эндоскопия что лучше
а) История. Грыжа межпозвонкового диска в качестве причины ишиалгии впервые была описана в 1934 году Mixter и Barr. В качестве хирургического метода лечения этой патологии в то время использовался интрадуральный доступ и расширенная ляминэктомия. Однако в 70-х годах прошлого века основное внимание стало уделяться менее инвазивным методикам, позволяющим минимизировать объем хирургической травмы паравертебральных мышц, желтой связки и пораженных корешков спинного мозга.
При этом многие авторы отметили лучшую переносимость пациентами таких операций, уменьшение времени пребывания их в стационаре и более быстрое восстановление.
Опыт применения микродискэктомии с использованием операционного микроскопа в литературе впервые описали Yasargil и Caspar. Чуть позже свой опыт применения микродискэктомии поясничного отдела позвоночника у 532 пациентов опубликовал Williams, который стал популяризатором этой методики в Соединенных Штатах.
В последнее десятилетие мы стали свидетелями значительного прогресса методов флюороскопии, интраоперационной визуализации и хирургической эндоскопии, что в вместе с широким распространением систем трубчатых ретракторов стало предпосылкой для развития такой методики, как минимально-инвазивная поясничная микродискэктомия. Первые результаты рандомизированного контролируемого исследования, проведенного в Нидерландах и призванного сравнить минимально-инвазивную микродискэктомию со стандартными общепринятыми методиками, оказались, однако, противоречивыми: разницы в отношении функционального результата выявлено не было, а исходы лечения в отношении болевого синдрома в нижних конечностях, спине и восстановления прежней активности пациента через год после операции при использовании малоинвазивной методики оказались даже хуже.
б) Проспективные исследования. В последние три десятилетия был выполнен целый ряд проспективных исследований, целью которых было сравнение результатов хирургического лечения грыж межпозвонковых дисков с лечением консервативным. Впервые подобное исследование было выполнено Weber et al. в 1983 году. Необходимо отметить, что это исследование не было слепым и 26% пациентов, которым поначалу назначалось консервативное лечение, в последующем все же подвергались операции. Согласно заключению авторов, результаты лечения через год у пациентов, которым выполнялась дискэктомия, оказались лучше, однако значительной статистической разницы между двумя группами пациентов через 4 и 10 лет все же зафиксировано не было.
Еще одно исследование — это Maine Lumbar Spine Study — достаточно широкое нерандомизированное наблюдательное когортное исследование, в которое включено 507 пациентов. В группе хирургических пациентов практически всем была выполнена открытая дискэктомия по поводу грыжи диска. Результаты лечения фиксировались через год, 5 и 10 лет после операции. На сроках один год и пять лет после операции авторами отмечена статистически значимая разница в отношении первично существовавшей у этих пациентов симптоматики. Тогда как через 10 лет после операции статистически значимой разницы у опрошенных пациентов обеих групп уже не наблюдалось. И тем не менее отличия все же были: оперированные пациенты отмечали «значительное улучшение» или «полное исчезновение» симптомов и через 10 лет в целом они были в большей степени удовлетворены лечением.
Ценность данного исследования ограничена таким моментом, как нерандомизированный характер исследования, поскольку у пациентов, которым проводилось хирургическое лечение, клиника заболевания и рентгенологические изменения были более выраженными. Кроме того, не у всех пациентов рентгенологическое исследование проводилось в достаточном объеме, и до 25% пациентов обеих групп через 10 лет от начала исследования потребовалось повторное хирургическое вмешательство на поясничном отделе позвоночника.
Первым мультицентровым проспективным рандомизированным контролируемым исследованием стало опубликованное в 2006 году Spine Patient Outcomes Research Trial (SPORT), в которое был включен 501 пациент с грыжами дисков поясничного отдела позвоночника, подтвержденными данными магнитно-резонансной томографии (МРТ) и продолжительностью клинической симптоматики не менее 12 недель. В этом исследовании сравнивались открытая дискэктомия и консервативное лечение, результаты лечения оценивались на основании индекса функциональной и болевой шкалы SF-36 и модифицированного индекса недееспособности Oswestry.
Информативность результатов данного исследования, однако, оказалась ограниченной ввиду того, что 50% пациентов, отнесенных на начальном этапе к группе хирургических больных, и 30% пациентов консервативной группы, перемешались друг с другом. Анализ данных на начальном этапе исследования не показал значимой статистической разницы, однако уже после начала лечения первые его результаты оказались статистически значимыми, кроме того пациенты и сами отмечали улучшение как в отношении имеющейся симптоматики, так и влияния ее на повседневную активность. Самые последние опубликованные результаты свидетельствуют о сохранении положительной динамики во все фиксированные временные периоды от шести недель до четырех лет. Экономический анализ затрат на лечение у этой группы пациентов позволил предположить, что хирургическое лечение по сравнению с консервативным является пусть умеренно, но все же более экономически эффективным.
в) Показания для поясничной микродискэктомии. При выборе показаний к хирургическому лечению одним из важнейших факторов является продолжительность клинической симптоматики. Согласно результатам исследования SPORT, таким периодом является продолжительность симптомов по меньшей мере 12 недель. Клинические данные, однако, свидетельствуют о том, что длительно (более шести месяцев) существующая радикулопатия при выборе в пользу операции может сопровождаться менее благоприятными исходами лечения. Согласно данным SPORT, менее благоприятные результаты лечения будут наблюдаться у пациентов, операция которым выполняется на сроках более 12 месяцев с момента развития клинической симптоматики.
Клиническая симптоматика грыжи межпозвонкового диска включает корешковый болевой синдром, сопровождающийся:
1) признаками ирритации корешка с положительными симптомами натяжения при подъеме выпрямленной ноги или
2) соответствующим неврологическим дефицитом. Исключающими факторами являются те или иные сопутствующие заболевания или состояния, например, опухоли, инфекционный процесс, нестабильность позвоночно-двигательного сегмента или переломы позвонков.
Клиническая симптоматика обязательно должна быть подтверждена данными соответствующих дополнительных методов исследования. Методом выбора является МРТ, при наличии противопоказаний к ее проведению можно прибегнуть к КТ-миелографии.
г) Анатомия поясничной микродискэктомии через срединный открытый доступ:
1. Поясничный отдел позвоночника:
— Поясничный отдел позвоночника включает пять позвонков.
— Иногда можно наблюдать «сакрализацию» L5 позвонка (сращение L5 позвонка с крестцом) или «люмбализацию» тела S1 позвонка (характеризующуюся наличием полноценного межпозвонкового диска между S1 и S2 позвонками).
— При счете поясничных позвонков, начиная с нижнего, а не с Т12, учитывая вышесказанное, необходимо удостовериться в правильности выбранного уровня.
2. Спинномозговой канал. Спинномозговой канал ограничен спереди телом позвонка, сбоку — корнями дуги позвонка и сзади — задними костными элементами позвонка:
— Тело позвонка
— Корни дуги позвонка
— Задние костные элементы позвонка
— Обращенные друг к другу замыкательные пластинки тел смежных позвонков покрыты слоем хрящевой ткани.
— Межпозвонковый диск образован фиброзным кольцом и пульпозным ядром. Последнее имеет желеобразную консистенцию.
— Фиброзное кольцо противостоит направленным в стороны от пульпозного ядра силам, возникающим при аксиальной компрессии позвоночника.
— Задняя продольная связка (ЗПС) прикрепляется к поверхности межпозвонкового диска и краям смежных тел позвонков.
— ЗПС отличается наибольшей толщиной в центральной своей части и постепенно истончается к периферии.
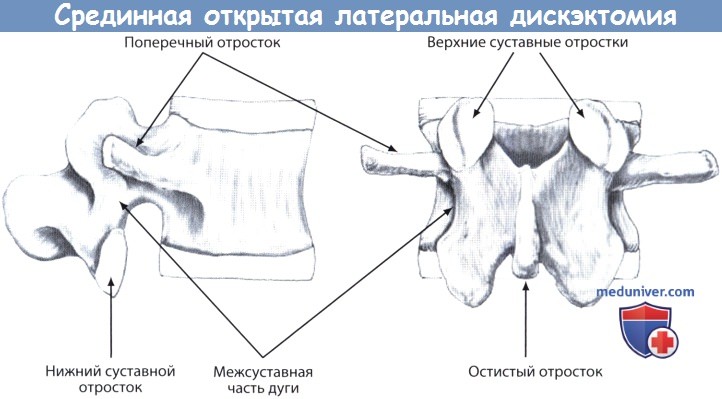
3. Задние элементы позвонков:
— К задним элементам позвонка относят корни дуги, поперечные и остистый отросток, суставные отростки, пластинки и межсуставные части дуги.
— Каждый дугоотростчатый сустав образован верхним и нижним суставными отростками смежных позвонков.
— Верхний суставной отросток располагается кзади от межпозвонкового диска вышележащего позвоночно-двигательного сегмента, он сочленяется суставом с нижним суставным отростком вышележащего позвонка.
— Нижний суставной отросток располагается кзади от межпозвонкового диска нижележащего позвоночно-двигательного сегмента, он сочленяется суставом с верхним суставным отростком нижележащего позвонка.
— Корни дуги позвонка начинаются от заднебоковой поверхности тела позвонка непосредственно ниже его верхней замыкательной пластинки.
— Корни дуги расположены вентральней и несколько ниже верхнего суставного отростка одноименного позвонка.
— Межсуставная часть дуги, или истмус,— это костный мостик, расположенный между верхним и нижним суставными отростками позвонка и продолжающийся медиально в полудугу соответствующего позвонка.
— Остистый отросток располагается по средней линии, начинаясь в зоне соединения двух полудуг позвонка.
— Поперечные отростки позвонка начинаются от задне-боковой поверхности корней дуг позвонка.
— Сосцевидный отросток представляет собой небольшой костный выступ на задней поверхности основания поперечного отростка.
— Сосцевидный отросток может служить в качестве ориентира для определения оси соответствующего корня дуги позвонка.
— Смежные поперечные отростки соединяются друг с другом межпоперечной связкой.
— Желтая связка прикрепляется к дорзальной поверхности дуги нижележащего позвонка и вентральной поверхности дуги вышележащего позвонка. Эта связка ограничивает собой эпидуральное пространство на уровне межпозвонкового промежутка.
— Латерально желтая связка заканчивается на уровне ду-гоотростчатых суставов.
— При дегенеративных поражениях позвоночника нередко наблюдается гипертрофия желтой связки.
4. Корешки спинного мозга:
— Корешки спинного мозга покидают спинномозговой канал на уровне корней дуг соответствующих позвонков.
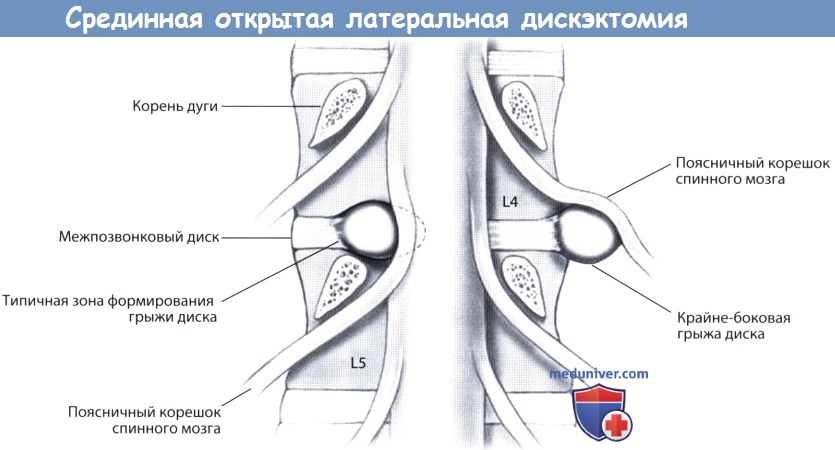
— Корешок L4 пересекает диск L3-L4 и, покидая спинномозговой канал, проходит под корнем дуги L4 и далее пересекает диск L4-L5.
— После выхода из межпозвонкового отверстия корешок L4 располагается на уровне латерального края диска L4-L5.
— Парамедианные грыжи диска сопровождаются клиникой компрессии нижележащего корешка спинного мозга, так, парамедианная грыжа L4-L5 будет сопровождаться клиникой компрессии корешка L5.
— Фораминальные грыжи, экстрафораминальные или крайнебоковые грыжи диска L4-L5 характеризуются клиникой компрессии корешка L4.
— Крайнебоковые грыжи диска формируются в области заднебоковой части межпозвонкового диска и по отношению к дугоотростчатому суставу располагаются кнаружи от него.
д) Техническое обеспечение:
— Операционный стол, рама Уилсона
— Флюороскоп/С-дуга
— Налобный источник света
— Увеличительные очки
— Операционный микроскоп
— Высокоскоростной бор
— Кусачки Керрисона
— Биполярный коагулятор
е) Укладка пациента/подготовка к операции. Непосредственно перед разрезом кожи для профилактики инфекционных осложнений внутривенно назначается антибактериальный препарат.
Операция может выполняться как под общей, так и под местной анестезией, однако общая анестезия предпочтительнее, поскольку она позволяет осуществлять адекватный контроль дыхания и гемодинамики пациента, особенно в случаях, когда операция продолжается достаточно долго. Пациента укладывают в положение на животе. В ряде случаев возможна укладка с некоторым поворотом в ту или иную сторону.
Использование рамы Уилсона позволяет уменьшить внешнее давление на брюшную стенку, что в свою очередь уменьшает депонирование крови в венах эпидурального пространства и кровоточивость тканей во время операции, также рама позволяет увеличить расстояние между остистыми отростками и телами поясничных позвонков. Вместо рамы Уилсона для укладки пациента можно воспользоваться широкими гелевыми валиками. Для локализации требуемого уровня и более точного расположения кожного разреза используется флюороскопическая или рентгенологическая маркировка.
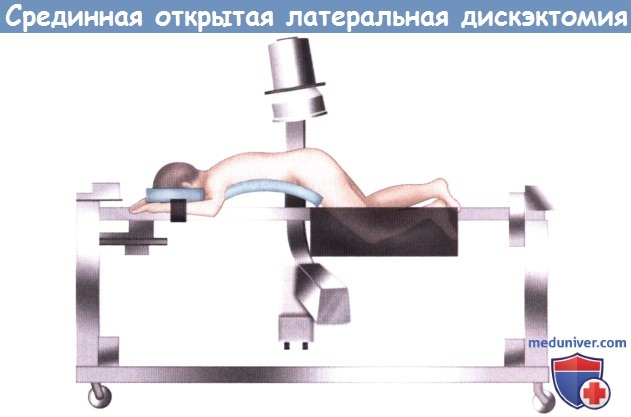
Пациент укладывается в положение на животе, нередко с использованием рамы Уилсона.
Для локализации требуемого уровня может использоваться С-дуга.
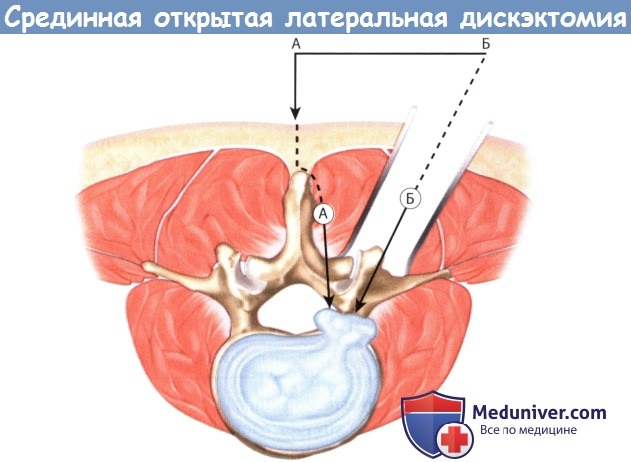
ж) Техника срединной открытой латеральной дискэктомии. Требуемый уровень и расположение кожного разреза определяют с помощью интраоперационный флюороскопии. Срединный кожный разрез длиной 2-3 см должен располагаться точно над требуемым межпозвонковым диском. Вслед за кожей рассекается подкожная клетчатка и обнажается фасция спины. Фасция отсекается электроножом парамедианно с той стороны от остистого отростка, где располагается грыжа диска.
Паравертебральные мышцы отделяются поднадкостнично от остистого отростка и пластинки дуги позвонка. Мышцы мобилизуют вплоть до наружного края пластинки дуги позвонка, стараясь при этом не повредить капсулу дугоотростчатого сустава. Во избежание травматизации паравертебральных мышц и связанного с этим кровотечения хирург постоянно должен работать только поднадкостнично. В пределах доступа должны быть визуализированы половины пластинок дуг выше- и нижележащего по отношению к требуемому межпозвонковому пространству позвонков.
В латеральном направлении диссекция продолжается вдоль межостистого и междужкового пространств до медиального края дутоотростчатого сустава. После мобилизации тканей в рану устанавливают самофиксирующийся ретрактор.
1. Костная декомпрессия. Перед началом костного этапа операции хирург еще раз флюороскопически должен убедиться в правильности выбранного уровня. После этого с помощью высокоскоростного бора резецируется нижний край дужки вышележащего позвонка. При достаточной ширине междужкового пространства от гемиляминэктомии можно воздержаться, однако для адекватной визуализации и минимизации возможной ретракции корешков спинного мозга адекватность доступа всегда должна стоять на первом месте.
С помощью костной ложки желтая связка отслаивается от внутренней поверхности дужки вышележащего позвонка и удаляется кусачками Керрисона. Корешок располагается в нижненаружной части сформированного рабочего пространства. Костный этап операции может выполняться с использованием микроскопа, для выполнения необходимой резекции наряду с костными ложками и кусачками может использоваться алмазный бор. Медиальная порция желтой связки, прикрывающая собой дуральный мешок, обычно сохраняется.
2. Удаление диска. Желтая связка рассекается острым путем скальпелем и иссекается или удаляется по частям кусачками. За желтой связкой в этой области располагается эпидуральное пространство, содержащее то или иное количество жировой клетчатки, которая окружает расположенный медиально дуральный мешок и ниже и латеральней него — корешок. Во избежание случайного повреждения корешок спинного мозга необходимо идентифицировать как можно раньше. После того как корешок будет локализован, эпидуральные вены и клетчатку коагулируют биполярным коагулятором. После этого с помощью нейрохирургического крючка или диссектора Пенфилда можно пропальпировать межпозвонковый диск. На этом этапе желательно еще раз рентгенологически убедиться в правильности выбранного уровня.
Перед тем как приступить к дискэктомии необходимо тщательно ревизовать корешок спинного мозга, во избежание случайного повреждения твердой мозговой оболочки и травмы корешка необходимо четко визуализировать его наружный край. Для максимальной мобилизации и, при необходимости, ретракции корешка эпидуральное пространство вокруг него необходимо освободить от возможных спаек или фрагментов межпозвонкового диска. Свободные фрагменты диска могут располагаться под корешком, выше или ниже по отношению к межпозвонковому пространству. Если в ране видны фрагменты диска, то их необходимо удалить до мобилизации и ретракции корешка, в противном случае и без того деформированный и сдавленный грыжей диска корешок может быть травмирован.
Ряд хирургов после удаления крупных фрагментов грыжи диска предпочитают не оперировать на самом диске. Мы же обычно для снижения вероятности рецидива грыжи считаем необходимым вмешательство на межпозвонковом диске, цель которого является удаление свободно лежащих фрагментов.
Для этого фиброзное кольцо рассекается скальпелем с формированием небольшого окошка. Дискэктомия выполняется с помощью костных ложек с различно направленной рабочей частью и разного размера питуитарных кусачек. Во избежание сосудистых осложнений необходимо избегать повреждения передних отделов фиброзного кольца. В завершении для того, чтобы убедиться в адекватности выполненной декомпрессии, следует ревизовать видимый участок корешка с помощью тупоконечного изогнутого инструмента (например, диссектора Вудсона) до его входа в боковой заворот позвоночного канала и межпозвонкового отверстия.
3. Закрытие операционной раны. Перед ушиванием раны дисковое пространство промывается с помощью ангиоката для удаления всех возможно оставшихся там свободных фрагментов. Полость межпозвонкового отверстия пальпируется не предмет возможного стеноза его за счет остеофитов или протрузий диска. При необходимости на данном этапе для более адекватной декомпрессии может быть выполнена фораминотомия. Рана тщательно промывается, выполняется гемостаз.
Хирург может посчитать необходимым местное эпидуральное применение кортикостероидов и анестетиков. Мы нередко используем для этого смесь Кеналога, Дураморфа и Авитена. Гемостатическую губку Gelfoam в эпидуральном пространстве лучше не оставлять — за счет своего расширения она может стать причиной компрессии корешка или дурального мешка. Завершающим этапом послойно ушиваются фасция, клетчатка и кожа.
А. Срединная стандартная микродискэктомия, доступ осуществляется путем отделения мышц от костных образований и отведения их кнаружи.
Б. Чрезмышечный доступ к крайнебоковым грыжам. 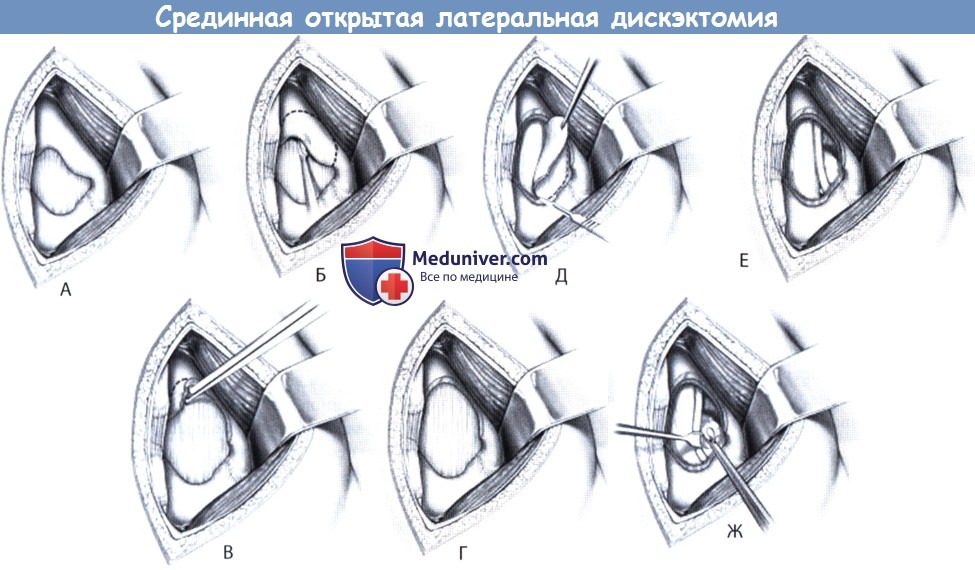
А. В пределах доступа должны быть визуализированы половины пластинок дуг выше- и нижележащего по отношению к требуемому межпозвонковому пространству позвонков,
а также междужковое и межостистое пространства вплоть до внутренней границы дугоотростчатого сустава.
Б. Желтая связка с помощью костной ложки отделяется от верхнего края дужки нижележащего позвонка. Медиальная порция связки обычно оставляется интактной.
В и Г. С помощью костных кусачек, например, кусачек Керрисона, выполняется гемиляминэктомия.
Д. Связка отсекается острым путем скальпелем и удаляется по частям кусачками.
Е. Во избежание рецидивирования грыжи необходимо удалить все свободные фрагменты грыжи и сам межпозвонковый диск.
Ж. Дискэктомия выполняется с помощью костных ложек с различно направленной рабочей частью и питуитарных кусачек.
Повреждения передних отделов фиброзного кольца диска необходимо избегать.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
