Микроскопия желудка это что
ФГДС (гастроскопия). Как проводится, способы подготовки.
Гастроскопия (иначе ФГДС) – один из способов изучения ЖКТ. Во время процесса используется специальная аппаратура, изображение органа выводится на экран. Процедура осуществляется с помощью гибкой длинной трубки (эндоскопа), на конце которой находится камера. Для получения точных результатов, очень важна подготовка к процессу.
Зачем и когда делается ФГДС?
Процедура делается для обнаружения изменений в органах, для наблюдения за имеющимися язвами, раковыми новообразованиями. Также исследование осуществляется при:
Гастроскопия с биопсией позволяет взять на анализ пробы сока органов пищеварения, слизистой. Такой сбор помогает выявить нарушения, не замеченные при рентгене и ультразвуке.
Что должен знать специалист о больном заранее?
Перед осмотром с помощью эндоскопа пациент обязан сообщить о недавно перенесенных операциях либо лечении ЖКТ медикаментами. В таких случаях слизистая может стать очень уязвима к внешним раздражителям и перед обследованием сначала показан период восстановления.
На выбор анестезирующего средства сильно влияет беременность, поэтому о ней также требуется сообщить врачу. Во время процедуры обычно используется «Лидокаин» в виде спрея. Он безопасен даже для беременных и плода, но при его непереносимости человеком, сеанс осуществляется вовсе без анестезирующего средства.
Врача необходимо поставить в известность о наличие у исследуемого сердечного клапана, дефибриллятора, кардиостимулятора. Пациент должен сообщить о зубных коронках (если они у него есть), тенденции к кровотечению после травм, плохой свертываемости крови. Врача необходимо оповестить, если ранее у человека наблюдался эндокардит.
Как подготовиться к процедуре?
Как подготовиться к гастроскопии желудка? Обследование выполняется только натощак. Последний раз есть разрешается за 12 часов до процедуры. Если человека мучает сильная жажда, то употреблять можно только воду небольшими количествами. За несколько часов до процедуры чистятся зубы, запрещается курить, брызгаться одеколоном, духами.
Утреннее приготовление к осмотру
Подготовка к гастроскопии желудка с утра начинается с исключения приема любых лекарств. Это заранее согласовывается с врачом. При внутреннем кровотечении делается промывание желудка. Если сеанс назначен на утро, значит, прием пищи прекращается еще с вечера.
Приготовление к осмотру во 2-й половине дня
В случае, когда исследование будет проводиться после обеда, разрешается легкий завтрак. Принимать пищу можно только до 6:00. На завтрак разрешается съесть нежирный йогурт с куском хлеба. Из напитков можно позволить чай либо минеральную воду, но прием жидкостей прекращается за 3 ч. до процесса.
На процедуру требуется прийти за 10-15 минут, так как необходима некоторая подготовка. Если человек сильно нервничает, ему вводится успокоительное средство. После осмотра в течение 30 минут не рекомендуется есть, пить, пока к слизистой не вернется чувствительность.
Особенности диеты
Подготовка к гастроскопии желудка обязательно включает обязательную диету. Рацион питания корректируется за 3 дня до сеанса. Процедура делается только натощак. Прием пищи заканчивается за 12 часов до проведения обследования. Голодание почти исключает отторжение органами пищеварения эндоскопа и появление рвоты. Рацион питания меняется за три дня до обследования. За этот период ЖКТ полностью очищается.
Общие рекомендации к диете:
Если человек склонен к метеоризму, то в течение 3-х дней до гастроскопии следует принимать лекарственные препараты, которые назначит врач. После проведения биопсии сутки соблюдается строгая диета.
Она составляется так чтобы максимально щадить слизистые органов пищеварения. Исключается любое механическое, химическое, термическое воздействие на органы ЖКТ. Есть и пить можно лишь некислые фруктовые соки, супы-пюре, молоко. Запрещается острая, горячая еда. Полностью исключается любая грубая еда.
Что и когда можно пить до ФГДС?
Перед исследованием можно позволить только некрепкий чай, простую либо минеральную негазированную воду. За 8-10 часов желательно вовсе отказаться от жидкостей. В случае сильной жажды можно употреблять только по полстакана, в последний раз – за 3 ч. до начала процедуры. Если человек принимает таблетки и пропускать их прием не рекомендовано, то лекарство запивается простой водой, но парой глотков.
Что и когда можно есть до ФГДС?
В период подготовки, за один день до обследования разрешается:
Необходимо снизить до минимума сладкие, мучные продукты, соль. Если пациенту не рекомендуется голодать, то за 12 (в крайнем случае, за 8) часов можно съесть немного белых сухариков, гречневой каши, тушеных овощей или яблок, запеченных в духовке.
Методика проведения ФГДС
ФГДС в основном проводится по утрам, до обеда. Непосредственно перед процедурой в кабинете снимаются зубные коронки, очки. Ремень можно не снимать, если он не сдавливает живот. Человек укладывается на бок на кушетку, лицом к аппарату. Врач обрабатывает горло и рот пациента анестезирующим средством. Чаще всего для этих целей применяется «Лидокаин» в виде спрея.
Такой анестетик притупляет дискомфорт от введения зонда, уменьшает тошноту. В рот помещается загубник, затем через пищевод вводится тонкий шланг, на конце которого находится мини-камера. Она опускается сначала до середины. Потом медленно проталкивается в желудок. Его стенки исследуются в течение нескольких минут.
Изображение с камеры поступает на монитор компьютера, что сразу позволяет оценить состояние исследуемого органа. Если требуется, берутся пробы внутренней жидкости. Длительность такого исследования занимает всего пару минут. Чтобы не возникло неприятных ощущений, для минимизации позывов к тошноте, обследуемый должен полностью расслабиться.
Эндоскоп легко проскальзывает в пищевод во время вздоха, Потом обследуемому нужно дышать исключительно носом. В ряде случаев гастроскопия может проводиться под местной или общей анестезией. Например, при сильных кровотечениях в ЖКТ. Общая длительность процедуры с момента вхождения в пищевод зонда вплоть до его удаления – от 5 до 15 минут. Это время может несколько увеличиться, если человек находится под наркозом.
Что нужно взять с собой?
Одежда не должна сковывать движений, быть свободной, легкой. Такая подготовка поможет обследуемому расслабиться. Обязательно берутся с собой салфетки (без содержания спирта) или воротничок для одежды.
Во время процедуры у пациента наблюдается сильное слюноотделение и выраженная отрыжка, поэтому одежду нужно прикрыть. Если обследуемый инсулинозависимый или принимает гипотензивные препараты, то они могут пригодиться после окончания процесса. Дополнительно надо иметь с собой бутылку 0,5 негазированной воды.
Процесс гастроскопии желудка полностью безопасен. Выполняется она только врачами определенной квалификации. Во время процедуры не рекомендуется нервничать, нужно расслабиться. ФГДС – неприятное исследование, но необходимое для правильной постановки диагноза.
Микроскопия желудка это что
Изучение заболеваний желудочно-кишечного тракта, в частности желудка и двенадцатиперстной кишки, является основой узкого направления медицины – гастроэнтерологии. Причин возникновения заболеваний желудка множество: неправильное питание, стрессы, нарушение режима труда и отдыха, воздействие вредных веществ, активность бактерий Helicobacter pylori и т.д. [1–3]. Желудок – важный орган, отвечающий за общее состояние организма, из-за желудочных состояний страдают все системы. Поэтому важно знать причины болезней желудка, основные его заболевания. Если рассматривать заболевания желудка с ракурса онкологии, то предвестниками данной патологии могут стать часто встречающиеся в повседневной практике гастроэнтерологов язвенная болезнь желудка, острый и хронический гастрит, дуоденогастральный рефлюкс, полипы, а также эрозия желудка. В ходе мониторинга пациентов стационарного и амбулаторного лечения данная группа заболеваний желудочно-кишечного тракта занимает лидирующее положение среди расстройств, которые в совокупности различных факторов окружающей среды, а также индивидуальных особенностей чаще других приводят к канцерогенной активности. Любое предраковое заболевание развивается поэтапно с нарастанием и углублением отрицательных изменений, происходящих в желудке. На некоторых стадиях любой процесс полностью обратим, то есть болезнь излечима. По мере углубления деструкции возможность обратимости снижается, наступает стойкая хронизация процесса, а болезнь становится неизлечимой. Переходу в предрак или рак способствуют наиболее глубокие стадии, когда болезнь развивается внутри клеток. Гастрит – это одно из наиболее распространенных желудочно-кишечных заболеваний воспалительного или воспалительно-дистрофического характера, поражающих слизистую оболочку желудка [4]. В связи со множеством разновидностей этой болезни термин «гастрит» является собирательным и служит для обозначения различных по происхождению воспалительных и дистрофических изменений в слизистой этого органа. Гастриты классифицируют по нескольким показателям – по типу, локализации воспалительного процесса, этиологическому фактору, эндоскопической картине, морфологическим изменениям слизистой оболочки желудка. Все эти показатели очень важны для диагностики и выбора способа лечения заболевания. Особого внимания заслуживает атрофический гастрит – длительно текущая форма хронического заболевания, при которой происходят деструктивные изменения в слизистой оболочке желудка. В результате патологического процесса ее площадь и количество функционирующих клеток резко уменьшаются. Многие специалисты считают [5–7], что этот подвид хронического гастрита является предраковым состоянием, как следствие угроза развития злокачественного процесса очень велика. При атрофическом гастрите запускается механизм перерождения нормальных клеток желудка; главные и добавочные клетки, принимающие участие в выработке пепсиногена и хлороводородной кислоты – основных составляющих желудочного сока, перестают функционировать в оптимальном режиме. Вместо него добавочные клетки желудка в большем объеме начинают продуцировать мукополисахариды – слизь. В результате резко снижается кислотность желудочного сока. То, что клетки меняют свою специализацию и перестают выполнять основную функцию, свидетельствует о том, что в организме есть сбой в системе гормональных, иммунных, ферментных и прочих регуляторов физиологических процессов. Язвенная болезнь желудка является одной из основных причин заболеваемости и смертности среди более семи миллионов ежегодно диагностируемых патологий желудочно-кишечного тракта [8]. Диагностика язвенной болезни желудка и двенадцатиперстной кишки предполагает наличие таких симптомов, как потеря веса, перенасыщенность, боли в эпигастральной области, чувство переполнения, вздутие живота, тошнота. К сожалению, наличие данных симптомов также вписывается в клиническую картину гастроэзофагеальной рефлюксной болезни, диспепсии и гастрита, в связи с чем диагностирование язвенной болезни желудка затруднено. Бессимптомное протекание данной патологии часто не позволяет провести диагностику на ранних стадиях развития болезни, заболевание остается незамеченным вплоть до клинических проявлений, а именно кровотечений желудочно-кишечного тракта [9]. Слизистая оболочка желудка выстлана одним слоем эпителиальных клеток, который поддерживается тонкими элементами рыхлой соединительной ткани, покрытой тонким слоем гладких мышечных волокон. У многих людей желудочный эпителий, помимо собственных кислых и ферментативных выделений желудка, подвергается воздействию Helicobacter pylori. Маленькие грамотрицательные палочки Helicobacter pylori обладают уникальной приспособленностью к колонизации желудка человека [10]. Наличие данных микроаэрофильных микроорганизмов приводит к возникновению ряда субклинических и клинических показателей, которые зависят от свойств заражающего штамма, хозяина и окружающей среды [11]. Ряду пациентов с язвенной болезнью желудка или развивающейся лимфомой желудка, которые ранее подвергались лечению с использованием нестероидных противовоспалительных препаратов, показана эрадикационная терапия. Но нельзя игнорировать тот факт, что данная терапия может ухудшить гастроэзофагеальную рефлюксную болезнь и увеличить риск развития рака пищевода [12]. Желудочные полипы представляют собой аномально растущую массу клеток, которые образуются на слизистой оболочке желудка. Наличие данной патологии является редкостью, и чаще всего заболевание протекает бессимптомно [13]. Большие полипы вызывают кровотечение, анемию, боль в животе или редко могут приводить к обструкции из-за своей локализации. Только определенные типы полипов способны обладать канцерогенной активностью и увеличивать риск развития онкологии в будущем, и в зависимости от этого выбирается дальнейшая стратегия лечения, которая может включать как хирургическое удаление полипа, так и мониторинг его изменений, и консервативное лечение [14].
Оценка морфологической структуры клеток возможна с помощью цитологического исследования, которое широко применяют в клинической практике как исключительно чувствительный, точный, эффективный метод диагностики злокачественных опухолей и ряда неопухолевых поражений всех органов пищеварительной трубки у больных с симптомами заболевания органов ЖКТ, а также при скрининге в группах высокого риска по развитию рака этих органов [15]. Микроскопически злокачественные клетки выстилают желудочные железы и крипты и представляют собой эпителиальные клетки, прорывающиеся через базальную мембрану и вторгающиеся в подслизистую оболочку и мышечный слой. Отдельные клетки теряют свою дифференцированность по отношению к соседним клеткам и представлены многочисленными митотическими фигурами [16]. Для предупреждения развития онкологических заболеваний важно раннее выявление таких состояний, а также их качественное обследование. Внедрение и максимальное использование современной эндоскопической техники значительно расширило возможности цитологической диагностики органов ЖКТ и, более того, открыло перспективы применения метода, поскольку цитологический материал пригоден для проведения имеющих неоценимое дифференциально-диагностическое значение иммуноморфологических, молекулярно-биологических и генетических исследований [17, 18].
Провести сравнительный анализ и выявить характерные морфологические цитологические признаки при различных доопухолевых заболеваниях желудка.
Материал и методы исследования
Результаты исследования и их обсуждение
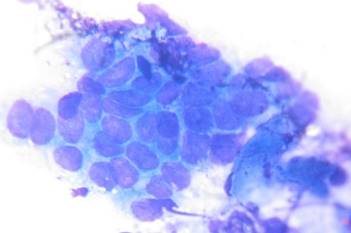
Рис. 1. Клетки покровно-ямочного эпителия с признаками гиперплазии
В случаях кишечной метаплазии в мазках-отпечатках обнаруживались высокие клетки цилиндрической, призматической или бокаловидной формы (рис. 2).
Рис. 2. Клетки покровно-ямочного эпителия с признаками кишечной метаплазии по тонкокишечному типу
Наблюдаются ядра больших и средних размеров, их расположение в клетках эксцентричное, окрашены интенсивно. Цитоплазма характеризуется базофильной окраской, у ядра и апикальной части почти прозрачная, широкая в апикальной части и узкая, более вытянутая в базальной. В исследуемых тканях имеются скопления лимфоидных элементов, а также плазматические клетки и сегментоядерные нейтрофилы. Эндоскопическая картина заживающей язвы характеризуется уменьшенной гиперемией слизистой оболочки, отсутствием некротических тканей и гнойных масс. Исчезает глубина язвы, воспаленные края язвы сглаживаются, формируется «красный рубец» – гиперемированная ткань слизистой оболочки, которая впоследствии после втяжения стенок формирует соединительнотканный «белый рубец» [23, 24]. Микроскопическое строение слизистой оболочки зависит от периода развития язвы. В цитологических мазках определяли десквамированные клетки эпителия, лейкоциты и эритроциты, фибробласты, гистиоциты, плазматические клетки и лимфоциты. Непосредственно по краю хронической язвы слизистая оболочка желудка подвергается значительному утолщению за счет интенсивной пролиферации ямочного эпителия. В цитологических препаратах можно найти все упомянутые выше клеточные элементы. В материале, полученном с краев хронической язвы, обычно обнаруживали полиморфные, различной степени зрелости клетки покровно-ямочного эпителия. Преобладание незрелых крупных клеток с большими ядрами и базофильной цитоплазмой может свидетельствовать об интенсивной пролиферации эпителия. В период обострения язвы в большом количестве встречаются дегенеративно измененные эпителиальные клетки без четких границ с укрупненными ядрами. Рисунок хроматина в них разреженный, в виде грубых волокон. В связи с большим клеточным распадом и явлениями цитолиза в материале, особенно полученном со дна язвы, можно видеть много «голых» ядер. В этих препаратах преобладали сегментоядерные лейкоциты и в значительном количестве встречаются элементы грануляционной ткани. В период рубцевания язвы в мазки попадают очень полиморфные клетки гистиоцитарного типа, которые бывает трудно отличить от атипических эпителиальных клеток [25]. В ходе эндоскопического исследования полипов оценивались количество, форма, размеры, поверхность, цвет, консистенция, воспалительные процессы и локализация новообразований. Цитологические препараты характеризовались большим количеством пластов и скоплений покровно-ямочного эпителия. При аденоматозных полипах встречаются также и железистоподобные структуры. По сравнению с цитологическими описаниями гастритов при этих заболеваниях отмечалось преимущество незрелых клеток, ядра светлые, укрупнены, рисунок хроматина нежно-сетчатый. Клетки эпителия желез и лимфоидные элементы определяются в небольшом количестве. В случаях грануляционных полипов с обильными воспалительными инфильтратами в их строме в цитологические препараты могут попадать в значительном количестве нейтрофильные лейкоциты.
В ходе проведенных исследований выявлены изменения в составе и морфологии клеток слизистой оболочки желудка, которые наблюдаются при гастрите, полипозе и язве, не являются строго специфическими. При всех этих заболеваниях может определяться различная степень пролиферации покровно-ямочного эпителия: в одних наблюдениях отмечается только незначительный полиморфизм эпителиальных клеток, в других – явно преобладают молодые элементы с некоторыми признаками атипии. Для установления диагноза необходимо применять дополнительные методы исследования, так как на основании только цитологических данных не представляется возможным диагностировать эти процессы.
Государственное бюджетное образовательное учреждение
высшего профессионального образования
«Омская государственная медицинская академия»
Министерства здравоохранения Российской Федерации
Кафедра пропедевтики внутренних болезней
Лабораторные и инструментальные методы диагностики заболеваний желудочно-кишечного тракта
С.С. Бунова, Л.Б. Рыбкина, Е.В. Усачева
Учебное пособие для студентов
УДК 616.34-07(075.8)
ББК 54.13-4я73
Авторы: д.м.н. Бунова С.С., ассистент Рыбкина Л.Б., к.м.н. доцент Усачева Е.В.
Соавторы: к.м.н. доцент Михайлова Л.В., к.м.н. доцент Живилова Л.А., к.м.н. доцент Нелидова А.В., ассистент Аглиуллина Э.Г., ассистент Билевич О.А.
Утверждено на заседании ЦКМС № 3 «18» марта 2014 г.
В настоящем учебном пособии представлены лабораторные и инструментальные методы диагностики заболеваний желудочно-кишечного тракта, изложены их диагностические возможности. Материал представлен в простой доступной форме. Учебное пособие содержит 39 рисунков, 3 таблицы, что облегчит усвоение материала при самостоятельной работе. Предлагаемое учебное пособие дополняет учебник по пропедевтике внутренних болезней. Представленные тестовые задания преследуют цель закрепить усвоение изложенного материала.
Данное пособие предназначено для студентов, обучающихся по специальностям: 060101 – Лечебное дело, 060103 – Педиатрия, 060105 – Медико-профилактическое дело.
© Авторский коллектив, 2014
Глава 1. Данные лабораторных методов исследования при заболеваниях ЖКТ
1. Скрининговые методы исследования
1.1. Общий анализ крови
1.2. Общий анализ мочи
1.3. Биохимический анализ крови
1.4. Исследование кала на яйца глистов и цисты простейших
2. Специальные методы исследования
2.1. Методы исследование кала:
2.1.1. Копрологическое исследование (копрограмма) и копрологические синдромы
2.1.2. Бактериологическое исследование кала
2.1.3.Маркеры повреждения слизистой оболочки кишечника:
А. исследование кала на скрытую кровь
Б. определение трансферрина и гемоглобина в кале
2.1.4. Определение маркера воспаления слизистой оболочки кишечника – фекального кальпротектина
2.1.5. Определение в кале антигена Clostridium difficile
2.2. Исследование сыворотки крови с помощью «ГастроПанели»
2.3. Методы исследования всасывательной функции тонкой кишки
2.4. Методы диагностики паразитарной инвазии с помощью иммуноферментного анализа сыворотки крови
2.5. Метод диагностики рака желудка с помощью онкомаркера сыворотки крови
2.6. Определение активности пищеварительных ферментов в кишечном соке и биоптатах слизистой оболочки тонкой кишки
2.7. Методы диагностики целиакии
2.8. Методы диагностики инфекции Нelicobacter pylori
Глава 2. Данные инструментальных методов исследования при заболеваниях ЖКТ
1. Эндоскопические методы исследования
1.1. Фиброэзофагогастродуоденоскопия
1.2. Ректороманоскопия
1.3. Колоноскопия
1.4. Энтероскопия
1.5. Капсульная эндоскопия
1.6. Хромоскопия (хромоэндоскопия)
1.7. Диагностическая лапароскопия
2. Рентгенологические методы исследования
2.1. Рентгеноскопия (рентгенография) пищевода и желудка
2.2. Компьютерная томография и мультиспиральная компьютерная томография органов брюшной полости
2.3. Обзорная рентгенография органов брюшной полости и исследование пассажа бария по кишечнику
2.4. Ирригоскопия
3. Ультразвуковые методы исследования
3.1. УЗИ желудка
3.2. УЗИ кишечника (эндоректальная ультрасонография)
4. Методы функциональной диагностики
4.1. Исследование кислотообразующей функции желудка (внутрижелудочная рН-метрия)
4.2. Исследование желудочной секреции – аспирационно-титрационный метод (фракционное исследование желудочной секреции с помощью тонкого зонда)
Тестовые задания для самоподготовки
Список литературы
Предисловие
Заболевания желудочно-кишечного тракта занимают одно из первых мест в структуре заболеваемости, особенно среди лиц молодого, трудоспособного возраста, число больных с патологией органов пищеварения продолжает увеличиваться. Это связано со многими факторами: распространенность инфекции Нelicobacter pylori в России, курение, употребление алкоголя, стрессовые факторы, применение нестероидных противовоспалительных препаратов, антибактериальных и гормональных препаратов, цитостатиков и др. Лабораторные и инструментальные методы исследования является чрезвычайно важным моментом в диагностике заболеваний желудочно-кишечного тракта, так как нередко они протекают латентно, без явных клинических признаков. Кроме того, лабораторные и инструментальные методы при заболеваниях пищевода, желудка и кишечника являются основными методами контроля динамики течения заболевания, контроля за эффективностью лечения и прогноза.
В настоящем учебном пособии приведены диагностические возможности лабораторных и инструментальных методов диагностики заболеваний пищевода, желудка и кишечника, в том числе общеклинические и специальные лабораторные методы исследования, эндоскопические, рентгенологические, ультразвуковые методы и методы функциональной диагностики.
Наряду с традиционными, прочно вошедшими в практику исследованиями, были рассмотрены новые современные методы диагностики заболеваний желудочно-кишечного тракта: количественное определение трансферрина и гемоглобина в кале, определение маркера воспаления слизистой оболочки кишечника – фекального кальпротектина, исследование сыворотки крови с помощью «ГастроПанели», метод диагностики рака желудка с помощью онкомаркера сыворотки крови, современные методы диагностики инфекции Нelicobacter pylori, капсульная эндоскопия, компьютерная томография и мультиспиральная компьютерная томография органов брюшной полости, ультразвуковое исследование желудка и кишечника (эндоректальная ультрасонография) и многие другие.
В настоящее время значительно повысился потенциал лабораторной службы в результате внедрения новых лабораторных технологий: полимеразной цепной реакции, иммунохимического и иммуноферментного анализа, которые заняли прочное место на диагностической платформе и позволяют проводить скрининг, мониторинг определенной патологии и решать сложные клинические задачи.
Копрологическое исследование до сих пор не утратило своего значения в оценке переваривающей способности органов пищеварительной системы, для подбора адекватной заместительной ферментной терапии. Этот метод прост в выполнении, не требует больших материальных затрат и специального оснащения лаборатории, доступен в каждом лечебном учреждении. Кроме того, в настоящем пособии подробно изложены основные копрологические синдромы.
Для лучшего понимания диагностических возможностей лабораторных и инструментальных методов исследования и трактовки полученных результатов в учебном пособии представлены 39 рисунков и 3 таблицы. В заключительной части пособия приводятся тестовые задания для самоподготовки.
Список сокращений
| БАК | – биохимический анализ крови |
| БДС | – большой дуоденальный сосочек |
| ДПК | – двенадцатиперстная кишка |
| ЖВП | – желчевыводящие пути |
| ЖКБ | – желчнокаменная болезнь |
| ЖКТ | – желудочно-кишечный тракт |
| ИФА | – иммуноферментный анализ |
| КТ | – компьютерная томография |
| МСКТ | – мультиспиральная компьютерная томография |
| OAK | – общий анализ крови |
| ОАМ | – общий анализ мочи |
| ОБП | – органы брюшной полости |
| п/з | – поле зрения |
| ПЦР | – полимеразная цепная реакция |
| сож | – слизистая оболочка желудка |
| соэ | – скорость оседания эритроцитов |
| Tf | – трансферрин в кале |
| УЗИ | – ультразвуковое исследование |
| ФЭГДС | — фиброэзофагогастродуоденоскопия |
| HP | – Helicobacter pylori |
| Hb | – гемоглобин в кале |
| НС1 | – соляная кислота |
Глава 1. Данные лабораторных методов исследования при заболеваниях
1. Скрининговые методы исследования
1.1. Общий анализ крови
| Изменения параметров ОАК | Диагностическое значение |
| Анемия Увеличение СОЭ Лейкоцитоз (нейтрофильный) со сдвигом лейкоцитарной формулы влево | Воспалительные заболевания кишечника (Язвенный колит, болезнь Крона) |
| Эозинофилия Увеличение СОЭ | Паразитарные заболевания кишечника (лямблиоз, дифиллоботриоз) |
| Анемия Тромбоцитопения (при массивном кровотечении) Увеличение СОЭ Снижение гематокрита | Желудочно-кишечные кровотечения (эрозии, язвы, распадающиеся опухоли ЖКТ) |
| Анемия Значительное увеличение СОЭ | Опухоли пищевода, желудка, кишечника |
| Анемия Снижение цветового показателя (гипохромная анемия, например, железодефицитная) Повышение цветового показателя (гиперхромная анемия, например, В12-дефицитная) | Синдром мальабсорбции (синдром нарушения всасывания), атрофический гастрит и рак тела желудка (В12-дефицитная анемия), состояния после резекции желудка и тонкой кишки |
1.2. Общий анализ мочи
| Изменения параметров ОАМ | Диагностическое значение |
| Олигурия (уменьшение суточного количества мочи до 500 мл и менее), насыщенно-желтый цвет мочи, гиперстенурия (повышение удельного веса/плотности мочи) | Синдром мальабсорбции (синдром нарушения всасывания), синдром дегидратации (длительная многократная неукротимая рвота и диарея при тяжелых инфекционных энтероколитах) |
1.3. Биохимический анализ крови
| Изменения параметров БАК | Диагностическое значение |
| Гипопротеинемия, гипоальбуминемия, гипохолестеринемия, снижение уровня железа, витамина В12, гипокальциемия, гипокалиемия, гипомагниемия, гипонатриемия | Синдром мальабсорбции (синдром нарушения всасывания) |
1.4. Исследование кала на яйца глистов и цисты простейших:
2. Специальные методы исследования
2.1. Методы исследования кала
2.1.1. Копрологическое исследование (копрограмма)
— Щелочная реакция (рН 8,0-10,0) имеет место при усиленных процессах гниения белков в толстой кишке, активации гнилостной флоры, образующей аммиак (гнилостная диспепсия)
— Увеличение количества стеркобилина в кале возникает при массивном гемолизе эритроцитов (гемолитическая желтуха) или усиленном желчеотделении
— с исчерченностью (неизменные, непереваренные)
— без исчерченности (измененные, переваренные)
Отсутствуют (или единичные в поле зрения)
— при состояниях, сопровождающихся ахлоргидрией (отсутствие НСl свобод. в желудочном соке) и ахилией (полное отсутствие секреции HCl, пепсина и других компонентов желудочного сока): атрофический пангастрит, состояние после резекции желудка
— при ускоренной эвакуации пищевого химуса из кишечника
— при нарушении внешнесекреторной функции поджелудочной железы
— при гнилостной диспепсии
Жирные кислоты
Соли жирных кислот (мыла)
или скудное
количество
солей жирных
кислот
— при снижении активности липазы (внешнесекреторная недостаточность поджелудочной железы, механическое препятствие для оттока панкреатического сока) стеаторея представлена нейтральным жиром.
— при нарушении поступления желчи в ДПК (нарушение процесса эмульгирования жира в тонкой кишке) и при нарушении всасывания жирных кислот в тонкой кишке в кале обнаруживаются жирные кислоты или соли жирных кислот (мыла)
-при кровотечениях из проксимальных отделов толстой кишки эритроциты разрушаются и не обнаруживаются при микроскопии
— большое количество эритроцитов в сочетании с лейкоцитами и цилиндрическим эпителием характерно для язвенно-некротических поражений слизистой оболочки толстой кишки (язвенный колит, болезнь Крона с поражением толстой кишки), полипозе и злокачественных новообразованиях толстой кишки
(фосфорнокислая аммиак-магнезия)
Синдром недостаточности жевания
Синдром недостаточности жевания выявляет недостаточность акта жевания пищи (обнаружение в кале пищевых частиц, видимых невооруженным глазом).
Синдром недостаточности пищеварения в желудке (гастрогенный копрологический синдром)
Гастрогенный копрологический синдром развивается вследствие нарушения образования соляной кислоты и пепсиногена в СОЖ.
Наличие переваримой клетчатки в кале является показателем снижения количества свободной HCl и нарушения желудочного переваривания. При нормальном желудочном пищеварении переваримая клетчатка мацерируется (размягчается) свободной НСl желудочного сока и становится доступной для ферментов поджелудочной железы и кишечника и не обнаруживается в кале.
Синдром недостаточности панкреатического пищеварения (панкреатогенный копрологический синдром)
Истинным показателем недостаточности панкреатического пищеварения является появление в кале нейтрального жира (стеаторея), так как липазы не гидролизуют жиры.
Встречаются мышечные волокна без исчерченности (креаторея), возможно присутствие крахмала, характерна полифекалия; мягкая, мазевидная консистенция; кал неоформленный; цвет серый; резкий, зловонный запах, реакция на стеркобилин положительная.
Синдром недостаточности желчеотделения (гипо- или ахолия) или гепатогенный копрологический синдром
Гепатогенный копрологический синдром развивается вследствие отсутствия желчи (ахолия) или ее недостаточного поступления (гипохолия) в ДПК. В результате этого в кишечник не поступают желчные кислоты, участвующие в эмульгировании жиров и активирующие липазу, что сопровождается нарушением всасывания жирных кислот в тонкой кишке. При этом снижается также перистальтика кишок, стимулируемая желчью и ее бактерицидное действие.
Поверхность кала становится матовой, зернистой вследствие увеличенного содержания жировых капель, консистенция мазевидная, серовато-белый цвет, реакция на стеркобилин отрицательная.
Синдром нарушения пищеварения в тонкой кишке (энтеральный копрологический синдром)
Синдром нарушения пищеварения в толстой кишке
Признаком колита будет появление слизи с лейкоцитами и цилиндрическим эпителием. При воспалении дистального отдела толстой кишки (язвенный колит) наблюдается уменьшение количества кала, консистенция жидкая, кал неоформленный, присутствуют патологические примеси: слизь, гной, кровь; резко положительные реакция на кровь и реакция Вишнякова-Трибуле; большое количество цилиндрического эпителия, лейкоцитов и эритроцитов.
2.1.2. Бактериологическое исследование кала
2.1.3. Маркеры повреждения слизистой оболочки кишечника:
А. исследование кала на скрытую кровь (реакция Грегерсена)
Б. определение трансферрина (Tf) и гемоглобина (Hb) в кале
А. Исследование кала на скрытую кровь (реакция Грегерсена):
Скрытой называется кровь, не изменяющая цвет кала и не определяемая макро- и микроскопически. Реакция Грегерсена для выявления скрытой крови основана на свойстве кровяного пигмента ускорять окислительные процессы (химическое исследование).
Большое значение эти тесты имеют в диагностике колоректального рака, так как позволяют выявить рак как на ранних стадиях (I и II), так и на более поздних стадиях (III и IV).
2.2. Исследование сыворотки крови с помощью «ГастроПанели»
Гастрин-17 вырабатывается G-клетками антрального отдела желудка, и при атрофии в этом отделе уровень гастрина снижается. В случае атрофического гастрита тела желудка при отсутствии атрофии в антруме содержание гастрина-17 возрастает в связи с включением механизма отрицательной обратной связи регуляции кислотопродукции через гастрин.
При атрофии тела желудка снижается уровень сывороточного пепсиногена-I, который продуцируется главными клетками тела желудка. Пепсиноген-II вырабатывается во всех отделах желудка и в ДПК, и при атрофическом гастрите тела желудка снижается соотношение пепсиноген-I/пепсиноген-II.
2.3. Методы исследования всасывательной функции тонкой кишки:
2.4. Методы диагностики паразитарной инвазии с помощью иммуноферментного анализа сыворотки крови
2.5. Метод диагностики рака желудка с помощью онкомаркера сыворотки крови:
2.6. Определение активности пищеварительных ферментов в кишечном соке и биоптатах слизистой оболочки тонкой кишки:
2.7. Методы диагностики целиакии (антитела к глиадину IgA, IgG; антитела к эндомизию IgA; к тканевой трансглутаминазе IgA, IgG)
2.8. Методы диагностики инфекции Нelicobacter pylori
Таблица 1. Методы выявления инфекции Нelicobacter pylori
Инвазивные методы
(требуют проведения эндоскопического
исследования (ФЭГДС) с биопсией и дальнейшим изучением гастробиоптатов)
(эндоскопическое исследование не требуется)
— уреазный тест (Хелпил-тест)
— молекулярно-генетический метод – ПЦР в биоптате
— бактериологический метод
— серологический метод
— уреазный дыхательный тест с 13 С-мочевиной
Гистологический метод исследования биоптатов СОЖ-микроскопия окрашенных различными способами (гематоксилин-эозином, по Гимзе, толуидиновым синим, по Вартину-Старри) мазков-отпечатков гастробиоптатов. Этот метод позволяет определить выраженность воспаления СОЖ, наличие атрофии, кишечной метаплазии и наличие (степень обсемененности) НР.
Молекулярно-генетический метод исследования биоптатов СОЖ с помощью ПЦР позволяет выделять высокопатогенные и низкопатогенные штаммы HР.
Бактериологический метод исследования биоптатов СОЖ: культуральное исследование и определение чувствительности HР к антибиотикам перед терапией первой линии важно проводить в регионах с высокой резистентностью к кларитромицину (более 15-20%), если планируется использовать стандартную трехкомпонентную эрадикационную терапию, одним из компонентов которой является кларитромицин. Бактериологический метод с определением чувствительности к антибиотикам также необходимо применять при неэффективности эрадикационной терапии второй линии.
ИФА (особенно с применением моноклональных антител) выявления антигена HР в кале является высокочувствительным и специфическим методом как для первичной диагностики инфекции НР, так и для контроля результата лечения.
Глава 2. Данные инструментальных методов исследования при заболеваниях
1. Эндоскопические методы исследования
Рис. 6. Ректороманоскопия: внутренний геморрой
1.3. Колоноскопия – метод эндоскопического исследования всех отделов толстой кишки (прямой, сигмовидной, нисходящей, поперечно-ободочной, восходящей) путем осмотра их внутренней поверхности с помощью колоноскопа, введенного через задний проход.
Тонкая кишка является самым сложным для эндоскопического осмотра отделом желудочно-кишечного тракта. Это связано как с большой протяженностью и подвижностью самой тонкой кишки, так и с тем, что перед и после нее находятся, в свою очередь, другие протяженные отделы ЖКТ (пищевод, желудок, двенадцатиперстная кишка, толстая кишка). Поэтому сложности возникают при введении эндоскопов как через рот, так и через задний проход.
Рис. 14. Телескопическая система: внешняя трубка с системой баллонов и помпа, нагнетающая воздух в кишку
Баллонная (двухбалонная) энтероскопия проводится только под общим наркозом.
Общий принцип проведения двухбалонной энтероскопии показан на рис. 15.
Рис. 15. Принцип проведения двухбалонной энтероскопии
Рис. 16. Энтероскопия: аденома подвздошной кишки
1.5. Капсульная эндоскопия – современный метод исследования тонкой кишки, позволяющий получить видеоизображение слизистой оболочки ДПК, тощей, подвздошной кишки с помощью проглатываемой пациентом капсулы.
Капсула (рис. 17) содержит миниатюрную видеокамеру, источники света, аккумуляторную батарею, передающее устройство. После проглатывания продвижение видеокапсулы происходит за счет естественной перистальтики ЖКТ. Видеокапсула фиксирует и передает видеоизображение слизистой оболочки тонкой кишки через специальные датчики на запоминающее устройство, находящееся на удобном поясе, закрепленном на пояснице пациента. Исследование длится в среднем от 5 до 8 часов. После окончания исследования данные с запоминающего устройства переносятся в компьютер для последующего анализа полученной видеоинформации.
Рис. 23. Хромоэзофагогастроскопия
1.7. Диагностическая лапароскопия – метод осмотра брюшной полости через оптическую систему лапароскопа, введенную через отверстия-проколы в брюшной стенке (рис. 24). Ход лапароскопии контролируется с помощью эндовидеокамеры, транслирующей изображение на монитор с многократным увеличением.
В тех случаях, когда клиническая картина заболевания не ясна, а правильный диагноз не может быть установлен другими методами исследования, прибегают именно к лапароскопии.
Рис. 24. Лапароскопия
2. Рентгенологические методы исследования
При рентгеноскопии пищевода для диагностики грыжи пищеводного отверстия диафрагмы применяют положение Тренделенбурга (рис. 28): положение лежа на спине под углом 45 ° с приподнятым по отношению к голове тазом, при котором отмечается затекание контрастного вещества из желудка в пищевод.
Рис. 28. Положение Тренделенбурга
Рис. 29. КТ ОБП (опухоль кишки)
2.3. Обзорная рентгенография ОБП и исследование пассажа бария по кишечнику
Рис. 30. Чаши Клойбера на обзорной рентгенограмме ОБП при кишечной непроходимости
Рис. 31. Ирригоскопия
3. Ультразвуковые методы исследования
Рис. 34. Эндоректальная ультрасонография: ультразвуковое изображение анального канала без патологических изменений:
1. край датчика; 2. слизистая оболочка; 3. внутренний сфинктер заднего прохода; 4. наружный сфинктер заднего прохода
4. Методы функциональной диагностики
4.1. Исследование кислотообразующей функции желудка (внутрижелудочная рН-метрия)
В основе метода внутрижелудочной pH-метрии лежит определение концентрации свободных водородных ионов в просвете желудка.
Внутрижелудочная pH-метрия позволяет раздельно изучать процессы, которые происходят в разных зонах желудка:
кислотообразование в теле и защелачивание в антральном отделе, возникновение гастроэзофагеальных и дуоденогастральных рефлюксов. Однако следует помнить, что внутрижелудочная pH-метрия не позволяет оценить объем желудочного секрета.
Прибор для проведения исследования состоит из регистрирующего блока, рН-метрического зонда с электрохимическими электродами и компьютера для обработки результатов исследования. Количество электродов варьирует от 1 до 5, что дает возможность регистрировать рН одновременно на разных уровнях верхних отделов ЖКТ.
При стандартной схеме исследования после введения зонда в желудок в течение 45 минут регистрируется базальный рН, затем проводят стимуляцию желудочной секреции, и рН регистрируют в течение следующих 45 минут.
Высокий рН в теле желудка, который не снижается ниже 3 единиц после проведения максимальной стимуляции, свидетельствует о наличии атрофического гастрита.
Высокие цифры рН в антральном отделе желудка (нейтральная или слабощелочная среда) могут быть связаны с возникновением дуоденогастральных рефлюксов. Об этом может свидетельствовать волнообразное повышение рН с последующим возвращением к исходному уровню.
Очень важным показателем является оценка соотношения рН в теле желудка (кислотообразующая зона) и его антральном отделе (нейтрaлизующая зона). Значительная разница между рН тела желудка и антрального отдела свидетельствует о сохранности функции пилорических желез. Низкий рН нейтрализующей зоны свидетельствует о том, что продукция щелочного секрета в этом отделе неадекватна образованию соляной кислоты.
Рис. 35. Гастроскан-5
Суточная (24-часовая) рН-метрия (рис. 36-37)
Рис. 36. «Гастроскан-24»
Рис. 37. Гастрокардиомонитор «Гастроскан-ЭКГ» (для суточного мониторинга кислотности верхних отделов ЖКТ и электрокардиограммы)
Эндоскопическая рН-метрия
Измерение проводится одновременно в нескольких (от 1 до 5) точках желудка при помощи одноэлектродного эндоскопического или многоэлектродного перорального pH-зонда (рис. 38).
Рис. 38. Прибор для эндоскопической рН-метрии «АГМ-03»
Показатели внутрижелудочной рН-метрии представлены в таблице 2.