сонный паралич что делать если наступил ночью
СОННЫЙ ПАРАЛИЧ
Вам знакомо это ужасное чувство: вы просыпаетесь в своей постели среди ночи и понимаете, что кто-то стоит над вами. Вы пытаетесь повернуть голову, чтобы посмотреть кто это, но не можете. Такое ощущение, как будто что-то держит вас. Вы пытаетесь пошевелить руками и ногами, но они не двигаются. Вы хотите что-то сказать или крикнуть, но не издаете ни звука. Вас охватывает настоящая паника, которая нарастает с каждой секундой, ведь вы парализованы. И тут вы окончательно просыпаетесь, приходите в себя и понимаете, что случилось с вами — это был сонный паралич.
Что такое сонный паралич?
Сонный паралич — это состояние, которое происходит сразу после засыпания или пробуждения и характеризуется кратковременной потерей мышечного контроля, известное как атония.
В зависимости от фазы сна выделяют гипнагогическую форму (при засыпании) и гипнопомпическую (при пробуждении).
Помимо атонии, у людей часто возникают обманы восприятия (иллюзии и галлюцинации) во время эпизодов сонного паралича.Может показаться, что в комнате находится еще кто-то кроме вас, или над кроватью парит чья-то фигура, или какое-то существо стоит рядом и смотрит на вас.
Паралич сна относится к одной из разновидностей парасомнии. Парасомнии — это двигательные или поведенческие нарушения во время сна.
Как это происходит?
Сонный паралич возникает во время фазы быстрого сна, когда мы видим яркие сновидения. Если в этот момент сделать полисомнографию (инструментальное исследование сна), то мы увидим, что активность мозга приблизительно такая же, как в режиме бодрствования. Для того чтобы мы не вскочили и не побежали участвовать в наших сновидениях, мозг придумал атонию,мы не можем двигаться, чтобы себе не навредить.Обычно атония заканчивается после пробуждения, поэтому человек никогда не осознает эту неспособность двигаться во сне.
Исследователи считают, что сонный паралич — этократковременное,смешанное состояние сознания, которое сочетает в себе бодрствование, быстрый сон и мышечную атонию.
Почему это происходит?
Считается, что сонный паралич может быть вызван стрессом, хроническим недосыпанием или нарушением режима сна. Он может быть также связан с тревожными расстройствами, которые так или иначе вызывают бессонницу. Как правило, сонный паралич не является предиктором каких-либо психических заболеваний.
Несколько фактов:
Насколько это опасно?
Сонный паралич не опасен. Это явление классифицируется как доброкачественное и обычно возникает недостаточно часто, чтобы вызвать проблемы со здоровьем. Хотя ощущения могут быть пугающими, сам по себе параличсна не представляет серьезного риска для здоровья и не мешает вам высыпаться.
Это лечится?
Лечение сонного паралича направлено на все, что вызвало его появление. Нужно хорошо высыпаться и поддерживать гигиену сна. Если у вас повышенный уровень тревоги и бессонница, обратитесь к врачу-психотерапевту. Для устранения беспокойства и стресса, уменьшения тревожности помогает когнитивно-поведенческая терапия. В некоторых случаях, необходима медикаментозная терапия, например, препараты группы СИОЗС вызывают сокращение фазы быстрого сна и могут помочь предотвратить эти состояния. В любом случае, не стоит заниматься самолечением и если какие-то опасения, лучше всего проконсультироваться с врачом.
Куда обращаться
Клиника РОСА — место, где собраны лучшие специалисты в области неврологии, психиатрии и психологии. Мы располагаем всеми возможностями для диагностики, лечения и профилактики расстройств нервной системы и психической сферы. Работаем круглосуточно!
Сонный паралич: что это на самом деле и как справиться с ночным кошмаром
Материал проверил и прокомментировал Михаил Полуэктов, кандидат медицинских наук, доцент, невролог, сомнолог клиники GMS Сlinic.
6 фактов о сонном параличе
Что такое сонный паралич
Сонный паралич — состояние, которое возникает в момент пробуждения или засыпания. Несколько секунд или минут на грани сна и бодрствования человек:
Согласно исследованиям, 7,6% населения земли хотя бы однажды переживали такой опыт. А почти 35% людей, у которых диагностированы панические атаки, испытывают сонный паралич постоянно [1], [2].
Как это выглядит
Рассказы пострадавших о сонном параличе эксперты делят на три категории:
У всех типов видений одинаковые культурологические корни. В сказках и верованиях разных народов есть истории о злобных существах — от ведьм и домовых до демонов, джиннов и оживших покойников, которые по ночам пробираются в комнату, садятся человеку на грудь и начинают пугать, мучить или душить его [3], [4], [5].
Современный исследователь сонного паралича, клинический психолог из Университета Вашингтона, Брайан Шарплесс упоминает пациентку, которая видела маленькую девочку-вампира с окровавленным ртом. Та садилась на кровать, хватала женщину за руки и угрожала утащить в ад [6]. В XX веке к мифологическим персонажам добавились рассказы о пришельцах — похитителях людей.
Яркий пример сонного паралича показан в 8-м сезоне сериала «Доктор Хаус». Это история о мальчике китайской народности мяо, который страдал от удушья по ночам и видел кошмары — в его комнату приходил демон в облике старухи, садился ребенку на грудь и душил его. Пока Хаус искал медицинское решение задачи, дед мальчика провел шаманские обряды и принес в жертву свинью, чтобы изгнать злого духа. В основу эпизода легла реальная история о внезапной ночной смерти от удушья: эмигранты из Южной и Юго-восточной Азии, сохранившие веру в демона-душителя, умирали после переезда в США, так как теряли возможность проводить защитные обряды [7].
Режиссер Родни Ашер снял документальный фильм «Ночной кошмар», основанный на рассказах людей, которые страдают от сонного паралича. Герои картины рассказывают, что в трансовом состоянии на грани сна и яви они не могли пошевелиться, заговорить или закричать. Кто-то слышал голоса, стоны и плач, другие видели сгустки тьмы или черные тени, которые открывали двери, подходили к кровати и душили скованного ужасом человека [8].
Причины паралича сна
«Паралич» — естественная часть сна. Сон состоит из циклов, внутри которых последовательно чередуются фаза медленного сна (Non-REM-сон) и фаза быстрого сна (REM-фаза). В NREM-стадии, которая занимает 75% цикла сна, организм отдыхает и восстанавливается, а в REM-стадии появляются сновидения. В этой фазе мозг частично парализует мышцы, чтобы человек не мог навредить себе.
Обычно переход между фазами незаметен, но иногда происходит сбой, сознание фиксирует невозможность пошевелиться, сновидения смешиваются с реальностью и возникает паника. Выделяют гипнагогический паралич сна, который случается в момент засыпания, и более редкий гипнопомпический паралич, характерный для пробуждения [9], [10], [11].
Причиной нарушения фаз сна и сонного паралича могут стать [12]:
Такие приступы случаются у четверых из десяти здоровых людей любого возраста и пола. Этот паралич не входит в перечень медицинских диагнозов, не является симптомом болезни, не угрожает жизни и не всегда сопровождается галлюцинациями, удушьем и паническими атаками [13], [14]. Такой синдром называется изолированный паралич. С точки зрения врачей, он неприятен, но безопасен [1], [2], [3], [15].
Однако сонный ступор может быть симптомом другой проблемы — нарколепсии (приступов дневной сонливости), клинической депрессии, мигреней, обструктивного апноэ (остановки дыхания во время сна), артериальной гипертензии, посттравматического синдрома и тревожных расстройств [16], [17].
Симптомы и лечение
Медицинские симптомы сонного паралича [15]:
Если приступы повторяются часто и сопровождаются высоким уровнем тревоги и ощущением постоянной усталости из-за недостатка сна — нужно обратиться к врачу, чтобы определить причину, которая их вызывает. В этом случае сонный паралич лечится вместе с основной болезнью [2]. Одновременно, чтобы улучшить качество и продолжительность сна, врач может [16]:
Что можно сделать самому
Периодические случаи изолированного сонного паралича можно контролировать самостоятельно. Специального лечения для сонного ступора не предусмотрено, но эксперты рекомендуют обычные методы по снижению стресса и налаживанию режима сна [18], [17]. Разберем, какие привычки стоит приобрести и от каких отказаться.
Почему нельзя специально вызвать сонный паралич
Некоторые люди во время паралича вместо страха испытывают блаженство и стремятся пережить его снова. С точки зрения медицины, это объясняется предрасположенностью к вестибулярным галлюцинациям. Кроме того, рассказы о демонах, необычном внетелесном опыте и возможности испытать осознанные сновидения иногда вызывают любопытство и желание спровоцировать приступ сонного ступора [19], [20].
Однако попытки специально вызвать сонный паралич опасны для здоровья, поскольку один из основных методов — прерывание ночного отдыха или полный отказ от сна приводят к истощению организма и нарушениям в работе нервной системы.
Комментарий врача
Михаил Полуэктов
невролог, сомнолог, к.м.н, доцент
Паралич сна — довольно частое состояние, в одном из исследований хотя бы раз он наблюдался у 25% опрошенных студентов. Возникает он очень редко, длится очень короткое время и не несет опасности для жизни.
Не допускать и лечить его не нужно. Строго говоря, это не болезнь, а сбой нормального физиологического механизма смены стадий сна. Если человек зацикливается на проблеме этих приступов и страдает от этого, то проблема не в них, а в его психическом состоянии. Скорее всего, психолог здесь найдет много проблем, с которыми нужно работать. А приступы паралича сна — только повод для проявления психического неблагополучия.
Что такое расстройства сна? Причины возникновения, диагностику и методы лечения разберем в статье доктора Бочкарева Михаила Викторовича, сомнолога со стажем в 17 лет.
Определение болезни. Причины заболевания
К основным расстройствам сна у взрослых относятся:
Короткий или длительный сон не является расстройством, но может серьёзно повлиять на состояние здоровья, поэтому тоже требует коррекции.
Расстройства сна часто сочетаются: у одного человека может быть несколько заболеваний, например, синдром обструктивного апноэ сна и инсомния.
Причины расстройств сна многочисленны. Среди причин развития инсомнии прежде всего стоит отметить нарушение гигиены сна-бодрствования:
Повышенная тревожность и депрессия являются факторами, приводящими к хронизации инсомнии.
Нарушения ритма сна-бодрствования могут быть вызваны неправильной гигиеной сна, сменной работой и частыми перелётами, которые нарушают синхронизацию работы внутренних органов с основным регулятором биологических ритмов — освещением.
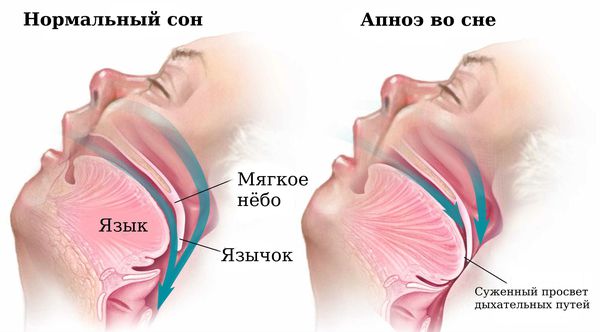
Причиной храпа и синдрома обструктивного апноэ сна является сужение и перекрытие просвета ротоглотки во сне. Сужение просвета дыхательных путей возникает из-за патологии носа и миндалин, смещения назад или недоразвития нижней челюсти, увеличения толщины тканей ротоглотки при ожирении, акромегалии (нарушении функции передней доли гипофиза) и гипотиреозе (недостатке гормонов щитовидной железы). Провоцирующим фактором в этом случае может стать приём алкоголя и снотворных препаратов.
Недостаток железа в организме является одной из причин двигательных нарушений во сне.
Гиперсомнии могут быть вторичными на фоне заболеваний нервной системы: опухоли и травмы головного мозга, заболевания с поражением гипоталамуса, таламуса и ствола мозга, инсульт, нейродегенеративные заболевания. Также могут возникнуть при психических расстройствах.
Причины парасомний в большинстве случаев неизвестны. Спровоцировать данное расстройство могут некоторые психические заболевания, патологии головного мозга и приём различных препаратов. Кроме этого влияют стрессовые ситуации, недосыпание, остановки дыхания во сне и др.
Симптомы расстройства сна
Очень часто встречается сочетание нескольких расстройств сна, поэтому необходимо уточнять все симптомы. Основным признаком нарушений является сонливость или усталость в течение дня. Но есть и другие характерные симптомы, по которым можно установить конкретное расстройство.
Инсомния:
Нарушения дыхания во сне:
Циркадианные нарушения ритма сна-бодрствования:
Двигательные расстройства:
Парасомнии:
Гиперсомнии (нарколепсия):
Однако нужно иметь в виду, что дневная сонливость может быть симптомом и других заболеваний (гипотиреоза, депрессии, онкологических проблем), а также побочным эффектом приёма некоторых лекарственных средств.
Патогенез расстройства сна
Кратковременная инсомния может быть вызвана стрессом. В дальнейшем люди с гиперактивацией нервной системы начинают переживать по поводу трудностей засыпания и поддержания сна. Их беспокоят возможные последствия недосыпания, в результате ухудшается гигиена сна. В этом случае бессонница становится хронической.
При синдроме обструктивного апноэ сна происходит нарушение проходимости верхних дыхательных путей и их регулярное перекрытие, что затрудняет поступление кислорода в лёгкие. При остром недостатке кислорода возникает стрессовая реакция организма, активизируется симпатическая нервная система и повышается артериальное давление, что приводит к неощущаемым во время сна микропробуждениям. В этот момент мозг открывает дыхательные пути и дыхание восстанавливается.
Такие микропробуждения нарушают структуру сна, уменьшают стадии сна, которые важны для восстановления организма, в результате чего появляются различные по степени тяжести симптомы:
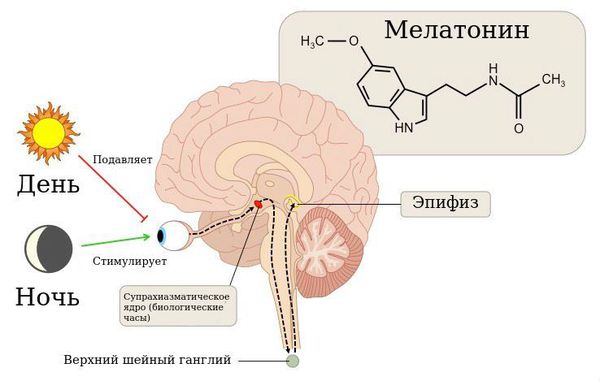
В патогенезе развития циркадианных нарушений сна важную роль играет гормон эпифиза мелатонин, отвечающий за установку цикла сна и бодрствования. В норме он вырабатывается только в вечерние и ночные часы. Время начала его секреции (19.30-22.00) определяет наступление биологического вечера в организме и способствует засыпанию примерно через два часа. Под влиянием освещения время начала выработки мелатонина может сместиться на более поздние или ранние часы. Это приведёт к трудностям засыпания в желаемое время или ранним утренним пробуждениям.
Двигательные расстройства сна возникают при нарушении процесса передачи электрических импульсов от нейронов к мышечной ткани, что связано с недостатком дофамина.
Нарколепсия развивается в результате снижения выработки нейромедиатора орексина А и B, стимулирующего бодрствование. Это происходит из-за развития аутоиммунной реакции, то есть организм сам уничтожает клетки мозга, вырабатывающие орексин, что приводит к его недостатку.
При парасомниях возникает диссоциация сна, то есть человек воспринимает ситуацию так, как будто она происходит не с ним. Такое состояние активирует стереотипную двигательную активность, и за счёт этого во время сна совершаются определённые движения.
Классификация и стадии развития расстройства сна
Согласно международной классификации нарушений сна, существуют следующие формы расстройств [1] :
Инсомния имеет две формы:
Нарушения дыхания во сне делят на три группы в зависимости от типа апноэ во сне:
Также выделяют отдельные симптомы — храп и катафрению (стоны во сне).
Остановки дыхания во сне оценивают при длительности более 10 секунд. В зависимости от выраженности остановок выделяют полные остановки — апноэ и неполные — гипопноэ.
Степени тяжести апноэ во сне:
Циркадианные нарушения ритма сна-бодрствования разделяют в зависимости от причин на две категории:
Двигательные расстройства во сне :
Парасомнии выделяют в зависимости от того, в какую стадию сна возникают нарушения:
Осложнения расстройства сна
Невыспавшийся человек не может качественно наслаждаться жизнью. Усталость, нарушение внимания, координации и памяти, сонливость, раздражительность — частые последствия нарушений сна.
Важным является длительность сна и его качество. Так, даже привычная короткая продолжительность сна (менее 6 часов) оказывает негативный эффект на здоровье по сравнению с нормальной (7-8 часов).
При циркадианных нарушениях сна кроме вышеописанных нарушений часто возникают желудочно-кишечные расстройства: учащение или урежение частоты стула, связанное с десинхронизацией работы внутренних органов и нарушением усвоения пищи.
Помимо этого, есть и другие негативные последствия, например, страдающие СОАС чаще разводятся.
Во время эпизодов внезапного засыпания при гиперсомниях повышается вероятность травм, дорожно-транспортных происшествий. Из-за высокой сонливости затрудняется или значительно ограничивается по времени профессиональная деятельность.
При парасомниях высок риск самоповреждений, а также повреждения партнёра.
Диагностика расстройства сна
Диагностика нарушений сна осуществляется на основании данных опроса пациента, осмотра, инструментальных и лабораторных исследований.
Для постановки диагноза инсомнии достаточно жалоб пациента на трудности засыпания, ночные или ранние пробуждения с затруднением последующего засыпания и ухудшение дневного самочувствия. Однако для исключения других нарушений сна, приводящих к симптомам инсомнии, могут потребоваться дополнительные исследования. Для диагностики СОАС, синдрома периодических движений конечностей, парасомний и всех основных нарушений сна применяют полисомнографию. Циркадианные нарушения ритма сна-бодрствования выявляют с помощью актиграфии.
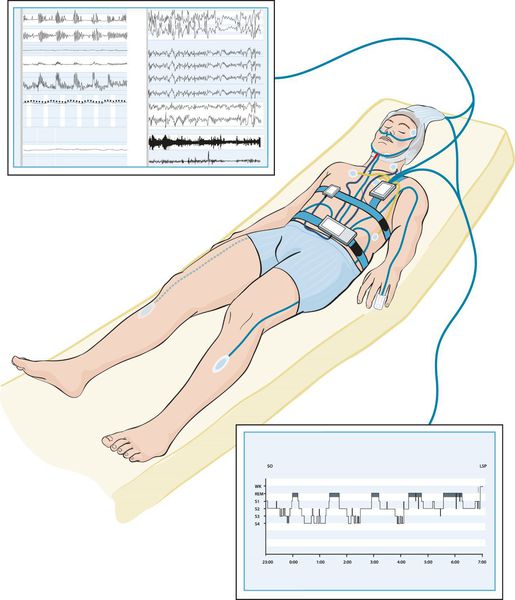
Наиболее оптимальным видом диагностики основных нарушений сна является полисомнография [7] — исследование, позволяющие оценить изменения, происходящие с человеком во время сна. Это единственный метод обследования, с помощью которого можно записать энцефалограмму, оценить одновременно стадии сна, дыхание во сне, выявить связь различных событий (храпа, остановки дыхания, движений ног, жевательных мышц, положения тела и электрокардиограмму) со стадиями сна и пробуждениями. Однако сложность постановки и анализа исследования, необходимость нахождения в отдельной палате, стоимость оборудования и выполнения диагностики ограничивают его применение.
При диагностике синдрома обструктивного апноэ сна во время осмотра обращают внимание на наличие патологии ЛОР-органов: увеличение миндалин, хронический ринит, утолщение языка. Суммарно просвет дыхательных путей оценивается по шкале Маллампати, когда пациент открывает рот и высовывает язык. Если в таком положении не видно задней стенки глотки и миндалин, вероятность нарушений дыхания за счёт перекрытия просвета ротоглотки корнем языка высока. Оперативное лечение ЛОР-патологии в этом случае будет малоэффективным. Оценивается окружность шеи — важный прогностический параметр синдрома обструктивного апноэ сна. Его риск значительно повышается при окружности шеи более 43 см у мужчин и более 41 см у женщин.
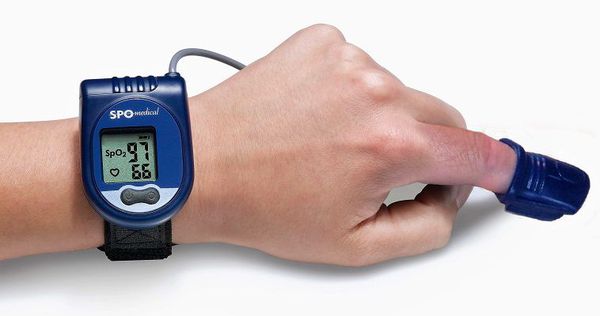
Самым точным методом диагностики СОАС является полисомнография, но в российских рекомендациях для определения обструктивного апноэ сна при различных заболеваниях чаще упоминается компьютерная пульсоксиметрия или респираторный мониторинг.
Кардиореспираторный мониторинг — метод оценки нарушений дыхания во сне в амбулаторных условиях, когда часть датчиков прибора устанавливается на грудной клетке в поликлинике, а остальные пациент ставит самостоятельно на время сна: в носовые ходы для записи носового дыхания и на палец руки для оценки насыщения гемоглобина крови кислородом. Датчики на грудной клетке кроме её движений записывают электрокардиограмму и позволяют оценить влияние нарушений дыхания во сне на ритм сердца и их связь с аритмиями.
Компьютерная пульсоксиметрия — простой метод исследования, при котором на палец руки ставится датчик пульсоксиметрии. Ещё одним скрининговым методом оценки дыхания является запись реопневмограммы при холтеровском мониторировании электрокардиограммы. При этом записываются движения грудной клетки по данным с датчиков ЭКГ. Если по пульсоксиметру или по реопневмограмме выявляются отклонения, то необходимо проводить более полное обследование для постановки диагноза.
Стоит заподозрить СОАС если при суточном мониторировании артериального давления выявляется нарушение его суточного ритма — отсутствие снижения артериального давления или повышение в ночные часы.
При высокой дневной сонливости для исключения нарколепсии состояние пациента оценивают по тесту множественного засыпания. При этом после полисомнографии все датчики остаются на пациенте и ему дается возможность уснуть в течение дня по 20 минут каждые два часа.
Для диагностики нарушений сна дополнительно используются опросники, оценивающие основные симптомы.
Лечение расстройства сна
Лечение нарушений сна зависит от конкретного расстройства сна.
Основным методом лечения хронической инсомнии является когнитивно-поведенческая терапия — коррекция поведения и установок, касающихся сна. Стандартная схема лечения состоит из шести сеансов, требуется заполнение дневника сна и/или применение актиграфии для оценки продолжительности и паттерна сна.
Для лечения инсомнии могут кратковременно использоваться снотворные препараты, которые ускоряют засыпание, уменьшают ночные пробуждения и увеличивают продолжительность сна. Однако нужно учитывать, что нарушение дыхания во сне является ограничением, а в некоторых случаях противопоказанием, к приёму большинства снотворных. Это связано с тем, что препараты расслабляют мускулатуру мягкого нёба и стенок глотки, что приводит к перекрытию дыхательных путей и усугублению проблем с дыханием. Препараты мелатонина замедленного высвобождения используются у пациентов старше 55 лет.
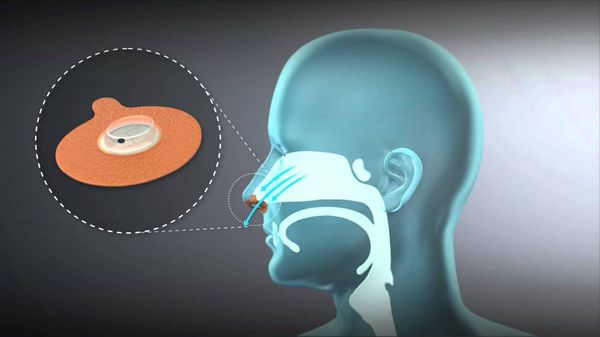
При лечении синдрома обструктивного апноэ сна [6] рекомендуется отказ от курения и употребления алкоголя, снижение веса (уменьшает тяжесть СОАС на 20-25 %), лечение хронической патологии ЛОР-органов. Основной метод лечения средней и тяжёлой степени СОАС, особенно при сочетании с патологией сердечно-сосудистой системы, — неинвазивная вентиляция лёгких в режиме постоянного положительного давления (СИПАП-терапия или CPAP-терапия, от англ. Continuous Positive Airway Pressure Therapy). Терапия осуществляется с помощью СИПАП-аппарата. Это небольшой компрессор, который через гибкую трубку и герметичную носовую маску постоянно подает поток воздуха под давлением. Этот поток воздуха не позволяет дыхательным путям смыкаться и блокировать поступление кислорода. Аппарат используется каждую ночь. Все показания прибор записывает на карту памяти, которая доступна пациенту. Более подробную информацию врач видит после скачивания данных при помощи специальных программ.
Также в лечении СОАС используются внутриротовые приспособления (капы), которые делают врачи-ортодонты. Капы устанавливаются на время сна и выдвигают нижнюю челюсть на 6-10 мм вперед.
При наличии патологии ЛОР-органов может применяться оперативное лечение у ЛОР-врача. Не доказали своей эффективности операции, выполняемые на отдельных структурах, например, удаление язычка или миндалин. Наиболее оптимальны комплексные операции, когда восстанавливается носовое дыхание и производится пластика структур в ротоглотке.
При наличии связи СОАС с положением тела рекомендуется не ложиться на спину (чаще всего нарушения дыхания возникают именно в этом положении). Можно использовать мячик для большого тенниса, поместить его в карман, пришитый на футболке между лопаток, он будет мешать лечь на спину. При сохранённом носовом дыхании возможно применение одноразовых наклеек на носовые ходы Provent, они примерно в два раза уменьшают тяжесть СОАС.
Синдром периодических движений конечностей лечится у невролога. При уровне ферритина менее 75 мкмоль/л применяются препараты железа, также рекомендуется отказ от чая, кофе и других стимулирующих напитков. При нормальном уровне ферритина невролог назначает специальные препараты.
Циркадианные нарушения ритма сна-бодрствования требуют прежде всего изменения гигиены сна. При возможности стоит отказаться от сменной работы и частых перелётов или оптимизировать график работы. Настроить циркадианную систему возможно путём изменения интенсивности и времени освещения, что достигается при помощи разных подходов.
При парасомниях, которые проявляются ночными кошмарами эффективна консультация психолога, проведение терапии повторением образов. Лекарственная терапия парасомний включает применение:
Лечение гиперсомний в России ограничено действующим законодательством, так как подходящие для этого препараты входят в список наркотических и психотропных средств (например, модафинил).
Прогноз. Профилактика
Для профилактики расстройств сна следует придерживаться рекомендаций:
При парасомниях для профилактики самоповреждения не следует спать на втором этаже двухъярусной кровати. Необходимо убрать острые предметы и мебель рядом с кроватью, на полу положить матрас, лицам с сомнамбулизмом не спать рядом с окном. Если есть провоцирующие лекарственные средства, то следует их избегать.
Экспериментальные работы по увеличению продолжительности сна на 30-60 минут (за счёт более раннего отхода ко сну и/или более позднего пробуждения) приводили к позитивным сдвигам в состоянии здоровья: снижению веса и артериального давления, уменьшению аппетита и склонности к перекусам, увеличению работоспособности.
При отсутствии лечения инсомнии возникают серьёзные последствия для здоровья описанные ранее. Основной метод лечения инсомнии — когнитивно-поведенческая терапия — позволяет избавиться от нарушений сна за шесть сеансов и обладает более долговременным эффектом, чем приём снотворных препаратов. Рецидивы возможны при повторных нарушениях гигиены сна, невыявленных других нарушениях сна, отсутствии лечения сопутствующих тревоги и депрессии. Приём снотворных препаратов при лечении инсомнии без изменения образа жизни (коррекции гигиены сна, светового режима и физической активности) скорее всего приведёт к возврату инсомнии после отмены снотворных.
Своевременное оперативное лечение ЛОР-патологии позволяет предотвратить негативные последствия синдрома обструктивного апноэ сна для здоровья. При выявлении СОАС средней и тяжёлой степени только снижение веса и СРАР-терапия показали значительное уменьшение риска развития тяжёлых сердечно-сосудистых заболеваний (инфаркта и инсульта). Если не лечить факторы приводящие к СОАС, то СРАР-терапия проводится длительно, иногда пожизненно.
Циркадианные нарушения ритма сна-бодрствования, обусловленные внутренним смещением ритма, лечатся дольше, чем нарушения, связанные с внешними факторами. Так, приём мелатонина при инсомнии в условиях сменной работе необходим только после смены, а в другие дни может не требоваться. Применение светотерапии может быть необходимо больше в зимние часы, а в летние достаточно естественного освещения.
Двигательные расстройства во сне эффективно лечатся приёмом препаратов железа или агонистов допамина.
При отсутствии провоцирующих факторов, отмене стимулирующих парасомнии лекарственных средств, лечении сопутствующих нарушений сна (например, синдрома обструктивного апноэ во сне) соблюдении гигиены сна, парасомнии также можно вылечить.