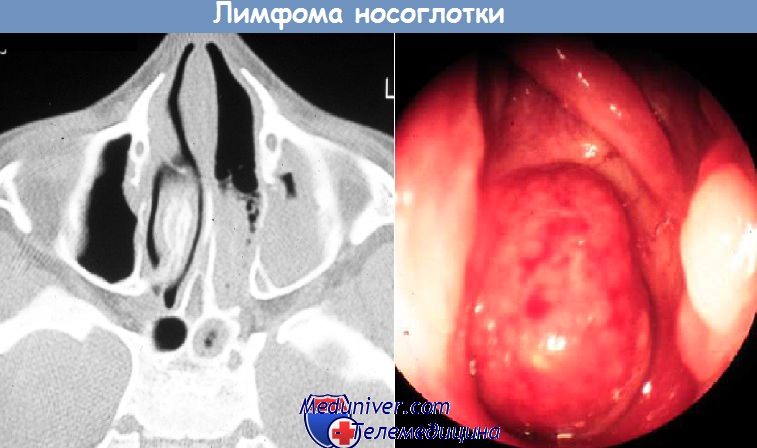
Лимфоглоточное кольцо что это
Лимфоглоточное кольцо что это
Неходжкинские лимфомы могут развиваться в лимфоидной ткани мезофаринкса и носоглоточной полости в отсутствие каких-либо клинических проявлений поражения других органов и структур. Опухоли носовой и носоглоточной полости распространены у жителей Китая и Южной Америки.
Эти опухоли могут иметь такой же фенотип, как NK, и разрушают сосуды. Остальные опухоли имеют Т- и В-клеточное происхождение. Опухоли кольца Вальдейера обычно относятся к В-типу и могут быть фолликулярными или диффузными, цен-тробластными или центроцитарными.
Больные испытывают трудности при глотании и жалуются на заложенный нос. Может наблюдаться увеличение шейных лимфатических узлов, а также поражение других органов.
Примерно у 20% больных болезнь носит локализованный характер (стадия I), и у 40% отмечается поражение шейных лимфатических узлов (стадия II). По результатам лимфоангиографии у половины больных оказываются пораженными лимфатические узлы брюшной полости (стадия III).
Примерно у 50% больных при первичном обследовании обнаруживается болезнь в стадии III, а у 10% — в стадии IV (с поражением костного мозга и печени). Обычно при обследовании больных в стадии I у них не обнаруживается признаков более обширного заболевания.
Опухоль может затронуть органы желудочно-кишечного тракта, и при первичном обследовании больного необходимо провести рентгенографическое обследование желудка и кишечника.
Больным с опухолью, локализованной в кольце Вальдейера, и при поражении у них шейных лимфатических узлов назначают курс лучевой терапии. Через 5-10 лет многие пациенты (около 60%) излечиваются. Для больных в стадиях III и IV рекомендуется лекарственное лечение, однако неизвестно, насколько современные препараты способствуют увеличению благоприятного прогноза заболевания.
Выживаемость зависит от стадии развития болезни и типа опухоли. Опухоли, состоящие из NK, характеризуются благоприятным прогнозом. Для всех групп больных 2-летняя выживаемость составляет только 60%.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Лимфоглоточное кольцо что это
Термин «лимфоэпителиальная ткань» используют для того, чтобы подчеркнуть тесный симбиоз эпителиальных и лимфоидных клеток (ретикулярный эпителий).
Ретикулогистиоцитарная система, которую чаще называют ретикулоэндотелиальной, с ее клетками накопления богато представлена в лимфоэпителиальной ткани. На рисунке ниже показана схема строения лимфоэпителиальной единицы. Солитарные единицы этого типа, солитарные фолликулы, обнаруживаются в слизистой оболочке повсюду. Эпителий также диффузно импрегнирован лимфоцитами.
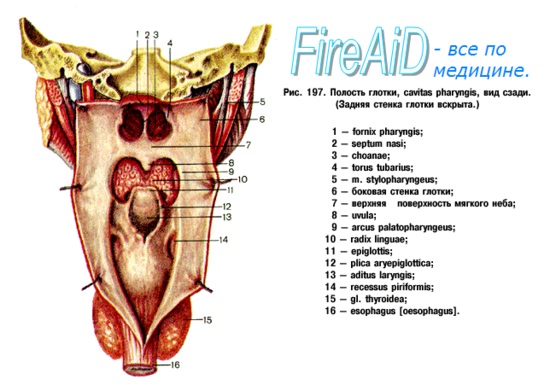
Изолированное скопление лимфоэпителиальной ткани, известное как кольцо Вальдейера, расположено в глотке на уровне слуховой трубы.
Лимфоэпителиальные органы называются миндалинами. Различают следующие скопления лимфоэпителиальной ткани:
1. Глоточная миндалина, или аденоид, одиночное скопление лимфоэпителиальной ткани, расположенное в верхней части задней стенки носоглотки.
2. Трубная миндалина, парное скопление, расположенное вокруг отверстия слуховой трубы в розенмюллеровой ямке.
3. Парная нёбная миндалина, расположена между передними и задними нёбными дужками.
4. Язычная миндалина, одиночное скопление, расположенное в корне языка. Реже встречаются:
5. Трубно-глоточные складки, расположенные латерально, которые ориентированы почти вертикально в месте перехода латеральной стенки в заднюю в ротоглотке и носоглотке.
6. Лимфоэпителиальные скопления в гортанном желудочке.
В отличие от лимфатических узлов, лимфоэпителиальные органы имеют только эфферентные лимфатические сосуды, афферентные в них отсутствуют. Различия в патологии и физиологии отдельных скоплений лимфоидной ткани связаны с различиями в их структуре. На рисунке ниже показана структура нёбной миндалины и аденоидов.
Тонкая структура миндалины характеризуется следующими особенностями: наличие мягкотканных ламелл, или септ, отходящих от базальной соединительнотканной капсулы и являющихся своеобразным поддерживающим каркасом, в котором проходят кровеносные и лимфатические сосуды и нервы.
Фактически ткань миндалины состоит из скопления очень большого количества лимфоэпителиальных единиц, описанных выше. В криптах обычно находятся остатки нежизнеспособной ткани и круглых клеток, а также бактерии и колонии грибов, скопления гноя и инкапсулированные микроабсцессы.
Миндалины, образующие глоточное лимфоидное кольцо Вальдейера, обнаруживаются уже у эмбриона, но вторичную, окончательную структуру они вместе с лимфатическими узлами приобретают в постнатальном периоде, т.е. после прямого контакта с патогенами внешней среды. Миндалины начинают быстро расти в период с 1-го по 3-й год жизни и достигают максимального размера на 3-м и 7-м годах жизни.
С началом периода полового созревания начинается постепенная инволюция миндалин. Подобно остальным элементам лимфатической системы, миндалины с возрастом атрофируются.
Артериальное кровоснабжение глоточной миндалины обеспечивается ветвями наружной сонной артерии, в том числе лицевой и восходящей нёбной артерий, восходящими глоточными и язычными артериями и, возможно, прямыми тонзиллярными ветвями.
Вены глоточной миндалины обычно впадают нёбную вену, которая, в свою очередь, дренируется во внутреннюю яремную вену или ее ветвь-лицевую вену. В дренировании венозной крови участвуют также крыловидное венозное сплетение, из которого кровь также оттекает во внутреннюю яремную вену. По этому пути венозного оттока инфекция из миндалин может распространиться в пещеристый синус.
Видео анатомии, состава лимфоэпителиального кольца Пирогова-Вальдейера (лимфоидного кольца глотки)
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Особенности строения глотки у детей
Лимфатическое глоточное кольцо (кольцо Вальдейера-Пирогова), состоящее из глоточной, 2 трубных, 2 небных, язычной миндалин и лимфоидной ткани задней стенки глотки, до рождения и в первые месяцы после рождения развито слабо. В постнатальном периоде миндалины претерпевают ряд изменений.
У новорожденных миндалины недоразвиты и функционально неактивны. Небные миндалины еще не вполне развиты, в них выявляются формирующиеся фолликулы, а развитие происходит еще долго.
Основная часть лимфоидного кольца глотки состоит из 2-4 тонких складок слизистой оболочки передней части миндалин, идущих в сагиттальной плоскости, и 6 в задней части, более коротких и несколько загибающихся кпереди, располагающихся во фронтальной плоскости. Представлена при рождении в виде небольших шарообразных скоплений лимфоцитов. «Реактивные центры» в них возникают в первые 2-3 мес жизни. Окончательное развитие фолликулов завершается в первые 6 мес жизни ребенка, а иногда к концу 1-го года. Средние размеры глоточной миндалины в норме составляют у новорожденных 7x4x2 мм.
У детей грудного возраста начинается активное развитие лимфоидного кольца.
Дифференциация фолликулов небных миндалин наступает раньше, на 5-6-м месяце жизни, так как после рождения организм сразу же начинает подвергаться действию бактерий и токсичных веществ, стимулирующих формирование фолликулов.
Аденоиды формируются активнее других миндалин. Складки слизистой оболочки утолщаются, удлиняются, приобретая вид валиков, между которыми хорошо видны борозды. Средние размеры миндалины: после 3 мес 10x7x4 мм и после 1 года 11x8x5 мм, полного развития миндалина достигает к 2-3 годам.
У детей 1-го года жизни полость носоглотки низкая и остроугольная, в связи с чем даже небольшое увеличение глоточной миндалины может значительно нарушить носовое дыхание.
Микроскопически структура миндалин у плодов, новорожденных и детей грудного возраста различна.
У плодов покровный эпителий слизистой оболочки многорядный цилиндрический. В подэпителиальном слое лимфоидная ткань располагается в вице тонкой полоски, состоящей в основном из лимфобластов, малых и средних лимфоцитов. Достаточно хорошо выражена ретикулярная строма. Кровеносные сосуды наполнены кровью.
У новорожденных покровный эпителий многорядный цилиндрический. Борозд немного, они неглубокие. В подлежащей ткани диффузно расположены лимфоидные клеточные элементы типа малых и средних лимфоцитов, много кровеносных сосудов и слизистых желез.
Развитие небной миндалины начинается с образования складок слизистой оболочки, которые пронизываются лимфоидной тканью.
Язычная миндалина развивается благодаря скоплению лимфоидной ткани у корня языка.
Миндаликовая ткань после рождения находится в состоянии постоянного раздражения.
У детей первого полугодия жизни уже определяются хорошо выраженные фолликулы с четкими границами; покровный эпителий миндалин многослойный плоский, с участками многорядного цилиндрического.
У детей старше 6 мес в подэпителиальной ткани наблюдается сравнительно много зрелых лимфоидных фолликулов различной величины и формы с хорошо выраженными «реактивными центрами». Они располагаются обычно вокруг борозд. Среди лимфоидных клеток и в соединительнотканной строме много кровеносных сосудов.
В раннем возрасте глоточная миндалина покрыта многорядным цилиндрическим мерцательным эпителием, у детей старшего возраста и у взрослых — плоским эпителием.
Небные миндалины достигают полного развития на 2-м году жизни. Лакуны небных миндалин у детей раннего возраста глубокие, у устья узкие, густо ветвящиеся, часто распространяются до капсулы. Лакуны не всегда направляются в глубину миндалин, иногда они круто поворачивают и идут под покровным эпителием; узкие ходы отдельных лакун заканчиваются расширениями. Все это способствует возникновению воспалительного процесса.
У детей старше 5 лет наблюдается гиперплазия фолликулов, которые нередко оказываются отграниченными от окружающей лимфоидной ткани.
Трубные миндалины достигают наибольшего развития в детском возрасте.
У детей лимфоидной ткани в области корня языка меньше, чем у взрослых; крипты язычной миндалины более мелкие и менее ветвистые.
У детей раннего возраста между превертебральным апоневрозом и мышцами глотки от свода носоглотки до входа в пищевод между двумя листками апоневроза цепочкой расположены ретрофарингеалъные лимфатические узлы и рыхлая соединительная ткань по обеим сторонам позвоночника. Эти узлы являются регионарными для задних отделов носа, носоглотки и барабанной полости. Их нагноение приводит к образованию заглоточного абсцесса.
В области носоглотки заглоточное пространство разделено связкой на две половины, поэтому заглоточные абсцессы в верхних отделах глотки чаще бывают односторонними.
После 4-5 лет эти лимфатические узлы атрофируются, в связи с чем у детей старшего возраста и взрослых ретрофарингеального лимфаденита не бывает.
Для детей младшего возраста характерна гипертрофия (возрастная эволюция) лимфоидной ткани. Увеличение миндалин обусловлено гипертрофией лимфоидных фолликулов, а также повышением их числа.
Миндалины достигают наибольшей величины к 5-7 годам. В этом возрасте у детей отмечаются наибольшая инфекционная заболеваемость и повышенная потребность в защите от инфекций. В этом же возрасте детям проводят наибольшее число профилактических прививок, которые мобилизуют всю лимфоидную ткань на выработку иммунитета. Гипертрофия лимфоидной ткани обусловлена интенсивным формированием активного иммунитета с местной выработкой антител при эндо- или экзогенном пути проникновения инфекционного агента в лимфоидную ткань глотки.
По мере накопления в организме антител и совершенствования иммунной системы после 9-10 лет у ребенка начинается возрастная инволюция лимфоидной ткани с частичной ее дегенерацией и заменой на фиброзную, соединительную. Размеры миндалин уменьшаются, и к 16-20 годам обычно сохраняются их небольшие остатки, иногда они полностью исчезают ввиду атрофии лимфоидной ткани. В этом периоде появляется тонкий периферический пояс из зрелых лимфоцитов, увеличивается количество ретикулярных клеток в центре миндалин.
При публикации статьи информация об авторе и ссылка на сайт обязательна.
Copyright©2009-2011 Горбачева А.Д. Все права защищены. All rights reserved.
Лимфоглоточное кольцо что это
Гипертрофия лимфатического кольца глотки происходит в результате реактивного разрастания аденоидной ткани миндалин у лиц, страдающих частыми ангинами, или развивается на почве наследственного предрасположения, являясь одним из выражений лимфатической конституции. Последняя форма встречается почти исключительно в детском возрасте и поражает одновременно глоточную и небные миндалины или каждую из них изолированно. Гипертрофия 4-й миндалины свойственна главным образом взрослым.
Гипертрофия миндалин, как наследственное явление, наблюдается нередко у ряда членов некоторых семейств. Гипертрофия воспалительного происхождения у взрослых встречается более редко.
Гипертрофия глоточной миндалины (аденоиды) встречается преимущественно в раннем возрасте и к моменту полового созревания претерпевает обратное развитие, в редких случаях наблюдается и у взрослых.
Симптомы аденоидных разращений в известной степени определяются соотношением между размерами носоглотки и величиной гиперплязированной 3-й миндалины, ибо от этого зависит степень непроходимости носа. Затруднение носового дыхания является, таким образом, основным проявлением »той болезни. Ребенок вынужден большей частью дышать ртом, поэтому спит ночью беспокойно, часто просыпается, храпит, мечется и встает утром не выспавшимся и вялым. У грудных детей аденоиды могут вызвать расстройство питания, ибо чрезвычайно затрудняют процесс сосания.
Выпадение защитной функции носа способствует развитию катаральных явлений дыхательных путей, которые часто наблюдаются у детей, страдающих аденоидами.
Одним из частых симптомов аденоидов является изменение слуха в результате развития хронического катара евстахиевых труб или заболевания среднего уха. Аденоидная ткань, закрывая носоглоточные отверстия евстахиевых труб, нарушает вентиляцию барабанной полости. Постоянное раздражение носоглотки создает благоприятные условия для воспалительных изменений среднего уха. Действительно, у таких детей довольно часто наблюдается наклонность к отитам.
Наряду с этим, у детей, страдающих аденоидами, наблюдается неправильное развитие лицевого скелета и грудной клетки. Наиболее характерна деформация верхней челюсти, альвеолярная дуга которой выступает несколько вперед, неправильное расположение зубов и готическая форма твердого неба. Изменение лицевого скелета обусловливает удлиненный тин лица, сглаженность носогубных складок, что, вместе с постоянно открытым ртом, придает детям, страдающим аденоидами, характерный вид. Недочеты грудной клетки в виде уплощенной паралитической формы ее объясняются недостаточной работой дыхательных мышц при ротовом типе дыхания.
Неправильное развитие грудной клетки вместе с выпадением защитной фунции носа является основной причиной часто встречающихся у таких детей катаральных явлений со стороны бронхов и легких.
Наконец, надо указать, что у таких детей нередко наблюдается вялость, рассеянность, ослабление памяти и понижение работоспособности. Эти недостатки должны быть поставлены в связь с расстройством носового дыхания и часто встречающимся у таких детей понижением слуха. Оперативное устранение аденоидов благотворно отражается на общем развитии ребенка.
Диагноз аденоидов у детей. Нередко уже внешний вид ребенка заставляет заподозрить у него наличие аденоидов. В некоторых случаях удается увидеть увеличенную 3-ю миндалину через нос при передней риноскопии и даже обследовать ее зондом. Если ребенок позволяет сделать заднюю риноскопию, то можно не только диагносцировать аденоиды, но и точно определить их величину и степень закрытия хоанальных отверстий. В случае невозможности получить осмотром необходимые данные, приходится производить пальцевое обследование носоглотки. Присутствие аденоидов ощущается в виде мягкой опухоли.
Лимфоглоточное кольцо что это
Патогномоничных симптомов и синдромов для НХЛ не существует, клиническая картина зависит от локализации опухолевого очага.
Вопросы диагностики и лечения больных опухолями ротоглотки являются серьезной проблемой в онкологии. Это обусловлено анатомическим строением и топографией глотки, латентным течением опухолевого процесса, ранним метастазированием, разнообразием клинических проявлений и, следовательно, трудностями дифференциальной диагностики.
Врачи первого контакта мало знакомы с клиническими проявлениями (особенно на ранней стадии) и протоколами диагностики на амбулаторном этапе злокачественных опухолей глотки, поэтому ошибки составляют до 60-80% [1]. В связи с этим приводим собственное клиническое наблюдение.
Пациентка Д., 70 лет, обратилась с жалобами на чувство «удушья и комка» в горле. Болела около 1,5 месяцев. Самостоятельно обратилась к оториноларингологу (визит 1), который выставил диагноз хронического тонзиллита, по поводу обострения которого было назначено местное лечение. Улучшения состояния не было, поэтому обратилась к врачу общей практики (ВОП) по месту жительства. Последние 5 лет регулярно наблюдалась в поликлинике по поводу гипертонической болезни; в анамнезе указаний на частые острые тонзиллиты в молодом возрасте не было.
Пациентка выписана на амбулаторное долечивание в удовлетворительном состоянии. После 2-недельного амбулаторного лечения (амоксиклав 2,0 в сутки 14 дней; новокаиновые блокады; УВЧ на подчелюстную область) чувство удушья и комка в горле усилилось. Объективно: сохранялась лимфоаденопатия подчелюстной области; небные миндалины увеличились до 3-й степени, по поводу чего пациентка снова была направлена ВОП на дообследование.
СКТ ротоглотки, шейных и подмышечных ЛУ: КТ-признаки системной шейной лимфоаденопатии, умеренно выраженная лимфоаденопатия подмышечных лимфатических узлов с обеих сторон.
Анализ крови на CMV (IgG): высокий положительный титр 1:160 Me/мл.
Иммунограмма: признаки воспалительного процесса. Авидность к ЦМВ более 90%.
ЭГДС: эритематозная гастродуоденопатия, асимметрия гортани.
Заключение онколога (визит 1): хронический тонзиллит, гипертрофия небных миндалин 2-3ст. Хронический регионарный неспецифический шейный лимфаденит. Хроническая ЦМВ-инфекция. Достоверных данных за онкопатологию ЛОР-органов не выявлено. Назначено лечение: гексализ, бронхомунал, циклоферон по схеме, цетрин, УФО носа, ротоглотки. На фоне лечения регресса симптоматики не было; присоединились жалобы на осиплость голоса, выраженную сухость во рту, носу, поперхивание при еде, утомляемость в мыщцах лица при жевании, боли в голеностопных суставах. Объективно: двусторонняя ЛА подчелюстной области, больше слева, и гипертрофия небных миндалин до 3-й ст.
По подозрению на синдром Шегрена осмотрена ревматологом, который рекомендовал биопсию ЛУ подчелюстной области.
ВОП повторно направил к онкологу (визит 2), который произвел биопсию лимфатических узлов.
Заключение патогистологического и иммуногистохимического исследований биоптата ЛУ: НХЛ В-клеточной линейности. Высокий уровень пролиферативной активности (наиболее вероятен бластоидный вариант лимфомы мантийной зоны).
При бронхоскопии была выявлена опухоль носоглотки, глотки.
Заключительный клинический диагноз: В-клеточная неходжкинская лимфома (бластоидный вариант лимфомы мантийной зоны), первичное поражение небных миндалин, носоглотки, подчелюстных, шейных, надключичных, подмышечных лимфатических узлов, средостения, IV ст., II кл. гр.
Современное состояние клинической онкологии позволяет утверждать, что существует реальная возможность добиться стойкого излечения или продолжительной ремиссии у большинства больных злокачественными опухолями, при условии своевременного выявления заболевания и назначения адекватного лечения [2]. Особенно обидно, когда имеют место опухоли визуальных локализаций, а «диагностический настрой», недостаточное и (или) неправильное использование диагностических методов или предвзятое толкование клинических симптомов уводят врача-специалиста от реальной клинической картины болезни.
Данный клинический пример побудил к проведению работы над ошибками с вытекающим руководством к действию, а не «бросанию камней в чей-то огород».
Изучение литературы по диагностике были разделены на 2 направления: «на прием пришел пациент старше 60 лет с гипертрофией миндалин 2-й степени и выше»; «на прием пришел пациент старше 60 лет с ЛА [5]».
Оказалось, что нет ясности по поводу информативности различных методов исследования и их роли в своевременной диагностике НХЛ. Не разработан четкий алгоритм диагностических мероприятий для врачей первичного контакта. Не ясно, существуют ли какие-либо клинические признаки, позволяющие провести дифференциальный диагноз между первичной опухолью, метастатическим поражением и другими злокачественными опухолями глоточного кольца [6]. При всем этом у врачей онкологов имеются протоколы дифференцированного лечения НХЛ [7, 10].
Поэтому решающую координирующую роль в диагностике на амбулаторном этапе должен сыграть лечащий врач, а не врач-консультант. Предлагаемый алгоритм позволит систематизировать все данные исследований больных в одних руках в более сжатые сроки, а не быть врачу просто «межведомственно-междисциплинарным диспетчером».
Алгоритм диагностики злокачественных новообразований ротоглотки на амбулаторном этапе [5, 7, 10, 11]:
1. Настораживающие ранее отсутствовавшие дискомфортные явления: ощущение инородного тела в глотке, локальная боль, усиление саливации, заложенность носа у пациента старше 60 лет.
2. Детальный сбор анамнеза с особым вниманием к наличию симптомов интоксикации, дебютного тонзиллита в этом возрасте и темпу роста ЛУ. Сам по себе размер ЛУ обычно не дает возможности предположить этиологию ЛА.
4. Алгоритм рутинного параклинического обследования после первичного осмотра больного:
6. В случаях неэффективности проводимых консервативных диагностических мероприятий в течение 10 дней и при отсутствии местных проявлений банальных заболеваний необходимо проведение дополнительных исследований (компетенция врачей-специалистов):
а) биопсии ЛУ, если ЛУ сохраняются увеличенными в диаметре больше 1 см сроком более 1 месяца без установленных причин. Удаляется полностью самый рано появившийся ЛУ (кроме паховых), который не должен быть механически поврежден. Недостаточна для начальной диагностики пункционная биопсия (цитологическое исследование)!;
б) гистологическое и иммуногистохимическое исследования ЛУ или опухоли;
в) рентгенологические (с контрастированием или без-) и компьютерно-томографические (КТ) методы информативны (степень распространенности опухоли, выраженность глоточных нарушений) лишь при достижении опухолью гортаноглотки определенного объема, но не являются достаточным основанием для диагностики новообразований этой локализации.
Рецензенты:
Косых Н.Э., д.м.н., профессор, зав. курсом онкологии на кафедре госпитальной хирургии с курсом онкологии ГБОУ ВПО ДВГМУ Минздрава России, г. Хабаровск;
Ушакова О.В., д.м.н., доцент кафедры общей врачебной практики и профилактической медицины КГБОУ ДПО «ИПКСЗ», г. Хабаровск.