Микрокальцинаты в молочной железе что это такое и как лечить
Как оценивают маммографию и что на снимке может найти врач
Для описания результатов маммографии используется стандартная система оценки BI-RADS (Breast Imaging-Reporting and Data System). Согласно этой системе результаты обследования сортируются по категориям от 0 до 6. Это позволяет врачам наиболее аккуратно описать и передать результаты исследования, используя стандартизированную терминологию.
Необходимо дополнительное исследование/ сравнение с результатами предыдущих обследований
Возможно наличие отклонений от нормы, однако информации недостаточно, и рекомендуется пройти дополнительные обследования. Например, врач может предложить сделать дополнительную маммографию или провести ультразвук.
Также может потребоваться сравнение результатов маммографии с предыдущими обследованиями, чтобы отследить изменения.
Не обнаружено ничего ненормального. Грудь выглядит как обычно – она симметрична, нет никаких новообразований или дискомфортных ощущений. В данном случае «отрицательный» означает, что все хорошо.
Этот результат тоже отрицательный, то есть никаких признаков рака не наблюдается. Однако в груди заметны доброкачественные новообразования, данные о которых врачу необходимо зафиксировать. В дальнейшем эти данные понадобятся для сравнения снимков при последующих маммографиях.
Вероятно доброкачественные новообразования
Подобные образования с большой вероятностью (до 98%) оказываются доброкачественными и не несут риска развития рака груди. Однако поскольку они не были однозначно классифицированы как доброкачественные, рекомендуется наблюдение у специалиста.
Скорее всего, вам потребуется повторить маммографию через 6 месяцев, а также регулярно повторять процедуру после этого – пока новообразование не станет стабильным. Обычно это может занимать около 2 лет.
Подобный подход помогает избежать проведения ненужных биопсий, и также используется для ранней диагностики рака.
Подозрительное новообразование (рекомендуется биопсия)
Новообразования могут оказаться недоброкачественными, но для точной диагностики необходимы дополнительные исследования. Радиолог может порекомендовать сделать биопсию.
Некоторые врачи также разделяют данную категорию на подкатегории:
4А. Новообразования с низким риском оказаться злокачественными;
4В. Новообразования со средним риском;
4С. Высокий риск, что образования окажутся злокачественными. Однако ниже, чем при категории BI-RADS 5.
Возможно злокачественное новообразование
Высокий шанс, что новообразование окажется злокачественным (вероятность до 95%). Необходимо провести биопсию.
Злокачественное новообразование, подтвержденное биопсией
Эта категория ставится только для уже подтвержденного предыдущими обследованиями диагноза. Маммография может понадобиться, чтобы отследить, насколько рак поддается лечению.
Результаты маммографии также включают в себя оценку плотности молочной железы. Специалист определяет соотношение фиброзной, гландулярной или железистой и жировой ткани груди. Чем плотнее грудь, тем сложнее выявить отклонения от нормы при маммографии.
На что врач обращает внимание на маммографии?
Если у вас есть снимки с предыдущих маммографий, врачу, скорее всего, потребуется сравнить их с результатами нынешнего тестирования. Так он поймет, появились ли новые образования в ткани молочной железы, и изменились ли уже существующие. Новообразования, которые не меняются со временем, редко оказываются недоброкачественными и потому не требуют дополнительных проверок.
При чтении результатов маммографии врач прежде всего обратит внимание на различные отклонения от нормы и изменения, произошедшие со времени последнего обследования, а также на появление опухолей и кальцинатов.
Кальцинаты
Это крошечные отложения кальция в ткани молочной железы. На маммографии они выглядят как ярко-белые пятнышки. Всего существует два типа кальциноза:
Это более крупные отложения кальция, появление которых, в большинстве случаев, вызвано старением артерий молочной железы, повреждениями тканей или воспалением. Чаще всего они появляются у женщин старше 50 лет. Макрокальцинаты связаны с доброкачественными образованиями и не требуют дополнительных тестирований.
Это крошечные скопления кальция в тканях груди. Обычно они вызывают большее опасение у врачей, чем макрокальцинаты. По форме и расположению скопления кальция врач может судить, несут ли они риск развития рака, а также назначить дополнительные обследования. Однако в большинстве случаев проведение биопсии не требуется.
Новообразования
Уплотнения на маммографии могут оказаться признаками разных новообразований. Чаще всего на маммографии видят кисты и фиброаденомы. Однако есть вероятность, что новообразование окажется недоброкачественным.
Кисты представляют собой мягкие подвижные пузырьки, наполненные жидкостью. Простые кисты являются доброкачественными и не требуют проведения биопсии. Многокомпонентные и крупные кисты (до 2,5 – 5 см) могут потребовать дополнительных исследований. То же касается и доброкачественных опухолей вроде фиброаденом.
При обнаружении новообразований, врачу необходимо убедиться, что они действительно доброкачественные и не несут в себе риска развития рака. С этой целью может быть проведен ультразвук или биопсия молочной железы. Иногда требуется последующее наблюдение у врача: необходимо проверить, не изменяются ли новообразования со временем. В таком случае может понадобиться повторная маммография.
Плотность молочной железы
Результаты маммографии также включают в себя оценку плотности груди.
Более плотная ткань молочной железы не считается отклонением от нормы, но затрудняет диагностику с помощью маммографии. Сейчас нет единого мнения о том, необходимо ли женщинам с более плотной тканью молочных желез проходить дополнительные обследования, если они не находится в группе риска развития рака молочной железы.
Этапы комплексной диагностики непальпируемых раков молочной железы
Молочные железы развиваются из эктодермы и формируются как экзокринные железы с апокринной секрецией. Оставаясь кожными железами и участвуя в выводе из организма токсических веществ, они также находятся под постоянным воздействием эндокринных желез — сис
Молочные железы развиваются из эктодермы и формируются как экзокринные железы с апокринной секрецией. Оставаясь кожными железами и участвуя в выводе из организма токсических веществ, они также находятся под постоянным воздействием эндокринных желез — системы гипофиз — гипоталамус и эффекторным органом (яичником). Лактогенная функция молочных желез делает их работу сложнее, соответственно усложняется их морфологическое строение и увеличивается риск возникновения патологических процессов по сравнению с прочими железами дермы. Ухудшение экологической обстановки и снижение репродуктивной функции у большинства женщин не может не вызвать возражений у природы, что проявляется в постоянном росте заболеваний молочной железы.
 |
| Рисунок 1. Маммограмма с введенной в раковый узел иглой при проведении прицельной диагностической пункции |
Заболеваемость и смертность от рака молочной железы за последние 30 лет в большинстве развитых стран выросли вдвое. Прогноз при этом заболевании зависит от распространенности процесса, в первую очередь от размеров опухоли к моменту начала лечения и от наличия или отсутствия метастазов в регионарных лимфатических узлах. Выявление ранних стадий рака молочной железы и предшествующих ему пролиферативных процессов является одной из самых актуальных и интенсивно разрабатываемых проблем современной онкологии. Традиционные физикальные методы обследования не позволяют распознать ранние (непальпируемые) новообразования молочных желез. Наиболее эффективным методом раннего выявления патологии молочной железы является маммография, позволяющая выявлять очаги опухоли менее 0,5 см и косвенные признаки начинающегося патологического процесса.
При выявлении патологии при обзорной маммографии необходимо дополнительное комплексное обследование.
Статистически доказано, что лишь сочетание диагностических методик позволяет достигнуть оптимальных результатов. Для обследования максимального количества женщин с помощью маммографии необходимо создание диагностических маммологических центров. Осуществлять комплексную диагностику целесообразно в специализированном рентгено-морфологическом отделении, где методики лучевой диагностики дополняются морфологической диагностикой.
Выявление непальпируемого рака молочной железы начинается с маммографии. У 595 наблюдавшихся женщин с непальпируемым раком молочной железы в 71,7% случаев было выявлено узловое образование размером от 0,3 см, причем более половины узлов имели размер от 0,5 до 2,0 см. Контуры узлов наиболее часто были тяжистыми или частично тяжистыми, однако у 21 больной контуры оказались четкими (ретроспективно слизистые и медуллярные раки, рак в кисте и фиброаденоме). Микрокальцинаты обнаруживались в узлах в 19,7%. При отсутствии узловых образований (28,3% от всех наблюдений) только микрокальцинаты выявлены в 18,7%, очаги перестройки — в 3,8%, изменения на дуктограммах — в 5,8%.
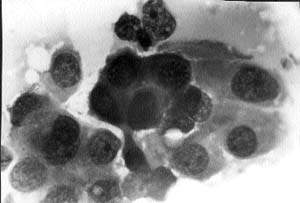 |
| Рисунок 2. Полученные при прицельной диагностической пункции раковые клетки Сочетание клинического, рентгенологического, цитологического и ультразвукового исследований позволяет получить точный предоперационный диагноз почти в 100% при пальпируемых и приблизиться к 90% при непальпируемых новообразованиях молочной железы |
Верификация процесса с помощью прицельной диагностической пункции важна для комплексной диагностики и проведения предоперационного лечения — в отдельных случаях лучевой терапии. Чувствительность метода в диагностике непальпируемого рака молочной железы — 53,44%, специфичность — 98,4% и эффективность — 65,4%. Абсолютных противопоказаний к проведению диагностической пункции нет. Наиболее часто поиск непальпируемого рака при прицельной диагностической пункции под рентгенологическим контролем производился путем введения в молочную железу игл для забора материала и произведения снимков во взаимно перпендикулярных проекциях. Это позволяет попасть в узел, корректируя иглы по стереотаксическому принципу и, пользуясь тем, что иглы раздвигают ткани при компрессии, получить маммограммы, где наличие узла не подтверждается из-за ликвидации эффекта суммации. Применялась также и специальная полупрозрачная для лучей рентгена пластина с отверстиями, изображение которых наслаивалось на маммограмму и позволяло производить пункцию по одной проекции, что особенно удобно при размере образования около 0,5 см и глубине более 5 см. Более точно попасть в новообразование было возможно при использовании стереотаксической приставки, где применяется подвижная рентгеновская трубка и снимок участка железы с патологией проводится с двух точек. Изменение положения очага поражения относительно осей координат в двух полученных снимках анализируется компьютером, который выдает координаты для введения игл.
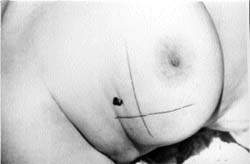 |
| Рисунок 3. Предоперационная маркировка рака молочной железы — игла подведена к раковому узлу и нанесена кожная метка |
Используя принцип комплексной диагностики, возможно увеличить чувствительность метода и снизить лучевую нагрузку, применяя срочную цитологическую диагностику со срочной окраской. Полученный материал окрашивался в течение минуты красителем-фиксатором Май-Гринвальда и исследовался под микроскопом. При отсутствии клеточного материала вводились дополнительные иглы в соседние ткани с соответствующей коррекцией и повторялся забор материала без дополнительных маммограмм.
Для удаления непальпируемых раков молочной железы при радикальной резекции у 533 больных проводилась предоперационная маркировка. Использование неинвазивных методов маркировки — перенесение проекции очага поражения на кожу — малоэффективно из-за возможности изменения положения железы и может служить лишь первым этапом для инвазивной маркировки. Методики поиска непальпируемого новообразования те же, что и при прицельной диагностической пункции.
Проще всего оставить в тканях иглу, конец которой будет располагаться у очага поражения, выявленного на основании данных маммографии, однако при транспортировке больной возможно смещение иглы. Через иглу целесообразно ввести краску, сажу или крючок из стальной проволоки, которые служат ориентиром для хирурга при проведении щадящей операции. При любой методике маркировки ее нужно дополнить “кожной меткой”. В положении “как на операционном столе” над проекцией конца иглы наносится метка. Она позволяет облегчить поиск опухоли, определить кратчайшее расстояние до опухоли и произвести наиболее экономную резекцию.
Комплексное исследование удаленного сектора способствует поиску очага поражения при отсутствии узла. Сектор с микрокальцинатами рассекался на фрагменты объемом до 1 см. После секторографии фрагменты с микрокальцинатами направлялись на плановое гистологическое исследование — при заморозке можно выкрошить и микрокальцинаты, и содержимое протоков. При очаге перестройки производились послойные срезы толщиной до 1 см, с помощью рентгенографии которых выявлялись ранние формы рака молочной железы. Данные срочной секторографии сообщались в операционную — полностью ли убран очаг поражения.
Проводится после секторографии и произведения соскоба с сектора для цитологического исследования, заменяющего в ряде случаев срочное гистологическое исследование. Гистологическая форма рака молочной железы определялась по классификации ВОЗ (1982). Неинвазивные формы составили 17,3% — 103 больных, из которых у 16 был неинвазивный дольковый рак, у 87 — внутрипротоковый. Начало инвазивного процесса — у 37 больных (6,2%), инвазивный протоковый рак у 316 (53,1%), инвазивный протоковый с участками инвазивного долькового у 29 (4,9%), инвазивный дольковый — у 49 (8,2%) больных, особые формы рака — у 61 (10,2%).
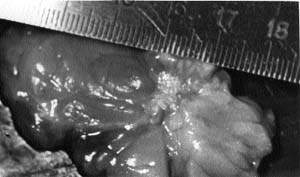 |
| Рисунок 4. Удаленный непальпируемый рак молочной железы размером 0,5 см |
Выявление непальпируемых раков молочной железы размером около 1 см и с редким поражением регионарных лимфатических узлов — 1-2 из 9-13 удаленных узлов нижней группы — в 13,3% случаев, позволяло проводить экономные операции, сохраняющие молочную железу, при которых послеоперационное течение и отдаленные результаты оказывались не хуже, чем после радикальной мастэктомии, что подтверждается на протяжении более десяти лет наблюдения. Однако повышенный риск заболевания раком молочной железы и возможность рецидива делают необходимым ежегодное наблюдение за больной. Сохранные операции были проведены 171 больной с непальпируемыми раками молочной железы. Первое контрольное комплексное исследование проводилось через три месяца после операции. У женщин, не получавших лучевую терапию, как и у тех пациенток, у которых не удалялись лимфатические узлы, отмечалась асимметрия рисунка за счет рубцовых изменений и деформации железы. Толщина кожи в неоперированных отделах и в области ареолы оказывалась в два-три раза больше симметричных участков здоровой железы и достигала соответственно 0,3 и 0,5 см.
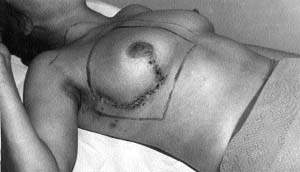 |
| Рисунок 5. Больная после сохранной операции на молочной железе и лимфаденэктомии. Произведена разметка для послеоперационной лучевой терапии |
После лучевой терапии и удаления регионарных лимфатических узлов отмечалась гиперпигментация и гиперемия кожи, отечность, проявляющаяся лимонной корочкой, плотность тканей желез. На маммограммах выявлялся значительный отек тканей железы, кожа и ареола были утолщены соответственно в три —шесть раз. Рубцовые изменения на отечном фоне были видны нечетко. При грубом рубце — нечеткие тяжистые контуры тени. Двум больным на этом этапе в ведущих онкологических учреждениях Москвы была произведена ампутация молочной железы в связи с подозрением на отечную форму рака. Цитологическое исследование дало отрицательный результат. При гистологическом исследовании были выявлены рубцовая ткань и липогранулемы.
Через шесть месяцев у больных, не получавших лучевую терапию, исчезал отек кожи и ареолы. После лучевого лечения асимметрия остается за счет плотности тканей; после лимфаденэктомии, как и после лучевого лечения, остается отечность кожи и ареолы соответственно до 0,3 и 1,0 см. Динамическое наблюдение позволяет проводить дифференциальную диагностику с рецидивом рака — уменьшается плотность железы, рубец становится меньше, виден четче, тяжистость грубая. Если возникают какие-либо сомнения, показана диагностическая пункция под рентгенологическим контролем. На этом этапе клинически, рентгенологически и цитологически выявлено два рецидива рака молочной железы.
Этапы поиска опухоли в процессе операции:
1. Удаление сектора по маркировке
2. Ревизия операционной раны — в четырех наблюдениях в стенке раны был выявлен не определявшийся на снимках дополнительный раковый узел
3. Производится визуальная ревизия удаленного сектора — при перестройке и микрокальцинатах визуально патология может не определяться
4. Контроль удаленного сектора с помощью рентгенологического исследования
При динамическом наблюдении отмечается дальнейшее снижение плотности железы, уменьшение отека кожи и ареолы, уменьшение площади, занятой рубцом на снимках. Через 1,5 года у 40% больных плотность тканей приблизилась к норме, хотя осталось незначительное уплотнение тканей субареолярной области. В трех случаях в послеоперационном рубце выявлены кальцинаты округлой формы диаметром 0,2-0,3 см. У больных, срок наблюдения за которыми составлял три года, существенных изменений по сравнению с предыдущими маммограммами не отмечено. Наблюдение за второй молочной железой позволило выявить рак молочной железы в трех случаях — через 4,7 и 8,5 лет — и произвести соответствующее лечение, выявившее ранние стадии болезни.
Выявить непальпируемый рак молочной железы возможно только методом комплексной диагностики, отработанный порядок которой представлен в дооперационный, интраоперационный и послеоперационный периоды. Подобные высокоспецифичные диагностические методы и их комплексное применение возможны в условиях специализированного маммологического центра, где имеется возможность наблюдать за больной с момента выявления патологии при скрининге и пожизненно при выявлении рака молочной железы и предраковых состояний. Каждое исследование в комплексе повышает достоверность диагноза, сокращает период от выявления до оперативного лечения. Увеличивается роль в комплексной диагностике и новых методик, основанных на применении ультразвука, пункции непальпируемых образований под его контролем, тонкоигольной биопсии с помощью стереотаксической приставки, магнитного резонанса. Только комплексная диагностика позволяет получить максимально уточненный диагноз, разработать более точные рекомендации для оперативного лечения больных и уменьшить количество удаляемых доброкачественных новообразований.
Литература
1. Галил-Оглы Г. А., Власов П. В., Рожкова Н. И., Ингберман Я. Х., Голов Л. Б. Rontgenologisch-morphologische Gegenuberstellungen bei unpalpierbarem MammaKarzinem Radiol // Diagn., 1988.29.4 611-618.
2. Голов Л. Б. Этапы диагностики непальпируемых раков молочной железы // Маммология, 1992, 1, 20-24.
3. Голов Л. Б., Козлова Г. Г., Полковников О. В. Методика и некоторые результаты работы специализированного рентгеноморфологического отделения Московского маммологического диспансера // Маммология, 1994, 1-2, 15-19.
4. Пинхосевич Е. Г., Синицин В. А., Бурдина Л. М., Легков А. А., Голов Л. Б., Ошмянская А. И., Сотникова Л. В., Козлова Г. А., Добкина Э. С. Основные проблемы развития маммологии // Маммология, 1995, 4-11.
Лечение диффузной фиброзно-кистозной мастопатии
Фиброзно-кистозная мастопатия (ФКМ) — доброкачественное поражение молочной железы — характеризуется спектром пролиферативных и регрессивных изменений ткани с нарушением соотношения эпителиального и соединительно-тканного компонентов. В последние годы отме
Фиброзно-кистозная мастопатия (ФКМ) — доброкачественное поражение молочной железы — характеризуется спектром пролиферативных и регрессивных изменений ткани с нарушением соотношения эпителиального и соединительно-тканного компонентов. В последние годы отмечается неуклонный рост этой патологии во всем мире (А. Г. Егорова, 1998; В. И. Кулаков и соавт., 2003). Мастопатия возникает у 30–70 % женщин репродуктивного возраста, при гинекологических заболеваниях частота ее возрастает до 70 — 98 % (А. В. Антонова и соавт., 1996).
В пременопаузе встречается у 20 % женщин. После наступления менопаузы новые кисты и узлы, как правило, не появляются, что доказывает участие гормонов яичников в возникновении болезни.
В настоящее время известно, что злокачественные заболевания молочных желез встречаются в 3–5 раз чаще на фоне доброкачественных новообразований молочных желез и в 30 % случаев при узловых формах мастопатии с явлениями пролиферации. Поэтому в противораковой борьбе наряду с ранней диагностикой злокачественных опухолей не меньшее значение имеет своевременное выявление и лечение предопухолевых заболеваний.
Различают непролиферативную и пролиферативную формы ФКМ. При этом риск малигнизации при непролиферативной форме составляет 0,86 %, при умеренной пролиферации — 2,34 %, при резко выраженной пролиферации — 31,4 % (С. С. Чистяков и соавт., 2003).
Основную роль в возникновении ФКМ отводят дисгормональным расстройствам в организме женщины. Известно, что развитие молочных желез, регулярные циклические изменения в них в половозрелом возрасте, а также изменения их функции в период беременности и лактации происходит под влиянием целого комплекса гормонов: гонадотропинрилизинг гормона (ГнРГ) гипоталамуса, гонадотропинов (лютеинизирующий и фолликулостимулирующий гормоны), пролактина, хорионического гонадотропина, тиреотропного гормона, андрогенов, кортикостероидов, инсулина, эстрогенов и прогестерона. Любые нарушения баланса гормонов сопровождаются диспластическими изменениями ткани молочных желез. Этиология и патогенез ФКМ до настоящего времени окончательно не установлены, хотя со времени описания данного симптомокомплекса прошло более ста лет. Важная роль в патогенезе ФКМ отведена относительной или абсолютной гиперэстрогении и прогестерондефицитному состоянию. Эстрогены вызывают пролиферацию протокового альвеолярного эпителия и стромы, а прогестерон противодействует этим процессам, обеспечивает дифференцировку эпителия и прекращение митотической активности. Прогестерон обладает способностью снижения экспрессии рецепторов эстрогенов и уменьшения локального уровня активных эстрогенов, ограничивая тем самым стимуляцию пролиферации тканей молочной железы.
Гормональный дисбаланс в тканях молочной железы в сторону дефицита прогестерона сопровождается отеком и гипертрофией внутридольковой соединительной ткани, а пролиферация протокового эпителия приводит к образованию кист.
В развитии ФКМ немаловажную роль играет уровень пролактина крови, который оказывает многообразное действие на ткань молочных желез, стимулируя обменные процессы в эпителии молочных желез в течение всей жизни женщины. Гиперпролактинемия вне беременности сопровождается набуханием, нагрубанием, болезненностью и отеком в молочных железах, больше выраженными во второй фазе менструального цикла.
Наиболее частой причиной развития мастопатии являются гипоталамо-гипофизарные заболевания, нарушения функции щитовидной железы, ожирение, гиперпролактинемия, сахарный диабет, нарушение липидного обмена и т. д.
Причиной возникновения дисгормональных расстройств молочных желез могут быть гинекологические заболевания; сексуальные расстройства, наследственная предрасположенность, патологические процессы в печени и желчных путях, беременность и роды, стрессовые ситуации. Часто ФКМ развивается в период менархе или менопаузы. В подростковом периоде и у молодых женщин наиболее часто выявляется диффузный тип мастопатии с незначительными клиническими проявлениями, характеризующимися умеренной болезненностью в верхненаружном квадранте молочной железы.
В 30–40-летнем возрасте чаще всего выявляются множественные мелкие кисты с преобладанием железистого компонента; болевой синдром обычно выражен значительно. Единичные большие кисты наиболее характерны для больных в возрасте 35 лет и старше (А. Л. Тихомиров, Д. М. Лубнин, 2003).
ФКМ встречаются и у женщин с регулярным двухфазным менструальным циклом (Л. М. Бурдина, Н. Т. Наумкина, 2000).
Диффузная ФКМ может быть:
Диагностика заболеваний молочной железы основывается на осмотре молочных желез, их пальпации, маммографии, УЗИ, пункции узловых образований, подозрительных участков и цитологическом исследовании пунктата.
Исследование молочных желез репродуктивного возраста необходимо проводить в первой фазе менструального цикла (2–3-й день после окончания менструации), так как во второй фазе из-за нагрубания желез велика вероятность диагностических ошибок (С. С. Чистяков и соавт., 2003).
При осмотре молочных желез оценивают внешний вид желез, обращая внимание на все проявления асимметричности (контуров, окраски кожи, положения сосков). Затем осмотр повторяется при поднятых руках пациентки. После осмотра производится пальпация молочных желез сначала в положении пациентки стоя, а затем лежа на спине. Одновременно пальпируются подмышечные, подключичные и надключичные лимфатические узлы. При обнаружении каких-либо изменений в молочных железах проводятся маммография и УЗИ.
УЗИ молочных желез приобретает все большую популярность. Этот метод безвреден, что позволяет при необходимости многократно повторять исследования. По информативности он превосходит маммографию при исследовании плотных молочных желез у молодых женщин, а также в выявлении кист, в том числе и мелких (до 2–3 мм в диаметре), при этом без дополнительных вмешательств дает возможность судить о состоянии эпителия выстилки кисты и проводить дифференциальную диагностику между кистами и фиброаденомами. Кроме того, при исследовании лимфатических узлов и молочных желез с диффузными изменениями УЗИ является ведущим. В то же время при жировой инволюции тканей молочных желез УЗИ по информативности значительно уступает маммографии.
Маммография — рентгенография молочных желез без применения контрастных веществ, выполняемая в двух проекциях, — в настоящее время является наиболее распространенным методом инструментального исследования молочных желез. Достоверность ее весьма велика. Так, при раке молочной железы она достигает 95 %, причем этот метод позволяет диагностировать непальпируемые (менее 1 см в диаметре) опухоли. Однако этот метод ограничен в применении. Так, маммография противопоказана женщинам до 35 лет, при беременности и лактации. Кроме того, информативность данного метода недостаточна при исследовании плотных молочных желез у молодых женщин.
Несмотря на всеми признанную связь заболеваний молочных желез и гениталий в России не разработана концепция комплексного подхода к диагностике и лечению заболеваний молочных желез и органов репродуктивной системы. Сравнение изменений молочных желез при миоме матки и воспалительных заболеваниях гениталий показало, что частота патологических изменений в молочных железах при миоме матки достигает 90 %, узловые формы мастопатии чаще имеют место при сочетании миомы матки с аденомиозом (В. Е. Радзинский, И. М. Ордиянц, 2003). На основании указанных данных и того факта, что у женщин с доброкачественными заболеваниями молочных желез более половины страдают миомой матки, аденомиозом и гиперплазией эндометрия, авторы относят женщин с этими заболеваниями к группе высокого риска возникновения болезней молочной железы.
При воспалительных заболеваниях женских половых органов частота доброкачественных заболеваний молочных желез оказалась существенно ниже — только у каждой четвертой, узловые формы у них не были выявлены.
Следовательно, воспалительные заболевания гениталий не являются причиной развития ФКМ, но могут сопутствовать гормональным нарушениям.
Маммологическое исследование женщин репродуктивного возраста с различными гинекологическими заболеваниями выявил у каждой третьей больной диффузную форму мастопатии, треть женщин имела смешанную форму ФКМ. Узловая форма мастопатии определялась у пациенток с сочетанием миомы матки, генитального эндометриоза и гиперплазии эндометрия.
Лечение больных с узловыми формами доброкачественных заболеваний молочных желез начинают с проведения пункции с тонкоигольной аспирацией. При обнаружении клеток с дисплазией в узловом образовании или клеток рака во время цитологического исследования, производится оперативное лечение (секторальная резекция, мастэктомия) со срочным гистологическим исследованием удаленной ткани.
В зависимости от результатов обследования проводятся лечение гинекологической патологии, мастопатии, коррекция сопутствующих заболеваний.
Важное значение в лечении и профилактике заболеваний молочных желез придается диете: характер питания может оказать влияние на метаболизм стероидов. Повышенное количество жиров и мясных продуктов сопровождается снижением уровня андрогенов и повышением содержания эстрогенов в плазме крови. Кроме того, придается особое значение достаточному содержанию витаминов в пищевом рационе, а также грубоволокнистой клетчатке, поскольку доказаны ее антиканцерогенные свойства.
За последние годы увеличилась частота использования лекарственных препаратов растительного происхождения в лечении доброкачественных заболеваний молочных желез.
В. И. Кулаков и соавторы (2003) при лечении больных с различными формами мастопатии, сопровождающимися мастальгией, применяли вобэнзим и фитотерапию. Эффективность лечения мастальгии через 3 мес составила 65 %.
Много исследований посвящены вопросам лечения этой патологии, но проблема остается актуальной и в настоящее время (Л. Н. Сидоренко, 1991; Т. Т. Тагиева, 2000).
Для лечения мастопатии, ассоциированной с мастальгией применяются различные группы препаратов: анальгетики, бромкриптин, масло ночной примулы, гомеопатические препараты (мастодинон), витамины, йодид калия, оральные контрацептивы, фитопрепараты, даназол, тамоксифен, а также натуральный прогестерон для трансдермального применения. Эффективность этих средств различается. Патогенетически наиболее обоснованным методом лечения является применение препаратов прогестерона.
С конца 80-х гг. прошлого века с лечебной и контрацептивной целью широко применяются инъецируемые (депо-провера) и имплантируемые (норплант) прогестагены (А. Г. Хомасуридзе, Р. А. Манушарова, 1998; Р. А. Манушарова и соавт., 1994). К инъекционным препаратам пролонгированного действия относятся медроксипрогестерона — ацетат в виде депо-провера и норэтиндрон — энантат. Механизм действия указанных препаратов сходен с таковым у прогестиновых компонентов комбинированных оральных противозачаточных средств. Депо-провера вводится внутримышечно с 3-месячным интервалом. Наиболее частыми осложнениями, возникающими в результате применения препарата депо-провера, являются продолжительная аменорея и межменструальные кровянистые выделения. Данные наших исследований показали, что препарат не оказывает отрицательного влияния на нормальную ткань молочных желез и матки, в то же время обладает лечебным эффектом при гиперпластических процессах в них (Р. А. Манушарова и соавт.,1993). К препаратам пролонгированного действия относится и имплантируемый препарат норплант, который обеспечивает контрацептивное и лечебное действие в течение 5 лет. На протяжении многих лет считалось, что нельзя назначать гормональные препараты пациенткам с ФКМ с момента выявления заболевания и до показаний к хирургическому лечению. В лучшем случае осуществляли симптоматическую терапию, состоящую в назначении сбора трав, препаратов йода, витаминов.
В последние годы в результате проведенных исследований стала очевидной необходимость активной терапии, в которой ведущее место принадлежит гормонам. По мере накопления клинического опыта использования норпланта появились сообщения о его положительном действии на диффузные гиперпластичесие процессы в молочных железах, поскольку под влиянием гестагенного компонента в гиперплазированном эпителии последовательно происходит не только торможение пролиферативной активности, но и развитие децидуалоподобной трансформации эпителия, а также атрофические изменения эпителия желез и стромы. В связи с этим применение гестагенов оказывается эффективным у 70 % женщин с гиперпластическими процессами в молочных железах. Изучение влияния норпланта (Р. А. Манушарова и соавт., 2001) на состояние молочных желез у 37 женщин с диффузной формой ФКМ показало уменьшение или прекращение болевых ощущений и чувства напряжения в молочных железах. При контрольном исследовании через 1 год на УЗИ или маммографии отмечалось снижение плотности железистого и фиброзного компонентов за счет уменьшения участков гиперплазированной ткани, что трактовали как регресс гиперпластических процессов в молочных железах. У 12 женщин состояние молочных желез оставалось прежним. Несмотря на исчезновение у них мастодинии, структурная ткань молочных желез не претерпевала каких-либо изменений. Наиболее частым побочным действием норпланта, как и депо-провера, является нарушение менструального цикла в виде аменореи и межменструальных кровянистых выделений. Применение пероральных гестагенов при межменструальных кровянистых выделениях и комбинированных контрацептивов при аменорее (в течение 1 — 2 циклов) приводит к восстановлению менструального цикла у подавляющего большинства пациентов.
В настоящее время для лечения ФКМ применяются и пероральные (таблетированные) гестагены. Среди этих препаратов наиболее широкое распространение получили дюфастон и утрожестан. Дюфастон является аналогом природного прогестерона, полностью лишен андрогенных и анаболических эффектов, безопасен при длительном применении и обладает прогестагенным действием.
Утрожестан — натуральный микронизированный прогестерон для перорального и вагинального применения. В отличие от синтетических аналогов имеет выгодные преимущества, заключающиеся в первую очередь в том, что входящий в его состав микронизированный прогестерон полностью идентичен натуральному, что обусловливает практически полное отсутствие побочных эффектов.
Микронизированный утрожестан назначается по 100 мг 2 раза в сутки, дюфастон по 10 мг 2 раза в сутки. Лечение проводится с 14-го дня менструального цикла в течение 14 дней, 3–6 циклов.
Комбинированные оральные контрацептивы назначаются с целью блокады овуляции и исключения циклических колебаний уровней половых гормонов.
Даназол назначается по 200 мг в течение 3 мес.
Агонисты ГнРГ (диферелин, золадекс, бусерелин) вызывают временную обратимую менопаузу. Лечение мастопатии агонистами ГнРГ проводится с 1990 г.
Первый курс лечения обычно назначается в течение 3 мес. Лечение агонистами ГнРГ способствуют торможению овуляции и функции яичников, способствует развитию гипогонадотропной аменореи и обратному развитию симптомов мастопатии.
При циклической гиперпролактинемии назначаются агонисты дофамина (парлодел, достинекс). Эти препараты назначаются во вторую фазу цикла (с 14– 16-го дня цикла) до начала менструации.
Широкое распространение в последние годы получили различные фитотерапевтические сборы, которые обладают противовоспалительным болеутоляющим, иммуномодулирующим эффектом. Сборы назначаются во вторую фазу менструального цикла и применяются длительно.
Одним из наиболее эффективных средств лечения мастопатии является комбинированный гомеопатический препарат — мастодинон, представляющий собой 15 % спиртовый раствор с вытяжками из лекарственных трав цикламена, чилибухи ириса, тигровой лилии. Препарат выпускается во флаконах по 50 и 100 мл. Назначается мастодинон по 30 капель 2 раза в день (утром и вечером) или по 1 таблетке 2 раза в день в течение 3 мес. Продолжительность лечения не ограничена
Мастодинон за счет дофаминергического эффекта приводит к снижению повышенного уровня пролактина, что способствует сужению протоков,снижению активности пролиферативных процессов, уменьшению образования соединительно-тканного компонента. Препарат в значительной степени уменьшает кровенаполнение и отек молочных желез, способствует снижению болевого синдрома, обратному развитию изменений тканей молочных желез.
При лечении диффузных форм мастопатии широкое распространение получил препарат кламин, который является растительным адаптогеном, обладающим антиоксидантной, иммунокорригирующей, гепатопротективной активностью, оказывает энтеросорбирующий и легкий слабительный эффект. Одной из важнейших характеристик кламина является наличие в его составе йода (1 таблетка содержит 50 мкг йода), который в районах с йодным дефицитом полностью покрывает его недостаток.
Высоким антиоксидантным, иммуностимулирующим эффектом обладает препарат фитолон, представляющий собой спиртовый раствор липидной фракции бурых водорослей. Действующим началом являются медные производные хлорофилла, микроэлементы. Препарат назначается внутрь в виде капель или наружно. Совместно с комплексом трав оказывает хорошее рассасывающее действие.
При наличии сопутствующих заболеваний необходимо проводить их лечение. При сочетании диффузной ФКМ с миомой матки, гиперплазией эндометрия, аденомиозом к проводимой терапии необходимо дополнительно подключить чистые гестагены (утрожестан, дюфастон).
Под нашим наблюдением находились 139 женщин, которые жаловались на ноющие боли, ощущение распирания и тяжести в молочных железах, усиливающиеся в предменструальные дни, иногда начиная со второй половины менструального цикла. Возраст пациенток колебался от 18 до 44 лет. Всем пациенткам проводили осмотр, пальпацию молочных желез, при этом обращали внимание на состояние кожи, соска, форму и размер молочных желез, наличие или отсутствие выделений из сосков. При наличии выделений из сосков проводилось цитологическое исследование отделяемого.
Всем женщинам проводили УЗИ молочных желез, а при наличии узлов — УЗИ и бесконтрастную маммографию, по показаниям проводилась пункция образования с последующим цитологическим исследованием полученного материала. Путем УЗИ молочных желез диагноз диффузной формы ФКМ был подтвержден в 136 наблюдениях.
Менструальный цикл был нарушен по типу олигоменореи у 84 женщин, у 7 из наблюдавшихся пациенток отмечалась полименорея, а у 37 больных цикл внешне был сохранен, но по тестам функциональной диагностики была выявлена ановуляция. У 11 женщин менструальный цикл не был нарушен, но у них были ярко выражены симптомы предменструального синдрома, которые наблюдались в каждом менструальном цикле и сказывались на качестве жизни пациентки.
У 29 больных мастопатия сочеталась с гиперпластическими процессами в матке (миома матки, гиперплазия эндометрия), у 17 — с аденомиозом, у 27 больных наряду с мастопатией имелись воспалительные заболевания гениталий, у 9 женщин выявлена патология щитовидной железы. У обследованных часто наблюдалась экстрагенитальная патология, а 11 ближайших родственников имели доброкачественные и злокачественные заболевания гениталий и молочных желез.
По результатам обследования проводили лечение гинекологической патологии, мастопатии и других сопутствующих заболеваний. Для лечения мастопатии у 89 больных применяли прожестожель, гель, 1 % — натуральный микронизированный растительного происхождения прогестерон местного действия. Назначался препарат в дозе 2,5 г геля на поверхность каждой молочной железы 1 — 2 раза в день, в том числе во время менструации. Препарат не влияет на уровень прогестерона в плазме крови и оказывает только местное действие. Применение прожестожеля продолжали от 3 до 4 мес. При необходимости больным назначали курс поддерживающей терапии: витаминами Е, В, С, А, РР. Кроме того, назначали седативные средства (настойка валерианы, мелиссану, пустырник) и адаптогены (элеутерококк, женьшень).
У 50 женщин лечение мастопатии проводили мастодиноном, который назначали по 1 таблетке 2 раза в день двумя курсами, по 3 мес каждый, с интервалом между курсами в 1 мес. Основным активным компонентом препарата мастодинон является экстракт Agnus castus (прутняк), который действует на допаминовые Д2-рецепторы гипоталамуса и снижает секрецию пролактина. Снижение секреции пролактина приводит к регрессу патологических процессов в молочных железах и купирует болевой синдром. Циклическая секреция гонадотропных гормонов при нормальных уровнях пролактина восстанавливает вторую фазу менструального цикла. Одновременно ликвидируется дисбаланс между уровнем эстрадиола и прогестерона, что положительно сказывается на состоянии молочных желез.
УЗИ проводили через 6–12 мес после начала лечения. Положительной динамикой считали уменьшение диаметра протоков, количества и диаметра кист, а также их исчезновение.
После проведенного лечения (в течение 4–6 мес) у всех 139 женщин уже через 1 мес отмечалась положительная динамика, что выражалось в уменьшении и/или прекращении болевых ощущений, чувства напряжения в молочных железах.
При контрольном УЗИ через 6–12 мес после окончания лечения отмечалось снижение плотности железистого и фиброзного компонентов за счет уменьшения участков гиперплазированной ткани, что трактовалось как регресс гиперплазированного процесса в молочных железах. У 19 женщин с диффузной формой ФКМ и у 3 с фиброаденомой при обьективном осмотре и УЗИ изменений в состоянии молочных желез не выявлено, однако все пациентки отмечали улучшение состояния (исчезли болезненность, чувство напряжения и распирания в молочных железах).
Побочные эффекты при применении препаратов мастодинона и прожестожеля не отмечены ни в одном наблюдении.
Применение указанных препаратов патогенетически обосновано.
Для лечения мастопатии не существует алгоритма лечения. Консервативное лечение показано всем пациенткам с диффузной формой мастопатии.
Р. А. Манушарова, доктор медицинских наук, профессор
Э. И. Черкезова, кандидат медицинских наук