Сонография что это такое брюшной полости
Что покажет УЗИ брюшной полости: показания и процедура
Основой физики получения изображения при УЗИ брюшной полости является ультразвуковые волны. Аппарат ультразвука имеет высокочастотные звуковые импульсы от 1 до 18 МГц, с помощью которых происходит фиксация данных на экран монитора. Изображение формируется за счет того, что различные ткани имеют разную сопротивляемость из-за разной плотности. Когда ультразвук отталкивается от границы тканей, он возвращается обратно на датчик, и сигналы поступают в компьютер установки. Современные УЗИ аппараты способны превращать ультразвуковые сигналы как в двухмерную, так и трехмерную картинку.
Показания
Как часто нужно делать УЗИ брюшной полости?
Проходить ультразвуковое обследование органов брюшной полости с целью профилактического контроля за состоянием здоровья рекомендуется с периодичностью 1 раз в 2 года. Тем пациентам, у кого имеются хронические заболевания внутренних органов, выполнять ультразвуковое исследование следует не реже 1 раза в полгода. В некоторых случаях скрининг проводится с более частой периодичностью с целью отслеживания динамики изменений органов. Опасаться этого не стоит. УЗИ относится к абсолютно безопасным и безвредным методам диагностики и не вредит состоянию здоровья пациента.
Какие органы входят в УЗИ брюшной полости?
На ультразвуковом сканировании брюшной полости можно хорошо оценить состояние следующих органов:
К сожалению, УЗИ ОБП плохо визуализирует кишечник. Диагностика данного органа с помощью ультразвука малоинформативна, и пациенту лучше сделать МРТ ЖКТ, виртуальную колоноскопию или энтерографию.
Что покажет УЗИ органов брюшной полости?
УЗИ ОБП хорошо покажет:
К сожалению, ультразвуковое исследование не достаточно информативно, чтобы 100% судить о злокачественности и доброкачественности объемного образования. Поэтому в случае обнаружения опухолей врач направит пациента на дообследование с помощью МРТ брюшной полости с контрастом.
Как выглядят органы брюшной полости на УЗИ?
УЗИ брюшной полости и мочевого пузыря
Обычного ультразвукового исследования достаточно, чтобы оценить структуру печени, поджелудочной железы, желчного пузыря, желчевыводящих протоков, селезенки, а если будет необходимость в исследовании почек, то и структуру почек и надпочечников. Если есть потребность оценить наличие нарушений выведения мочи и состояние мочевого пузыря, то следует записаться на комплексное УЗИ брюшной полости, почек и мочевого пузыря. Тогда сонолог сможет дополнительно к органам брюшной полости и забрюшинного пространства оценить структуру мочевого пузыря:
Что не покажет УЗИ брюшной полости?
Когда возникает вопрос о необходимости исследования кишечника, желудка, двенадцатиперстной кишки, толстого кишечника, для этого лучше всего использовать не УЗИ брюшной полости, а эндоскопические методы, такие как гастроскопия, эндоУЗИ, колоноскопия или виртуальная колоноскопия на МРТ или КТ. Эти формы диагностики позволяют более точно выяснить состояние стенок и слизистой этих органов. Ультразвуковое исследование может указать только косвенные признаки того, что у пациента есть нарушения слизистой оболочки, и ее информативность и диагностическая ценность данных существенно ниже, чем у колонографии или гастроскопии.
| Услуга УЗИ | Цена по Прайсу, руб | Цена по Акции, руб |
|---|---|---|
| УЗИ органов брюшной полости и забрюшинного пространства (печень, желчный пузырь, поджелудочная железа, селезенка, желудок) | 1500 руб. | |
| УЗИ одного органа (печень, желчный пузырь, селезенка, поджелудочная железа, мочевой пузырь, надпочечники) | 800 руб. | |
| УЗИ органов брюшной полости и почек | 1700 руб. | |
| УЗИ органов брюшной полости + УЗИ почек + УЗИ мочевого пузыря | 2000 руб. | |
| УЗИ почек | 800 руб. | |
| Комплексное УЗИ (УЗИ органов брюшной полости + УЗИ почек + УЗИ щитовидной железы) | 2400 руб. | 1999 руб. |
| Комплексное УЗИ (УЗИ органов брюшной полости + УЗИ почки + УЗИ щитовидной железы + УЗИ малого таза абдоминальным датчиком + УЗИ молочных желез) | 4200 руб. | 2999 руб. |
| Комплексное УЗИ (УЗИ органов брюшной полости + УЗИ почек + УЗИ щитовидной железы + УЗИ предстательной железы абдоминальным датчиком) | 3300 руб. | 2499 руб. |
| Комплексная диагностика тела (МРТ грудного отдела позвоночника, МРТ поясничного отдела позвоночника, УЗИ органов брюшной полости, УЗИ почек, УЗИ мочевого пузыря, консультация невролога, консультация терапевта) | 11700 руб. | 7000 руб. |
Противопоказания
Как проходит УЗИ брюшной полости?
Заключение и расшифровка
При выполнении УЗИ ОБП врач оценивает состояние органов брюшной полости и через 5-10 минут выдает результат на бумажном носителе. По пожеланию пациента данные ультразвукового исследования можно записать на электронный носитель. С результатами УЗИ больному следует обратиться к лечащему врачу для получения рекомендаций по лечению.
Протокол ультразвукового исследования органов брюшной полости
толщина правой доли— 12.9 см, левой доли— 6.87 см
контуры: ровные, четкие, капсула дифференцируется, не утолщена, эхоструктура однородная (не изменена), гиперэхогенная. Очаговых образований нет. Воротная вена 0.8 см. Сосудистый рисунок обычный. Нижняя полая вена 2.0 см.
ЖЕЛЧНЫЙ ПУЗЫРЬ: деформирован, изгиб в теле, размеры: 5.6 х 2.4 см, стенки: 0.2 см,
внутрипросветных образований нет.
ЖЕЛЧНЫЕ ПРОТОКИ: общий желчный проток— 0.4 см, внутрипеченочные желчные протоки не расширены, дополнительных образований нет.
вирсунгов проток не расширен, образований нет.
СЕЛЕЗЕНКА: размеры _11.05_ х _5.03_ см., структура: однородная
селезеночная вена в воротах— не расширена
патологический симптом «пораженного полого органа», внутрипросветное депонирование жидкости— не выявлено
Заключение: На момент осмотра УЗ-патологии не выявлено.
Как правильно готовиться к УЗИ брюшной полости?
Если вы хотите правильно подготовиться к УЗИ брюшной полости, следует в рацион ввести некоторые продукты. Полезными будут: говядина, курица, рыба нежирных сортов, каши, сваренные на воде без добавления сливочного масла. Готовить пищу желательно на пару или употреблять в отварном виде. Можно принимать какой-нибудь энтеросорбент, если отсутствуют противопоказания.
Желательно за 2 часа до процедуры опорожнить кишечник естественным способом или сделать маленькую очистительную клизму в домашних условиях.
Саму процедуру лучше всего делать натощак или как минимум через 6 часов после еды.
Курящие пациенты перед обследованием должны 4 часа воздержаться от своей вредной привычки.
Сонографическое исследование желудочно-кишечного тракта
При ультразвуковом обследовании желудок и двенадцатиперстная кишка чаще всего рассматриваются в виде структур, затрудняющих визуализацию других органов. Лишь изредка осуществляется их целенаправленный поиск и обследование. Данное обстоятельство, пожалуй, можно объяснить тем, что желудок и двенадцатиперстную кишку никак нельзя отнести к классическим органам для ультразвукового исследования, хотя у подготовленного пациента они просматриваются не так уж и плохо, да еще, если и врач знает, на что именно направлен его поиск. И все-таки следует отметить, что ультразвуковое исследование желудка и двенадцатиперстной кишки под силу только опытному специалисту.
Далеко не всегда удается выделить пять слоев стенки желудка. Как правило, лучше всего виден срез антрального отдела желудка, зачастую же видны только три слоя: гиперэхогенные внутренний и наружный слои и гипоэхогенный средний слой. Датчик располагают в верхнем левом квадранте живота. У пациентов натощак слои стенки антрального отдела желудка могут быть видны позади печени и непосредственно перед поджелудочной железой. Тень от воздушного пузыря мешает адекватному обследованию пациентов с метеоризмом или после приема пищи. Если желудок значительно растянут, необходимо искать опухоли стенки или утолщение стенки как проявление гипертрофии пилорического отдела. В зависимости от степени сокращения, стенка желудка должна иметь толщину 5—7 мм, и гипоэхогенный мышечный слой в ней не должен превышать 5 мм. Любые подозрения на поражение стенки желудка следует разрешить последующей гастроскопией или рентгенографией.
Для точной оценки слоев стенок желудка его заполняют 500 1000 мл чая или воды (заглатывается через соломинку). При необходимости внутривенно может быть введено 20 мл бутилскополамина (гиосцина бутилбромид).Используется датчик: 5,0 МГц. Датчик 3,5 МГц лучше использовать для обзорных снимков, в особенности для оценки задней стенки и дна желудка. Пациент обычно находится в положении лежа на спине, однако иногда используются специальные положения.
На аппарате с высокой разрешающей способностью и при благоприятных условиях обследования иногда удается выделить пять слоев стенки желудка (1):
Рис. 1. Послойное строение стенки желудка (^).
Дополнительные возможности визуализации слоёв стенки желудка предоставляет эндосонография
Рис. 2. Эндосонография желудка
Эндосонографическое представление слоев стенки желудочно-кишечного тракта: Просвет желудка (26) Эхогенная поверхность слизистой (а) Низкой эхогенности слизистая (b) Эхогенная подслизистая (с) Низкой эхогенности мышечный слой (d) Эхогенная серозная оболочка (е)
Эндосонография является необходимым и высокорезультативным методом диагностики при подслизистых опухолях желудка и при определении стадии его злокачественных новообразований.
К структурам, которые, как правило, хорошо видны при ультразвуковом исследовании, относятся кардия и гастроэзофагеальный переход, антральный отдел желудка, а также двенадцатиперстная кишка. При этом печень играет роль ультразвукового окна. Качество же визуализации дна и тела желудка спереди или через селезенку (ультразвуковое окно) оставляет желать лучшего. Кардиальный отдел желудка чаще и лучше всего удается визуализировать на продольном сечении, когда желудок определяется между печенью и аортой.
Рис. 3. Визуализация гастроэзофагеального перехода на продольном сечении
Рис. 4. Визуализация гастроэзофагеального перехода на поперечном сечении: Виден срез тела желудка, заполненного неоднородным содержимым (v v^).
В ряде случаев изменения, обнаруживаемые при УЗИ, описываются как функциональные нарушения и участки утолщения стенки. Воспалительные заболевания ЖКТ приводят к диффузному, сегментарному или ограниченному очаговому утолщению стенки. Локализация этого утолщения, его протяженность, контуры и характер внутреннего эхо-сигнала позволяют получить данные о природе заболевания.
Так же как и кардиальный отдел, антральный отдел желудка хорошо просматривается у многих пациентов. Форма и размер желудка варьируют в широких пределах, однако расположение антрального отдела достаточно постоянно: за печенью, немного левее срединной линии.
Рис. 16. Визуализация антрального отдела желудка на продольном сечении: продольное сечение через печень (L) и антральный отдел желудка (^);
Рис. 17. Визуализация антрального отдела желудка на продольном сечении: датчик смещен влево. Срез антрального отдела желудка расширился (^);
Рис. 18. Визуализация антрального отдела желудка на продольном сечении: датчик перемещен еще левее. Антральный отдел желудка переходит в тело желудка (^).
Классическая кокарда антрального отдела лучше всего видна на продольном сечении в области нижнего края печени. Найдите его на продольном сечении, а затем переведите датчик в положение поперечного сечения (рис. 19).
Рис. 19. Визуализация антрального отдела желудка на поперечном сечении: поперечный срез антрального отдела желудка (v^);
В качестве примера визуализации патологии с помощью сонографии можно привести гастросонорграммы опухолей антрального отдела желудка в сравнении с нормальной ЭХО-картиной органа.
Рис. 20. b а Карцинома желудка: опухоль (Т) антрального отдела со сложной эхоструктурой. b Полиповидная опухоль (Т), гистологически идентичная с карциноидом.
Рис. 21. Осмотр антрального отдела желудка на поперечном сечении: датчик перемещен вниз. Антральный отдел желудка в норме (v^);
В целом УЗИ играет важную роль в диагностике нарушения опорожнения желудка
· Клинические проявления: рвота, тяжесть в эпигастрии, снижение массы тела, нарушение опорожнения желудка.
· Причина: сужение выходного отдела желудка вследствие рецидивирующих язв, внешнего сдавливания (опухоль двенадцатиперстной кишки, кисты и т.д.), перенесенной ваготомии или диабетической вегетативной нейропатии (гастропарез).
· Диагностика: анамнез; УЗИ; интубация желудка; эндоскопия для выяснения причины. При необходимости может быть проведена серийная рентгенография верхнего отдела ЖКТ.
· Желудок максимально растянут жидкостью.
· Перистальтика может отсутствовать.
· Внутренняя эхо-структура может варьировать от анэхогенной до гиперэхогенной; в зависимости от консистенции содержимого желудка по эхогенности он может приближаться к окружающим органам; желудок может быть ошибочно принят за объемное образование верхнего этажа брюшной полости.
· Точность ультразвуковой диагностики: при проведении УЗИ до интубации желудка он выглядит растянутым. В данном случае нарушение опорожнения желудка может быть установлено как причина острого живота. После опорожнения желудка через оро- или назогастральный зонд при УЗИ желудок выглядит пустым.
УЗ- сканирование тонкого кишечника
Из-за наличия газа, сонографическое обследование петель тонкой кишки обычно ограничено или вовсе невозможно. Однако содержание газа в просвете часто снижено, когда она окружена воспаленными и утолщенными стенками, или может быть уменьшено при постепенном надавливании датчиком.
Визуализация двенадцатиперстной кишки в поперечном сечении обычно удаётся, при правильной методике выполнения сонографии.
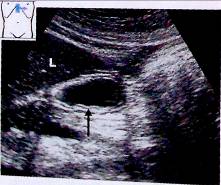
Рис.24. Осмотр двенадцатиперстной кишки в поперечном сечении. Виден переход желудка в луковицу duodenum (v). Gb — желчный пузырь, Vc — полая вена, А — аорта;
Сонография имеет то преимущество, что позволяет в реальном времени оценивать перистальтику кишки, легко выявляя отсутствие перистальтики (атонию) или пристенотическую гиперперистальтику. Хотя из-за акустической тени газа в кишке, препятствующей его сонографической оценке, бывает необходимо выполнять другие визуализирующие процедуры (эндоскопия, эндосонография, обзорная рентгенография, КТ), сонография при правильном использовании может в отдельных случаях внести свой вклад.
При кишечной непроходимости отмечают следующие особенности сонографической картины
· Расширенные петли кишечника.
· Сначала перистальтика, как правило, усиливается, но затем ослабевает, или совсем исчезает (двунаправленная перистальтика).
· Симптом «клавиатуры» или «стремянки» (окруженные жидкостью сходящиеся клапаны тощей кишки). Петли кишечника напоминают клавиатуру на снимке в продольной плоскости и стременную лестницу на снимке в касательной плоскости
· В подвздошной кишке сходящиеся клапаны отсутствуют, поэтому растянутые петли кишечника имеют гладкую внутреннюю поверхность.
· Возможно обнаружение отграниченных скоплений свободной жидкости.
Рис. 26. а, b Частичная или полная кишечная непроходимость, а Заполненные жидкостью петли кишечника, симптом «клавиатуры», b Симптом «стремянки» при кишечной непроходимости.
Частичная или полная механическая кишечная непроходимость: проходимость кишечника может быть нарушена спайками, желчным камнем или инородным телом и т.д.
Рис. 27. Спаечная кишечная непроходимость: растянутый, заполненный жидкостью терминальный отдел подвздошной кишки. Симптомы «клавиатуры» и «стремянки» отсутствуют в связи с отсутствием сходящихся клапанов.
В результате инвагинации кишечника или заворота может развиться странгуляционная кишечная непроходимость.
Для обструкции при инвагинации характерно:
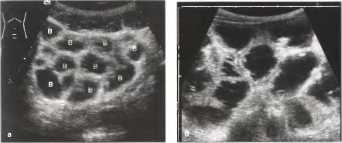
· Инвагинированные сегменты кишки имеют вид двух гипоэхогенных колец с гиперэхогенным кольцом между ними (картина «мишень в мишени»; часто возникает на фоне полипов, опухолей, в связи с лимфатическими узлами).
· Незначительное утолщение стенки, возможно с тонким ободком жидкости.
· Отсутствие перистальтики в области инвагинации.
Частичная или полная динамическая кишечная непроходимость характеризуется:
· Расширенные атоничные петли кишечника, плотно прижатые друг к другу.
· Перистальтика обычно отсутствует.
· Слои кишечной стенки определяются.
· Возможно обнаружение отграниченных скоплений свободной жидкости (динамическая кишечная непроходимость часто связана с перитонитом).
Болезнь Крона часто проявляется терминальным илеитом. Отечные утолщенные стенки легко отличимы от соседних петель, не тронутых воспалительным процессом. В более поздних стадиях стенка тонкой кишки значительно утолщается и может иметь сонографические признаки, сходные с инвагинацией кишки. На поперечных сечениях утолщенные, отечные стенки петель кишки могут быть похожи на слоистую концентрическую «мишень». Сонографист должен всегда искать расположенные рядом свищевые ходы или абсцессы, а также свободную жидкость в брюшной полости.
Клинические признаки: диарея, боль в правом нижнем квадранте живота, повышение СОЭ; возможны железодефицитная анемия, стеаторея, дефицит витамина В12, синдром потери желчных кислот при желчной диарее.
· Образование свища (могут образовываться кишечно-кожные, кишечномочепузырные, кишечно-брыжеечные или кишечно-маточные свищи).
Рис.29. Поражение терминального отдела подвздошной кишки: гипоэхогенное утолщение стенки (TI) Определяются свищевые ходы (F), проходящие через брюшину и переднюю брюшную стенку (AW); некоторые ходы заканчиваются слепо.
· Гипоэхогенные воспалительные изменения брыжейки.
· Утолщение стенки терминального отдела подвздошной кишки более 4 мм
В целом сонографическими признаками болезни крона являются:
· Увеличение содержания жидкости в просвете кишечника при утолщении стенки (жидкость скапливается в результате нарушения всасывания, в отличие от бактериального или вирусного энтерита, когда усиливается ее секреция).
· Ригидная петля кишечника при отсутствии или снижении перистальтики.
Ультразвуковое исследование является наиболее важной диагностической методикой при динамическом контроле болезни Крона. Основными ультразвуковыми диагностическими критериями является дифференцировка слоев стенки и изменения просвета. ЦДЭ позволяет дополнительно оценить характер и протяженность воспаления стенки кишки и брыжейки.
Сонографическими признаками Энтерита (гастроэнтерита) являются:
· Скопление кишечного секрета.
· Увеличение количества содержимого в просвете кишечника, которое может обладать различной эхогенностью (от анэхогенного до эхогенного).
· Расширенные петли кишечника.
· Акцентуация стенок кишечника.
Рис. 31. Острый энтерит: заполненные жидкостью петли кишечника.
Острый фебрильный энтерит (энтероколит):
Клинические признаки: преимущественно поражается подвздошная кишка, однако возможно поражение тощей кишки. Острая боль в правом нижнем квадранте живота, напоминающая таковую при аппендиците.
Этиология: патогенные микроорганизмы, вирусы (особенно ротавирусы), Yersinia, Campylobacter, стафилококки, сальмонеллы (инвазивные патогенные микробы, например, Shigella в ободочной кишке).
· Утолщение стенки с чередованием гипоэхогенного, гиперэхогенного слоев; часто имеется циркулярное поражение с вовлечением купола слепой кишки.
Внимание! Если чувствительный аппендикс не имеет перистальтики, уменьшен или не деформируется при надавливании и его размер больше 6 мм в диаметре, это соответствует критериям острого аппендицита.
Рис. 32. а, b Острый энтерит, а Утолщение стенки терминального отдела подвздошной кишки (курсоры) с четким разделением на слои, b ЦДЭ: брыжеечные лимфатические узлы (LN) кпереди от подвздошной артерии и вены (А, V); брыжеечный лимфаденит.
· Локальная болезненность кишечника при надавливании.
· Локальные скопления свободной жидкости.
· Часто имеется увеличение брыжеечных лимфатических узлов («брыжеечный лимфаденит»).
· ЦДЭ: гиперваскуляризация воспалительного генеза (рис. 32.).
Применение высокочастотных датчиков (>5 МГц) в некоторых случаях может дать дополнительную информацию, если используется, например, интраоперационно для исключения мезентериальной лимфаденопатии или гематомы.
Гематома тонкого кишечника: может развиваться на фоне применения антикоагулянтов или при коагулопатиях.
Рис.33. Гематома тонкого кишечника у пациента, получающего антикоагулянты. Ультразвуковое исследование показывает резко выраженное гипоэхогенное утолщение стенки кишечника (BW).
Для сонограммы при остром мезентериальном тромбозе характерно:
· Гипоэхогенная неперистальтирующая петля тонкого кишечника различной длины (геморрагический некроз кишечника, суперинфекция).
· Утрата разделения стенки на слои.
· Признаки частичной или полной кишечной непроходимости.
· Признаки стеноза или закупорки брыжеечных сосудов при допплеровском исследовании.
Таким образом, чаще всего при помощи УЗИ диагностируются функциональные расстройства тонкого кишечника, затем идут воспалительные заболевания (болезнь Крона).
Ультразвуковое исследование толстой кишки
Толстый кишечник может быть прослежен на протяжении от слепой кишки, через поперечную ободочную кишку и вниз до сигмовидной и прямой кишки. В большинстве случаев удается обнаружить характерные гаустры и складки. Восходящую часть ободочной кишки можно увидеть в боковой сагиттальной проекции. В большинстве случаев воздух в кишке мешает визуализации ее просвета. У пожилых пациентов можно обнаружить в ободочной кишке большое количество фекальных масс (копростаз).
· Датчик: 5,0 МГц. Датчик 3,5 МГц лучше использовать для обзорных снимков, в особенности для оценки задней стенки и дна желудка.
· Пациент обычно находится в положении лежа на спине, однако иногда используются специальные положения.
· Для оценки болезненности, которая может свидетельствовать о воспалительных изменениях (дивертикулит, аппендицит), выполняют надавливание пальцем или датчиком.
· Терминальный отдел подвздошной кишки может быть исследован только при помощи высокочастотного датчика и системы с высоким разрешением.
· Для сканирования аппендикса у пациентов с подозрением на аппендицит сначала определяют положение купола слепой кишки, затем, при бережном надавливании датчиком, ищут маленькую «мишеневидную» эхо-структуру (в попе речном срезе) или маленькую гипоэхогенную полоску (в продольном срезе).
Сонограмма при тонко-толстокишечной непроходимости представлена на рис. 34
.
Дивертикулы и дивертикулит:
Дивертикулит — это осложнение дивертикулеза толстой кишки (кистозные образования слизистой, проходящие через мышечный слой стенки толстой кишки). Шейка дивертикула, соединяя нормальный просвет кишки и гипоэхогенный дивертикул. Имеет место сопутствующий отек стенки кишки. в непосредственной близости от дивертикула из-за воспалительных изменений и утолщения прилегающей жировой клетчатки.
При диверликулите отмечается
· Воспалительная трансформация дивертикула с гипоэхогенным утолщением стенки кишки вокруг него.
· Сегментарное утолщение стенки кишки с отсутствием или ослаблением перистальтики.
· Эхогенный «сальниковый колпачок» (реакция жировой ткани).
· Локальная болезненность в проекции дивертикула.
· ЦДЭ: воспалительная сосудистая реакция.
Рис. 35. а, b Дивертикулы сигмовидной кишки и дивертикулит. а Многочисленные дивертикулы стенки сигмовидной кишки (стрелки). Гиперэхогенные воздушные сигналы, акустические тени и утолщение стенки сигмовидной кишки, b «Перидивертикулит»: извилистый участок интенсивных эхо-сигналов (стрелка), акустическая тень (S), гипоэхогенная перифокальная воспалительная реакция и гипоэхогенная стенка сигмовидной кишки (BW, с гипертрофией мышечного слоя).
· При УЗИ толстого кишечника основной упор делается на обнаружение опухолей кишечника и колита. Опухоли обычно имеют вид ограниченного очага («симптом мишени»), тогда как колит (включая аппендицит) выглядит, как относительно длинный сегмент утолщения стенки кишечника.
· Функциональные расстройства (например, толстокишечная непроходимость) обычно не удается диагностировать вследствие выраженного растяжения кишечника газом.
Болезнь Крона: сегментарное поражение, с преимущественным вовлечением слепой кишки. До половины всех случаев характеризуются поражением ободочной кишки. Лишь у 25% пациентов заболевание ограничивается толстой кишкой.
· Ультразвуковая картина аналогична таковой при терминальном илеите при болезни Крона.
· На поражение купола слепой кишки указывает расширенная, заполненная жидкостью слепая кишка. (Утолщение стенки также может быть обнаружено при УЗИ, для его дифференцировки от скопления жидкости прибегают к смещению кишки и ее компрессии).
· Стенка может характеризоваться неравномерным утолщением или полиповидными разрастаниями либо становится резко очерченной (акцентуация).
Применение УЗИ у больных язвенным колитом основано на том, что патологически измененная, утолщенная толстая кишка дает четкое ультразвуковое изображение округлой или овальной формы — «симптом пораженного полого органа». Данные УЗИ оказались полезными для динамического наблюдения за больными язвенным колитом, оценки эффективности проводимого лечения.
Рис.37. а, b Язвенный колит, высокая активность, а Снимок в В-режиме: утолщенная стенка с сохранением разделения на слои, вызывающая высокую степень сужения просвета, и жидкость в просвете кишечника, b ЦДЭ: на снимке в поперечной плоскости обнаруживается выраженная воспалительная васкуляризация.
· Обострение характеризуется выраженным утолщением стенки с четким разделением ее на слои (эхогенный средний слой) и, возможно, участками отграниченной свободной жидкости.
· Язвенный колит с низкой активностью или находящийся в стадии ремиссии визуализируется как акцентуация длинного сегмента стенки кишки.
Инструментальная диагностика осуществляется с помощью ультразвукового исследования (УЗИ) с допплерографией висцеральных ветвей брюшной аорты (чревного ствола, селезеночной артерии, общей печеночной артерии, верхней и нижней брыжеечных артерий), ангиографического исследования брюшного отдела аорты и сочетания этих методов с функциональными пробами для выявления скрытых форм абдоминальной ишемической болезни. УЗИ брюшной аорты выявляет признаки ее атеросклеротического поражения — увеличение диаметра, увеличение толщины стенки, атеросклеротические отложения и кальцинаты в интиме, что придает ее внутренней стенке неровный, бугристый вид. Достоверность этого метода — 50–75%. Повысить степень информативности исследования до 80% позволяет метод ультразвуковой допплерографии брюшной аорты и ее ветвей, который выявляет качественные и количественные признаки недостаточности кровотока по брюшной аорте и ее непарным висцеральным ветвям.
Для сонограмм при ишемическом колите характерно
· Неравномерное гипоэхогенное утолщение стенки.
· Сегментарное поражение, обычно в процесс вовлекается поперечная ободочная и нисходящая ободочная кишка.
· Утрата разделения на анатомические слои (вследствие частой бактериальной суперинфекции эхогенность слоев может варьировать).
· ЦДЭ: отсутствие цветовых сигналов кровотока либо только сигналы периферических сосудов.
Рис.38. а, b Ишемический колит (закупорка верхней брыжеечной артерии, стеноз чревного ствола), ЦДЭ. а Четко очерченное начало гипоэхогенного утолщения стенки (стрелки), b Четко очерченное окончание утолщения в месте перехода в нисходящую ободочную кишку. Обнаруживаются только периферические сосуды (стрелка).
Острый инфекционный колит:
Возбудители острого колита — шигеллы (дизентерия бактериальная), сальмонеллы, реже другая патогенная бактериальная флора, вирусы и т. д. Его причиной могут быть пищевые небактериальные отравления, грубые погрешности в питании. Значительно меньшая роль принадлежит некоторым общим инфекциям, пищевой аллергии, токсическим веществам. Воспалительный процесс в толстой кишке возникает вследствие местного действия на слизистую оболочку кишки повреждающих факторов, которые находятся в содержимом кишечника, либо (токсины, бактерии и др.) поступают гематогенным путем и оказывают действие при выделении слизистой оболочкой (экскреторная функция кишки)
Сонографическими признаками острого инфекционного колита являются:
· Утолщение стенки с акцентуацией (на высокую активность указывает выраженное утолщение стенки с сохранением слоев, сужением просвета и локальными скоплениями свободной жидкости).
· Дилатация кишечника вследствие усиления секреции жидкости.
Язвенный колит с высокой активностью и тяжелый инфекционный колит могут характеризоваться теми же признаками, что и болезнь Крона. Аналогичные изменения могут иметь место при отеке терминального отдела подвздошной кишки на фоне острого аппендицита с абсцессом. Акцентуация стенок кишечника может обнаруживаться при всех формах воспалительных заболеваний кишечника. Диагностика основывается в первую очередь на клинических данных, эндоскопической картине и результатах гистологического исследования. Воспалительное поражение слизистой (язвенный колит), полипы, язвы и дивертикулы более точно оцениваются при эндоскопическом и рентгенографическом исследовании
Ультразвуковые симптомы острого аппендицита:
· Трубчатая (продольный срез) или мишеневидная (поперечный срез) гипоэхогенная структура, заполненная жидкостью, в правом нижнем квадранте живота.
· Диаметр аппендикса >6 мм.
· Болезненность при точечном надавливании на аппендикс.
· Эхогенная реакция жировой ткани (эхогенный «сальниковый колпак»).
· Не перистальтирующий, не поддающийся компрессии аппендикс.
Возможные сопутствующие данные: отграниченное скопление свободной жидкости, воспалительная лимфаденопатия, скопление газа, продуцируемого бактериями, каловые камни.
Диагностическая точность УЗИ при аппендиците составляет почти 100% (помимо обнаружения заболеваний, имеющих важное значение для дифференциальной диагностики камни в почках, кисты яичников, аднексит, желчнокаменная болезнь).
· Изъязвленная карцинома с кратерообразным дефектом.
· Карцинома с эндофитно-полиповидным типом роста.
· Диффузно-инфильтративная карцинома длинного сегмента кишечника.
· Симптом мишени: всегда требует эндоскопического контроля и гистологического исследования. В исключительных случаях (отказ от эндоскопического исследования, пожилой возраст пациента, отсутствие терапевтических показаний), опухоль может быть обнаружена или исключена с довольно высокой степенью достоверности при УЗИ всего кишечника в комбинации с ректальным исследованием и анализом кала на скрытую кровь. При необходимости эти исследования могут быть дополнены ТИАБ под контролем УЗ или ректороманоскопией.
Полип (аденома, небольшая полиповидная карцинома) имеет вид округлого гипоэхогенного образования, прилежащего к стенке кишечника. Эхо сонографически определяется только при использовании специальной методики, в частности исследовании в условиях гидроколона и как правило, когда локализация образования уже определена эндоскопически.
Опухоли прямой кишки: эндоректальное УЗИ позволяет точно оценить степень проникновения ректальных опухолей в периферическую жировую клетчатку и диагностировать свищи в органы мочеполовой системы.